肺がんの予防に効果があるといわれる食べ物では、フルーツや野菜やお茶が良いといわれています。中でもキャベツやブロッコリーが効果的といわれています。
肺がんの研究において予防に効果がある食べ物は、「抗変異原性」「抗発がん性」がある食べ物が良く、これはフラボノイドを含む野菜やフルーツが効果があるといわれます。
フラボノイドは高酸化作用を持つポリフェノールの一種で、植物の色素のことをいいます。
フラボノイドは細胞の活性化作用があり、活性酸素を抑制し免疫機能を高めます。
また、コラーゲン合成を強化し、殺菌消炎作用と高ストレス作用があり、これらは人の身体にとって大切な成分になります。
フラボノイドはいくつか性質によって分類され、これにはカテキン、イソフラボン、アントシアニンとよく聞く名前がありますが、これらはすべてフラボノイドに含まれます。
そして、フラボノイドを含む食品を取ると、肺がんにかかりにくいことが、研究によってわかっています。
また、フラボノイドと同様にお茶が効果的に肺がんの予防に役立ちます。
お茶にはカテキンという物質が多く含まれています。
このカテキンは、良く名前の知られたもので、さまざまな効果を持っています。
カテキンは肺がんにおいても、これをお茶で取ることで発症リスクを減少させます。
カテキンの一日の摂取の目安は、4mg取ることで肺がんの予防に効果的に働き、あるデータでは、肺がんの発症リスクが51%抑えられた結果があります。
この他にも肺がんの発症リスクを抑える効果があるものでは、イチゴ、リンゴ、サツマイモ、玉ネギ、豆類、ホウレンソウ、ワインや紅茶なども肺がん予防に効果的といわれます。
肺がんの予防に効果的といわれる食べ物は、これほど多くあります。
上部消化管X線造影検査とは?
一般にいうバリウム検査のことで、X線を透過しない硫酸バリウムの乳化剤を飲んで、食道から胃・十二指腸までの上部消化管を造影し、テレビモニターで観察するとともに、X線撮影して、それらの臓器の病変を診断します。また、手術後の経過観察にも使われます。
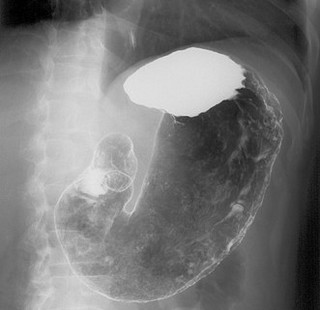
上部消化管X線造影検査で何がわかるのか?
食道、胃、十二指腸の病気の発見と診断のために行なわれます。特に食道がん、胃がん、胃・十二指腸潰瘍の診断に欠かせない検査です。通常のX線検査と違うのは、バリウムを飲んで、さらに発泡剤で胃を膨らませて撮影するという点です。胃を膨らませて、その内面にバリウムを塗りつけた状態になるので、胃壁などに生じた病変を早い段階から発見することができます(二重造影法)。
上部消化管X線造影検査はどのように行なうのか? 当日の朝食を抜き、一切の飲食をしない状態で検査に臨みます。検査前には、胃の蠕動運動を抑えて鮮明な画像を得るため、上腕部に鎮痙剤の筋肉注射をします。バリウムと発泡剤を飲むと、胃の中では発泡剤から発生した炭酸ガスで胃が膨らみ、バリウムが内壁のほうへ押しやられて付着します。二重造影法で消化管の内壁をはっきりと写し出すためには、内壁に薄くまんべんなくバリウムを付着させる必要があります。そのため、機械で透視台を動かしたり、患者さん自身に体の向きを変えてもらったりして、バリウムを胃の中で動かし、内壁全体に行き渡るようにしているのです。
検査にかかる時間はおよそ10~15分です。バリウムが少し飲みにくい(フルーツ味などがありますがやはり不味い)のと、ゲップを出したくなるくらいで、検査中の苦痛はありません。
検査結果の判定 消化管X線造影写真は、粘膜に付着したバリウムが白く映り、空気(発泡剤で発生したガスなど)は黒く映り、消化管粘膜の微細部までわかるコントラストのはっきりした二重造影となります。
異常の有無は、消化管の形状に狭窄や周囲の臓器のよる圧迫、偏位、変形がないか、がんや潰瘍、炎症はないかなど、X線撮影された消化管像の形状で診断します。
胃潰瘍の場合は胃粘膜がえぐれるため、側面像ではニッシェ(欠損部へのバリウムの溜まり)が見えたり、二重造影ではバリウムのたまりや、雛壁の集中像がみられます。胃がんの場合は、不整なニッシェや大きな隆起像がみられます。胃ポリープはいぼ状の突起物のため、小さな円形の抜けた像としてみられます。十二指腸潰瘍は十二指腸球部の変形やニッシェがみられます。
異常があったらどうするか?
異常が見つかった場合は、再度、X線検査を受けたり、上部消化管内視鏡検査(いわゆる胃カメラ)などでさらに詳しく検査します。がんが疑われる場合は、内視鏡検査で組織を採取する生検を行なったり、腫瘍マーカー(CEA、CA19-9)検査などを行ないます。
異常な場合に疑われる病気
食道がん、食道炎、食道静脈瘤、胃潰瘍、胃がん、胃炎、胃ポリープ、十二指腸潰瘍など

上部消化管X線造影検査で何がわかるのか?
食道、胃、十二指腸の病気の発見と診断のために行なわれます。特に食道がん、胃がん、胃・十二指腸潰瘍の診断に欠かせない検査です。通常のX線検査と違うのは、バリウムを飲んで、さらに発泡剤で胃を膨らませて撮影するという点です。胃を膨らませて、その内面にバリウムを塗りつけた状態になるので、胃壁などに生じた病変を早い段階から発見することができます(二重造影法)。
上部消化管X線造影検査はどのように行なうのか? 当日の朝食を抜き、一切の飲食をしない状態で検査に臨みます。検査前には、胃の蠕動運動を抑えて鮮明な画像を得るため、上腕部に鎮痙剤の筋肉注射をします。バリウムと発泡剤を飲むと、胃の中では発泡剤から発生した炭酸ガスで胃が膨らみ、バリウムが内壁のほうへ押しやられて付着します。二重造影法で消化管の内壁をはっきりと写し出すためには、内壁に薄くまんべんなくバリウムを付着させる必要があります。そのため、機械で透視台を動かしたり、患者さん自身に体の向きを変えてもらったりして、バリウムを胃の中で動かし、内壁全体に行き渡るようにしているのです。
検査にかかる時間はおよそ10~15分です。バリウムが少し飲みにくい(フルーツ味などがありますがやはり不味い)のと、ゲップを出したくなるくらいで、検査中の苦痛はありません。
検査結果の判定 消化管X線造影写真は、粘膜に付着したバリウムが白く映り、空気(発泡剤で発生したガスなど)は黒く映り、消化管粘膜の微細部までわかるコントラストのはっきりした二重造影となります。
異常の有無は、消化管の形状に狭窄や周囲の臓器のよる圧迫、偏位、変形がないか、がんや潰瘍、炎症はないかなど、X線撮影された消化管像の形状で診断します。
胃潰瘍の場合は胃粘膜がえぐれるため、側面像ではニッシェ(欠損部へのバリウムの溜まり)が見えたり、二重造影ではバリウムのたまりや、雛壁の集中像がみられます。胃がんの場合は、不整なニッシェや大きな隆起像がみられます。胃ポリープはいぼ状の突起物のため、小さな円形の抜けた像としてみられます。十二指腸潰瘍は十二指腸球部の変形やニッシェがみられます。
異常があったらどうするか?
異常が見つかった場合は、再度、X線検査を受けたり、上部消化管内視鏡検査(いわゆる胃カメラ)などでさらに詳しく検査します。がんが疑われる場合は、内視鏡検査で組織を採取する生検を行なったり、腫瘍マーカー(CEA、CA19-9)検査などを行ないます。
異常な場合に疑われる病気
食道がん、食道炎、食道静脈瘤、胃潰瘍、胃がん、胃炎、胃ポリープ、十二指腸潰瘍など
胃透視(バリウム検査)
受診の際の留意事項
検査前日まで
◆ 検診日の2日位前からは、アルコール類を控えて下さい。
◆ 検診前日の夕食は、消化の悪い物は避けて下さい。また、午後10時までに食事を済ませ、それ以降は飲食をしないで下さい。当日、撮影の際、胃に食物が残っていると検診を中止することになりますので注意して下さい。
検査当日
◆ 検診当日は絶食でお願いします。たばこ・ガムも厳禁です。胃の壁を刺激して、胃液がたくさんでてしまい、胃の壁にバリウムがつきにくくなり、精密検査が必要という結果になることもありますので検査が終了するまでは、食べたり飲んだり吸ったりしないで下さい。
◆ 胸の周り・おなかの周りにボタン・カギホック・ファスナー等が付いていれば検診衣(ガウン)にあらかじめ着替えて準備をお願いします。
検査の手順
① 問診を行います。
② 発泡剤(顆粒)を口の奥の方に入れ少量の水と一緒に飲み込みます。おなかが張りゲップがでそうになりますが、唾を飲み込む要領で検査が終わるまでゲップを出さないで下さい。
③ バリウムをひとくち口に含み、指示により空気と一緒に飲みます。(食道二重造影像を撮影する場合のみ)
④ バリウムを全て飲みます。こぼさない様に飲んで下さい。こぼして服に付くと検診衣(ガウン)を着替えていただきます。
⑤ 撮影を行います。台が倒れ、体を仰向けやうつぶせ、左右に回転させるなどの指示が出され様々な角度から撮影を行います。胃の動きを止めるため「息を止めてください。」という指示があります。胃が動いているとボケた写真になってしまいますので、しっかりと息を止め、おなかを動かさないようにお願いします。
◇人間ドック 撮影時間 …… 約 7 分
◇住民検診 撮影時間 …… 約 3 分
バリウム(造影剤)・発泡剤(炭酸)はなぜ必要か?
◆ 胃は、透明なしぼんだ風船のような物ですから胃の内壁にバリウムを塗り付ける必要があります。また、発泡剤は、胃を膨らます薬です。胃を膨らますことによって1mm単位の病変を発見することが可能になります。膨らんでない胃袋では胃の中を観察することができません。バリウムはX線を多く吸収し、発泡剤はX線の吸収が少なく、胃内壁の濃淡画像を作り撮影する方法のため必要です。
検診終了後の注意◆ 検診終了後多めに水(コップ2杯位)を飲み、30分ぐらい時間をおいてから緩下剤を服用して下さい。
◆ 検診終了後24時間経過しても、バリウム便(白い便)が全く出なく腹痛を伴うようであればすみやかに医療機関にご相談下さい。また、検診の次の日から2日を過ぎても排便をみない場合は、腹痛を伴わなくても医療機関を受診して下さい。
◆ バリウムは体内に吸収されることなく、胃から小腸、大腸へ進み最終的に肛門から身体の外に排泄されます。そのため、水分をたくさんとって早く白い便を出すようにして下さい。そうしないと、腸の中で固まって、出にくくなり最悪の場合、セメントのように固まる場合もありますので注意して下さい。
検査前日まで
◆ 検診日の2日位前からは、アルコール類を控えて下さい。
◆ 検診前日の夕食は、消化の悪い物は避けて下さい。また、午後10時までに食事を済ませ、それ以降は飲食をしないで下さい。当日、撮影の際、胃に食物が残っていると検診を中止することになりますので注意して下さい。
検査当日
◆ 検診当日は絶食でお願いします。たばこ・ガムも厳禁です。胃の壁を刺激して、胃液がたくさんでてしまい、胃の壁にバリウムがつきにくくなり、精密検査が必要という結果になることもありますので検査が終了するまでは、食べたり飲んだり吸ったりしないで下さい。
◆ 胸の周り・おなかの周りにボタン・カギホック・ファスナー等が付いていれば検診衣(ガウン)にあらかじめ着替えて準備をお願いします。
検査の手順
① 問診を行います。
② 発泡剤(顆粒)を口の奥の方に入れ少量の水と一緒に飲み込みます。おなかが張りゲップがでそうになりますが、唾を飲み込む要領で検査が終わるまでゲップを出さないで下さい。
③ バリウムをひとくち口に含み、指示により空気と一緒に飲みます。(食道二重造影像を撮影する場合のみ)
④ バリウムを全て飲みます。こぼさない様に飲んで下さい。こぼして服に付くと検診衣(ガウン)を着替えていただきます。
⑤ 撮影を行います。台が倒れ、体を仰向けやうつぶせ、左右に回転させるなどの指示が出され様々な角度から撮影を行います。胃の動きを止めるため「息を止めてください。」という指示があります。胃が動いているとボケた写真になってしまいますので、しっかりと息を止め、おなかを動かさないようにお願いします。
◇人間ドック 撮影時間 …… 約 7 分
◇住民検診 撮影時間 …… 約 3 分
バリウム(造影剤)・発泡剤(炭酸)はなぜ必要か?
◆ 胃は、透明なしぼんだ風船のような物ですから胃の内壁にバリウムを塗り付ける必要があります。また、発泡剤は、胃を膨らます薬です。胃を膨らますことによって1mm単位の病変を発見することが可能になります。膨らんでない胃袋では胃の中を観察することができません。バリウムはX線を多く吸収し、発泡剤はX線の吸収が少なく、胃内壁の濃淡画像を作り撮影する方法のため必要です。
検診終了後の注意◆ 検診終了後多めに水(コップ2杯位)を飲み、30分ぐらい時間をおいてから緩下剤を服用して下さい。
◆ 検診終了後24時間経過しても、バリウム便(白い便)が全く出なく腹痛を伴うようであればすみやかに医療機関にご相談下さい。また、検診の次の日から2日を過ぎても排便をみない場合は、腹痛を伴わなくても医療機関を受診して下さい。
◆ バリウムは体内に吸収されることなく、胃から小腸、大腸へ進み最終的に肛門から身体の外に排泄されます。そのため、水分をたくさんとって早く白い便を出すようにして下さい。そうしないと、腸の中で固まって、出にくくなり最悪の場合、セメントのように固まる場合もありますので注意して下さい。
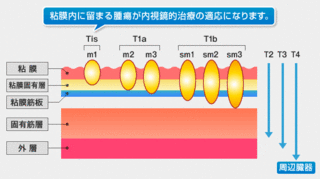
食道がん病期:ステージ
0期(上皮内がん)
がんが粘膜にとどまっており、リンパ節や他の臓器にがんの転移・浸潤が認められないものです。いわゆる早期がん、初期がんと呼ばれているがんです。
Ⅰ期
がんが粘膜にとどまっていますがすぐ近くのリンパ節のみに転移があると判断された時、あるいはがんが粘膜下層まで拡がっていますがリンパ節や他の臓器にがんが認められなければⅠ期と分類します。
Ⅱ期
がんが筋層を越えて食道の壁の外にわずかに出ていると判断された時、あるいは食道がんが筋層にまで拡がり、すぐ近くのリンパ節のみにがんがあると判断された時、そして他の臓器にがんが認められなければⅡ期と分類します。
Ⅲ期
がんが筋層を越えて食道の壁の外に明らかに出ていると判断された時、あるいは食道のがんから少し離れたリンパ節にがんがあると判断された時、そして他の臓器にがんが認められなければⅢ期と分類します。
Ⅳ期
がんが食道周囲の臓器に喰い込んでいる(浸潤している)か、がんから遠く離れたリンパ節にがんがあると判断された時、あるいは他の臓器にがんが認められたらⅣ期と分類します。
がんが粘膜にとどまっており、リンパ節や他の臓器にがんの転移・浸潤が認められないものです。いわゆる早期がん、初期がんと呼ばれているがんです。
Ⅰ期
がんが粘膜にとどまっていますがすぐ近くのリンパ節のみに転移があると判断された時、あるいはがんが粘膜下層まで拡がっていますがリンパ節や他の臓器にがんが認められなければⅠ期と分類します。
Ⅱ期
がんが筋層を越えて食道の壁の外にわずかに出ていると判断された時、あるいは食道がんが筋層にまで拡がり、すぐ近くのリンパ節のみにがんがあると判断された時、そして他の臓器にがんが認められなければⅡ期と分類します。
Ⅲ期
がんが筋層を越えて食道の壁の外に明らかに出ていると判断された時、あるいは食道のがんから少し離れたリンパ節にがんがあると判断された時、そして他の臓器にがんが認められなければⅢ期と分類します。
Ⅳ期
がんが食道周囲の臓器に喰い込んでいる(浸潤している)か、がんから遠く離れたリンパ節にがんがあると判断された時、あるいは他の臓器にがんが認められたらⅣ期と分類します。
食道がんの進行度
食道がんの再発の可能性
がんの治療や切除手術を受け、治療や手術後にはまったく見られなくなったがん細胞が、また、増殖し始めることを再発といいます。
--------------------------------------------------------------------------------
がん細胞は、切除できる大きさのものから、顕微鏡で見なければわからないほどの小さながん細胞もあります。
--------------------------------------------------------------------------------
食道がんが再発する場合、最初に手術で食道を取り除いている場合も多く、リンパ節、肺、肝臓、骨などに転移している場合が多いそうです。
--------------------------------------------------------------------------------
また、食道がんには、頸部食道がん、胸部食道がん、腹部食道がんがありますが、がん病巣が大きかった場合に、その部位から再発する可能性も高いという説もあります。
--------------------------------------------------------------------------------
食道がんの再発の早期発見は、治療後に定期的に受ける診察によるものも大きいです。
--------------------------------------------------------------------------------
通常は、食道がんの治療や手術後に、1ヶ月に1度程度の診察を受け、病後の体調や再発していないかなどをチェックします。
--------------------------------------------------------------------------------
それからしばらくすると、3ヶ月に1度、6ヶ月に1度というように、診察の回数も減ってきます。
--------------------------------------------------------------------------------
ただし、食道がんの進行度合いが重度であった場合は、早期の食道がんに比べ、再発の可能性が高いため、定期的に診察を受ける必要があります。
--------------------------------------------------------------------------------
また、食道がんの再発は、再発した部位ががん細胞に侵されていることによる自覚症状によりわかることもあります。
--------------------------------------------------------------------------------
食道がん自体は自覚症状の少ないがんですが、たとえば、リンパ節に転移すると、転移したリンパ節の場所にもよりますが、痛みや腫れを感じることがあります。
--------------------------------------------------------------------------------
また、骨に転移した場合には痛みを感じます、食道がんの治療後、手術後には、身体の少しの変化でも気をつけるようにし、違和感を覚える場合、痛みを伴う場合は、早急に担当医の診断を受けるようにしましょう。
--------------------------------------------------------------------------------
食道がんが再発した場合には、残念ながら、治る可能性はとても低いものになってしまいます、余命は早ければ3ヶ月で、治療効果にもよりますが、食道がん再発後の余命は半年から1年といわれています。
--------------------------------------------------------------------------------
がん細胞は、切除できる大きさのものから、顕微鏡で見なければわからないほどの小さながん細胞もあります。
--------------------------------------------------------------------------------
食道がんが再発する場合、最初に手術で食道を取り除いている場合も多く、リンパ節、肺、肝臓、骨などに転移している場合が多いそうです。
--------------------------------------------------------------------------------
また、食道がんには、頸部食道がん、胸部食道がん、腹部食道がんがありますが、がん病巣が大きかった場合に、その部位から再発する可能性も高いという説もあります。
--------------------------------------------------------------------------------
食道がんの再発の早期発見は、治療後に定期的に受ける診察によるものも大きいです。
--------------------------------------------------------------------------------
通常は、食道がんの治療や手術後に、1ヶ月に1度程度の診察を受け、病後の体調や再発していないかなどをチェックします。
--------------------------------------------------------------------------------
それからしばらくすると、3ヶ月に1度、6ヶ月に1度というように、診察の回数も減ってきます。
--------------------------------------------------------------------------------
ただし、食道がんの進行度合いが重度であった場合は、早期の食道がんに比べ、再発の可能性が高いため、定期的に診察を受ける必要があります。
--------------------------------------------------------------------------------
また、食道がんの再発は、再発した部位ががん細胞に侵されていることによる自覚症状によりわかることもあります。
--------------------------------------------------------------------------------
食道がん自体は自覚症状の少ないがんですが、たとえば、リンパ節に転移すると、転移したリンパ節の場所にもよりますが、痛みや腫れを感じることがあります。
--------------------------------------------------------------------------------
また、骨に転移した場合には痛みを感じます、食道がんの治療後、手術後には、身体の少しの変化でも気をつけるようにし、違和感を覚える場合、痛みを伴う場合は、早急に担当医の診断を受けるようにしましょう。
--------------------------------------------------------------------------------
食道がんが再発した場合には、残念ながら、治る可能性はとても低いものになってしまいます、余命は早ければ3ヶ月で、治療効果にもよりますが、食道がん再発後の余命は半年から1年といわれています。
食道がんが再発した場合の治療
初回の治療で完全に治ったように見えても、食道がんが再発することがあります。同じ部分だけではなく、リンパ節や肺、肝臓、骨などへの転移として発見されることもあり、こちらが主流と言えます。
再発食道がんの症状は、部位によって異なります。たとえば、首のリンパ節の場合には声が枯れてくることや、首の腫れを感じることがあります。
骨転移の場合には該当部分の骨の痛みを感じます。肺や肝臓の場合には症状が目立たない傾向がありますが、悪化すると腹部の張りや咳、胸の痛みといった症状が見られるようになります。
残念ながら、再発した場合には良好な予後が望めることは少なく、余命が半年ほどに限られてしまうのが一般的です。このような厳しい現状がありますので、できるだけ初回の治療によって完治させておくことが大切です。
また、食道がんが再発した場合に早めに発見するためには、こまめに経過観察を行う必要があります。
治療が終わったのに病院に頻繁に通うのは気が進まないかもしれませんが、必要なことですので指定された時期に通院してください。
治療の方法は部位や初回に行った治療法によっても異なり、一概には言えません。ただし、手術できることはまれで、放射線療法や化学療法を行うことが中心になります。
鎮痛剤によって痛みを軽くすることも行われています。
現状として、再発食道がんが治癒する確率は非常に低いと言わざるをえません。
非常に死亡率が高くなってしまうので、末期に向けての覚悟をしなくてはならないことが多く、余命とも向き合っていくことになります。
再発に影響を及ぼすたんぱく質が特定されたというニュースがありますので、今後はこの研究から派生した治療法が開発されることによって、克復への道が開けることになるかもしれません。
医療においては、現在の状況が続いていくだけではなく、どんどん水準が向上していきますので、未来に向けて最新の方法は進歩しています。
再発食道がんの症状は、部位によって異なります。たとえば、首のリンパ節の場合には声が枯れてくることや、首の腫れを感じることがあります。
骨転移の場合には該当部分の骨の痛みを感じます。肺や肝臓の場合には症状が目立たない傾向がありますが、悪化すると腹部の張りや咳、胸の痛みといった症状が見られるようになります。
残念ながら、再発した場合には良好な予後が望めることは少なく、余命が半年ほどに限られてしまうのが一般的です。このような厳しい現状がありますので、できるだけ初回の治療によって完治させておくことが大切です。
また、食道がんが再発した場合に早めに発見するためには、こまめに経過観察を行う必要があります。
治療が終わったのに病院に頻繁に通うのは気が進まないかもしれませんが、必要なことですので指定された時期に通院してください。
治療の方法は部位や初回に行った治療法によっても異なり、一概には言えません。ただし、手術できることはまれで、放射線療法や化学療法を行うことが中心になります。
鎮痛剤によって痛みを軽くすることも行われています。
現状として、再発食道がんが治癒する確率は非常に低いと言わざるをえません。
非常に死亡率が高くなってしまうので、末期に向けての覚悟をしなくてはならないことが多く、余命とも向き合っていくことになります。
再発に影響を及ぼすたんぱく質が特定されたというニュースがありますので、今後はこの研究から派生した治療法が開発されることによって、克復への道が開けることになるかもしれません。
医療においては、現在の状況が続いていくだけではなく、どんどん水準が向上していきますので、未来に向けて最新の方法は進歩しています。
食道がんの再発について
食道がんの初回治療としての策として内視鏡的治療、科学放射線治療、根治的手術などいくつかの治療法、完治にむけての方法がありまた、再発食道がんの治療も種類により個別に考えなくてはならない。
また再発の種類によっても治療が異なる。遠隔臓器再発、リンパ節再発、局所再発すべて治療法が異なる。初回治療が完璧に完治としても再発となる場合は多いようである。
だが再発治療の場合、治療はもちろん積極的治療を望むが腫瘍増悪を抑える治療あるいは、QOLの改善を目的とした治療が多くなります。
また再発がおこらないためには術後のフォローが必要と考えます。まず退院から二週間ほどしたら受診なさること。退院後、自宅でスムーズな生活ができているか、食事分量など、風邪、肺炎の危険はないかなどの確認をする。
大体退院後の受診の場合は原則として三ヶ月毎と決まっています。質疑応答、腫瘍マーカーなどの受診はこの様な進行ですが転移などのCTなどは大体六ヶ月毎としています。次に内視鏡検査は年一回ペースで行なう。
このように術後、退院後のケアは非常に大切で再発を防ぐためにはもっとも重要です。
また外来抗がん剤治療や短期間での入院での抗がん剤治療なども再発防止に大きく役立っていますし、万が一に再発の場合にも積極的治療を行い、より患者の症状に適した治療法で最適な治療を行なっています。
患者自身も根治したからと喫煙などは死亡とまでに及ぼす原因となりますからおやめになることが再発防止の手段でもあります。
また再発の種類によっても治療が異なる。遠隔臓器再発、リンパ節再発、局所再発すべて治療法が異なる。初回治療が完璧に完治としても再発となる場合は多いようである。
だが再発治療の場合、治療はもちろん積極的治療を望むが腫瘍増悪を抑える治療あるいは、QOLの改善を目的とした治療が多くなります。
また再発がおこらないためには術後のフォローが必要と考えます。まず退院から二週間ほどしたら受診なさること。退院後、自宅でスムーズな生活ができているか、食事分量など、風邪、肺炎の危険はないかなどの確認をする。
大体退院後の受診の場合は原則として三ヶ月毎と決まっています。質疑応答、腫瘍マーカーなどの受診はこの様な進行ですが転移などのCTなどは大体六ヶ月毎としています。次に内視鏡検査は年一回ペースで行なう。
このように術後、退院後のケアは非常に大切で再発を防ぐためにはもっとも重要です。
また外来抗がん剤治療や短期間での入院での抗がん剤治療なども再発防止に大きく役立っていますし、万が一に再発の場合にも積極的治療を行い、より患者の症状に適した治療法で最適な治療を行なっています。
患者自身も根治したからと喫煙などは死亡とまでに及ぼす原因となりますからおやめになることが再発防止の手段でもあります。
スキルス胃がん治療方法
特殊な治療法が取られているわけではなく、手術や化学療法、放射線といった胃がんに用いられている方法がスキルス性の場合にも用いられています。
ただし、症状が進行していたり、末期になっていたりすることが多いために、なかなか良好な結果は出ていません。
手術は病巣を取り除くために有効な治療法となるのですが、広範なリンパ節転移や多臓器への遠隔転移、腹膜播種という腹腔内に癌細胞が広がっていることが多いため、根治手術が適用されるケースは限られており、半数にも満たないとされています。予後も良好とは言えず、術後に再発することも多くあります。
転移している場合にも使える治療法として、抗がん剤による化学療法があります。ただし、以前は有効な薬剤が存在しませんでした。
しかし、現在ではTS-1という薬が使用できるようになり、効果が有望視されています。
このことは、化学療法を単独で用いる場合に希望をもたらしただけではなく、手術の補助療法として術前に用いることで腫瘍を縮小させて切除を適用できる範囲にしたり、術後にTS-1を使用することで再発を予防することにもつながっています。
完治させることは容易ではなく、克服できたように見えても、時間が経過すると再発してしまうことが多いのも事実です。
ただし、症状が進行していたり、末期になっていたりすることが多いために、なかなか良好な結果は出ていません。
手術は病巣を取り除くために有効な治療法となるのですが、広範なリンパ節転移や多臓器への遠隔転移、腹膜播種という腹腔内に癌細胞が広がっていることが多いため、根治手術が適用されるケースは限られており、半数にも満たないとされています。予後も良好とは言えず、術後に再発することも多くあります。
転移している場合にも使える治療法として、抗がん剤による化学療法があります。ただし、以前は有効な薬剤が存在しませんでした。
しかし、現在ではTS-1という薬が使用できるようになり、効果が有望視されています。
このことは、化学療法を単独で用いる場合に希望をもたらしただけではなく、手術の補助療法として術前に用いることで腫瘍を縮小させて切除を適用できる範囲にしたり、術後にTS-1を使用することで再発を予防することにもつながっています。
完治させることは容易ではなく、克服できたように見えても、時間が経過すると再発してしまうことが多いのも事実です。
スキルス胃がんの余命
末期になってしまうことが多いため、余命について考えなくてはならなくなるケースが多い病気であると言えます。
患者さん本人に告知することによって生きる気力を失わせてしまうこともあるため、あえて宣告は避けることもありますが、昔と比べると事実を伝えることが増えているようです。
余命が限られた状態であれば、残された時間で後悔や心残りのないように人生を終える準備をしておきたいと願う方も多いため、告知は悪いことではありません。
ただし、心理的な負担は大きいため、慎重に行うべきものであることは言うまでもありません。
気持ちを落ち着かせて前向きに生きることができれば、スキルス胃がんが末期症状になり、余命が長くはない状態であっても、価値のある時間を過ごすことができます。
そのためにも家族や、病院の医師や看護士の支えが求められます。
考え方によって、余命が分かっていることは唐突な事故死のようなものよりも期間に猶予を与えられたことになりますので、やり残したことがない状態を整えるためのチャンスであり、準備期間にもなります。
その反面、死を意識せざるをえない残酷な時間でもあります。受け止め方は人によってまちまちですが、やはり心理的なプレッシャーは計り知れないものですので、できるだけ周囲の協力が必要です。
主治医から余命を告げられたとしても、それは平均的な目安に過ぎません。
実際には、教えられた時期が過ぎても長く生き続ける方もいますので、絶対視することはありません。
あくまでもおよその見当と考えておきましょう。
患者さん本人に告知することによって生きる気力を失わせてしまうこともあるため、あえて宣告は避けることもありますが、昔と比べると事実を伝えることが増えているようです。
余命が限られた状態であれば、残された時間で後悔や心残りのないように人生を終える準備をしておきたいと願う方も多いため、告知は悪いことではありません。
ただし、心理的な負担は大きいため、慎重に行うべきものであることは言うまでもありません。
気持ちを落ち着かせて前向きに生きることができれば、スキルス胃がんが末期症状になり、余命が長くはない状態であっても、価値のある時間を過ごすことができます。
そのためにも家族や、病院の医師や看護士の支えが求められます。
考え方によって、余命が分かっていることは唐突な事故死のようなものよりも期間に猶予を与えられたことになりますので、やり残したことがない状態を整えるためのチャンスであり、準備期間にもなります。
その反面、死を意識せざるをえない残酷な時間でもあります。受け止め方は人によってまちまちですが、やはり心理的なプレッシャーは計り知れないものですので、できるだけ周囲の協力が必要です。
主治医から余命を告げられたとしても、それは平均的な目安に過ぎません。
実際には、教えられた時期が過ぎても長く生き続ける方もいますので、絶対視することはありません。
あくまでもおよその見当と考えておきましょう。
スキルス胃がんの生存率
命に関わる病気ですから、生存率という概念が重要な意味を持ってきます。これが高ければ、一定期間が経過しても生きていられることが多くなりますし、低くなれば残念ながら死亡する確率が高いことになります。
胃がん全体の5年生存率の目安として、ステージ3期であれば40%、4期であれば10%を切ることになります。ステージは病期とも呼ばれており、症状の進行度を表しており、4期がもっとも進行した状態になります。
したがって、どの程度悪化した状態であるかによって、生存率も変わってくるのです。
スキルス性の場合にも症状の進行度によって生存率は変わりますが、決して楽観できる数字ではないことは、上記の目安からもうかがい知ることができます。
胃がん全体の5年生存率の目安として、ステージ3期であれば40%、4期であれば10%を切ることになります。ステージは病期とも呼ばれており、症状の進行度を表しており、4期がもっとも進行した状態になります。
したがって、どの程度悪化した状態であるかによって、生存率も変わってくるのです。
スキルス性の場合にも症状の進行度によって生存率は変わりますが、決して楽観できる数字ではないことは、上記の目安からもうかがい知ることができます。
スキルス胃がんの自覚症状
腹痛や腹部が重苦しくなる感覚、吐血や下血、長引く吐き気、食欲不振、腹膜播種という転移による腹水の貯留や腸閉塞といったものがあります。
もっとも、自覚症状というよりも、進行してから自覚できるようになることが多いため、残念ながらこれらの兆候が現れたら、早期ではない可能性が高いと言えます。
スキルス胃がんに特有の症状ではないため、まったく異なる病気が原因である可能性もあります。
多いのが胃潰瘍や胃炎ですが、その他にも様々な疾患が同様の症状を引き起こすことがあるため、気になる時には早めに病院に行って診断を受けておきましょう。
もっとも、自覚症状というよりも、進行してから自覚できるようになることが多いため、残念ながらこれらの兆候が現れたら、早期ではない可能性が高いと言えます。
スキルス胃がんに特有の症状ではないため、まったく異なる病気が原因である可能性もあります。
多いのが胃潰瘍や胃炎ですが、その他にも様々な疾患が同様の症状を引き起こすことがあるため、気になる時には早めに病院に行って診断を受けておきましょう。
スキルス胃がんは画像診断で見つけづらい
定期的に検診を受けてバリウムを飲み、レントゲン写真を撮影している方もいます。
X線検査という名前で呼ばれることもあります。死亡率を下げる効果が確認されている有効な検診の手段なのですが、残念ながらスキルス胃がんは胃壁の表面に異常がすくないため、画像を見ても分かりづらいことが特徴となっています。
つまり、症状がよほど進行してしまわない限り、画像診断では発見するのが難しいのです。これによって早期発見が困難になり、悪化してしまうことにつながっています。
レントゲンの画像よりも詳細な情報が得られる内視鏡検査であっても、残念ながら見落とされてしまうことが多く、早期発見に有効とは言えません。
結局、自覚症状がないうちには発見が困難なのですが、進行するまでは明確な兆候が現れることもなく、転移が進んで治療が難しくなるまで見つからないことが多いのです。
X線検査という名前で呼ばれることもあります。死亡率を下げる効果が確認されている有効な検診の手段なのですが、残念ながらスキルス胃がんは胃壁の表面に異常がすくないため、画像を見ても分かりづらいことが特徴となっています。
つまり、症状がよほど進行してしまわない限り、画像診断では発見するのが難しいのです。これによって早期発見が困難になり、悪化してしまうことにつながっています。
レントゲンの画像よりも詳細な情報が得られる内視鏡検査であっても、残念ながら見落とされてしまうことが多く、早期発見に有効とは言えません。
結局、自覚症状がないうちには発見が困難なのですが、進行するまでは明確な兆候が現れることもなく、転移が進んで治療が難しくなるまで見つからないことが多いのです。
スキルス胃がんとは
スキルス胃がんの特徴は生存率が低く、発見された段階で残されている余命が長くないことが多いことです。悪性度が高いため、治療が難しい状態になっているのです。
スキルスとは、硬がんの意味です。進行すると胃が縮み、その名の通り硬くなります。胃壁の中で癌細胞が横に広がっていくのですが、一般的な胃がんのように粘膜の表面に潰瘍や隆起を形成することが少なく、検査を行っても見つけづらい傾向にあります。
そのため、初期症状の段階で見つけることは難しく、進行して転移がある状態で見つかることが多いのです。
日本胃癌学会という専門医等によって構成されている学会がまとめた取り扱い規約に基づくと、肉眼型分類が4型に分類される進行胃がんがスキルス性と呼ばれています。
スキルス性が胃がんの全体に占める割合は1割ほどです。そのため、かなり限られた割合となるのですが、胃がんの患者数が癌の中でも多いために、決して珍しい病気ではありません。
胃がんは中高年の男性に多く見られる疾患ですが、スキルス性の場合には30代から40代の女性に多く見られます。
女性ホルモンが関わっているという説もありますが、関係は明確になっていません。比較的若い世代ですので病気になるという危機感も強くないことが多く、発見が遅れる原因の一つになっています。
スキルスとは、硬がんの意味です。進行すると胃が縮み、その名の通り硬くなります。胃壁の中で癌細胞が横に広がっていくのですが、一般的な胃がんのように粘膜の表面に潰瘍や隆起を形成することが少なく、検査を行っても見つけづらい傾向にあります。
そのため、初期症状の段階で見つけることは難しく、進行して転移がある状態で見つかることが多いのです。
日本胃癌学会という専門医等によって構成されている学会がまとめた取り扱い規約に基づくと、肉眼型分類が4型に分類される進行胃がんがスキルス性と呼ばれています。
スキルス性が胃がんの全体に占める割合は1割ほどです。そのため、かなり限られた割合となるのですが、胃がんの患者数が癌の中でも多いために、決して珍しい病気ではありません。
胃がんは中高年の男性に多く見られる疾患ですが、スキルス性の場合には30代から40代の女性に多く見られます。
女性ホルモンが関わっているという説もありますが、関係は明確になっていません。比較的若い世代ですので病気になるという危機感も強くないことが多く、発見が遅れる原因の一つになっています。
食道がん進行度診断のための検査
がんの種類およびがん細胞が食道内にとどまっているか、それとも体の他の部分まで拡がっているかを調べるために行われる検査を「病期診断」といいます。
病期診断のために行われた検査から得られた情報から、疾患の病期が決定されます。治療計画を立てるためには病期を把握することが重要であり、病期診断のために行われる検査や方法には次のようなものがあります。
CT検査食道がんの大きさ・周囲への浸潤・リンパ節への転移の有無・肺や肝臓などへの遠隔転移の有無を評価します。
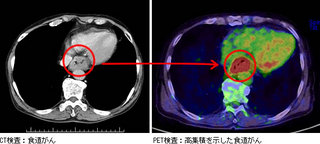
PET検査(陽電子放射断層撮影検査)体内にあるがん細胞をみつけるための検査です。悪性のがん細胞は正常の細胞よりも活発で、グルコース(糖)をより多く吸収します。PET検査では、少量の放射性グルコースを静脈内に注射し、その取り込みの分布を撮影して悪性がん細胞を検出します。糖の取り込みが多い部位は強く染まることで全身の転移の有無を検索し、食道がんの病期決定に役立てます。特にCT検査による判断が困難な転移の評価に有用な場合があります。

超音波内視鏡検査(EUS)外見上は内視鏡(胃カメラ)と変わりないのですが、食道内壁の粘膜を観察する内視鏡検査と異なり、内視鏡の先端についた超音波装置を用いて粘膜下の状態、食道の壁や食道壁外の構造などを観察することができます。つまり、食道がんがどのくらい深く進展しているか、周りの臓器(気管や血管)へ喰い込んでいないか、食道の外側にあるリンパ節が腫れていないか(リンパ節転移の有無)などについてのより詳細な情報を得ることができます。これは、治療方針の決定に非常に重要な役割を果たします。
病期診断のために行われた検査から得られた情報から、疾患の病期が決定されます。治療計画を立てるためには病期を把握することが重要であり、病期診断のために行われる検査や方法には次のようなものがあります。
CT検査食道がんの大きさ・周囲への浸潤・リンパ節への転移の有無・肺や肝臓などへの遠隔転移の有無を評価します。

PET検査(陽電子放射断層撮影検査)体内にあるがん細胞をみつけるための検査です。悪性のがん細胞は正常の細胞よりも活発で、グルコース(糖)をより多く吸収します。PET検査では、少量の放射性グルコースを静脈内に注射し、その取り込みの分布を撮影して悪性がん細胞を検出します。糖の取り込みが多い部位は強く染まることで全身の転移の有無を検索し、食道がんの病期決定に役立てます。特にCT検査による判断が困難な転移の評価に有用な場合があります。

超音波内視鏡検査(EUS)外見上は内視鏡(胃カメラ)と変わりないのですが、食道内壁の粘膜を観察する内視鏡検査と異なり、内視鏡の先端についた超音波装置を用いて粘膜下の状態、食道の壁や食道壁外の構造などを観察することができます。つまり、食道がんがどのくらい深く進展しているか、周りの臓器(気管や血管)へ喰い込んでいないか、食道の外側にあるリンパ節が腫れていないか(リンパ節転移の有無)などについてのより詳細な情報を得ることができます。これは、治療方針の決定に非常に重要な役割を果たします。
生検
生きている人間、すなわち生体から組織の一部を採取し、その組織学的形態像から病気の診断を行う方法で、バイオプシーbiopsyともいう。
皮膚生検のように体表から生検を行う場合には、その方法は比較的簡単であるが、体内の臓器から生検をする場合には、ファイバースコープを代表とする内視鏡を介して生検する。
たとえば食道、胃、小腸および大腸のような消化管では、ファイバースコープによる直視下生検が行われている。
また、肝臓に対しては腹腔(ふくくう)鏡直視下に行う肝生検のほか、内視鏡を使わない盲目的な肝生検も行われている。
なお、胃癌(がん)とくに早期胃癌の診断には胃生検が不可欠である。また、従来生検が困難であった膵臓(すいぞう)に対しても、膵生検が試みられるようになった。
皮膚生検のように体表から生検を行う場合には、その方法は比較的簡単であるが、体内の臓器から生検をする場合には、ファイバースコープを代表とする内視鏡を介して生検する。
たとえば食道、胃、小腸および大腸のような消化管では、ファイバースコープによる直視下生検が行われている。
また、肝臓に対しては腹腔(ふくくう)鏡直視下に行う肝生検のほか、内視鏡を使わない盲目的な肝生検も行われている。
なお、胃癌(がん)とくに早期胃癌の診断には胃生検が不可欠である。また、従来生検が困難であった膵臓(すいぞう)に対しても、膵生検が試みられるようになった。
内視鏡検査
胃の電子スコ-プは、病変を詳しく調べるために、直接テレビ撮影し、ビデオにも記録できる、最新の検査装置です.レントゲン検査よりもはるかに,また以前の胃カメラやファイバ-・スコ-プよりもいっそう詳しく病変が観察できるのが特徴です.
この検査では,食道,胃,十二指腸の形態の変化,潰瘍,腫瘍あるいは各種の炎症性病変の診断ができます.生検といって病変の一部を採取し,病理検査によって手術が必要な病変か,そのままお薬で経過を見てよい病変なのかを鑑別することもできます.
以前の装置に比べ検査中の苦痛も少なくなりました.特に反射が強く、つらい経験をした方は、軽く眠っている間に終わってしまう方法も選べます.安心して検査をお受け下さい.
検査前日まで(前の晩)の注意
抗血栓薬(ワーファリン、パナルジン、プロサイリン、プレタール、バイアスピリン等)を服用中の方は、休薬と再開の時期を主治医と相談して決めてください.休薬しなくても検査はできますが、生検(病理検査)は出来ないことがあります.通常は検査前約1週間の休薬が必要です.
前日の夕食は,普通に食べて下さい(海苔、昆布、ワカメなど消化の悪いものはさけて下さい).
その後,就寝まで水分(お茶,水)を充分摂取して下さい.
検査当日(朝)の注意
検査の日は朝食を食べずに来院して下さい.
糖尿病の薬、抗血栓薬以外で、いつも朝に服用している薬は少量の水で服用してかまいません.
歯も磨いて結構です.少量のお水は飲んでも大丈夫です.
入れ歯のある方、特殊なお薬を服用している方、アレルギーや体の具合いの悪い方は看護婦に申し出て下さい.
反射が強いため以前の検査で苦しい思いをされた方は、安定剤で軽く眠っている間に検査を受ける方法も選べますので申し出て下さい.(その方は、車の運転をしないで来院して下さい)
検査前の処置
ゼリー状の麻酔薬とスプレーでのどを麻酔し、ベッドに仰向けに寝ます.
腕に胃の緊張を取る注射をします.反射の強い方には安定剤で軽く眠っている間に検査ができる注射をします.
検査の後は
検査の後、約2時間は,のどの麻酔がきいていますから,飲んだり食べたりしないでください.その間は,下を向いて軽く口をすすぐ程度にして下さい.
2時間位経って、のどがいつものような感じになったら、少量の水を飲み、むせずにうまく飲込める事を確かめてから飲食をはじめて下さい.
安定剤の注射をした方は,少し長めに休んでもらいます.念のため帰宅後もしばらく安静にして下さい(その日は車の運転をしないで下さい).
結果はビデオにより、その場でごらんになれます.
色素散布をされた方は、検査後尿や便が青みがかることがありますが、色素が排泄されるためで、すぐに元に戻りますから心配しないで下さい.
生検(病理検査)の標本を採取された方は、胃粘膜から少量の出血がありますので、検査当日は刺激物(香辛料、柑橘類等)や酒類の摂取は控えて下さい.翌日の便が、少し黒っぽくなることがあります.その後も、黒いタール様の便が続くようでしたら、すぐにご連絡下さい.
組織の生検をされた方は、病理検査の結果が10日から2週間後には出ますので、必ず結果を聞きに来院して下さい.
検 査後、大量の血を吐いたり、黒いタール様の便が出るときは、すぐに病院に連絡して下さい.
この検査では,食道,胃,十二指腸の形態の変化,潰瘍,腫瘍あるいは各種の炎症性病変の診断ができます.生検といって病変の一部を採取し,病理検査によって手術が必要な病変か,そのままお薬で経過を見てよい病変なのかを鑑別することもできます.
以前の装置に比べ検査中の苦痛も少なくなりました.特に反射が強く、つらい経験をした方は、軽く眠っている間に終わってしまう方法も選べます.安心して検査をお受け下さい.
検査前日まで(前の晩)の注意
抗血栓薬(ワーファリン、パナルジン、プロサイリン、プレタール、バイアスピリン等)を服用中の方は、休薬と再開の時期を主治医と相談して決めてください.休薬しなくても検査はできますが、生検(病理検査)は出来ないことがあります.通常は検査前約1週間の休薬が必要です.
前日の夕食は,普通に食べて下さい(海苔、昆布、ワカメなど消化の悪いものはさけて下さい).
その後,就寝まで水分(お茶,水)を充分摂取して下さい.
検査当日(朝)の注意
検査の日は朝食を食べずに来院して下さい.
糖尿病の薬、抗血栓薬以外で、いつも朝に服用している薬は少量の水で服用してかまいません.
歯も磨いて結構です.少量のお水は飲んでも大丈夫です.
入れ歯のある方、特殊なお薬を服用している方、アレルギーや体の具合いの悪い方は看護婦に申し出て下さい.
反射が強いため以前の検査で苦しい思いをされた方は、安定剤で軽く眠っている間に検査を受ける方法も選べますので申し出て下さい.(その方は、車の運転をしないで来院して下さい)
検査前の処置
ゼリー状の麻酔薬とスプレーでのどを麻酔し、ベッドに仰向けに寝ます.
腕に胃の緊張を取る注射をします.反射の強い方には安定剤で軽く眠っている間に検査ができる注射をします.
検査の後は
検査の後、約2時間は,のどの麻酔がきいていますから,飲んだり食べたりしないでください.その間は,下を向いて軽く口をすすぐ程度にして下さい.
2時間位経って、のどがいつものような感じになったら、少量の水を飲み、むせずにうまく飲込める事を確かめてから飲食をはじめて下さい.
安定剤の注射をした方は,少し長めに休んでもらいます.念のため帰宅後もしばらく安静にして下さい(その日は車の運転をしないで下さい).
結果はビデオにより、その場でごらんになれます.
色素散布をされた方は、検査後尿や便が青みがかることがありますが、色素が排泄されるためで、すぐに元に戻りますから心配しないで下さい.
生検(病理検査)の標本を採取された方は、胃粘膜から少量の出血がありますので、検査当日は刺激物(香辛料、柑橘類等)や酒類の摂取は控えて下さい.翌日の便が、少し黒っぽくなることがあります.その後も、黒いタール様の便が続くようでしたら、すぐにご連絡下さい.
組織の生検をされた方は、病理検査の結果が10日から2週間後には出ますので、必ず結果を聞きに来院して下さい.
検 査後、大量の血を吐いたり、黒いタール様の便が出るときは、すぐに病院に連絡して下さい.
食道・胃・十二指腸造影検査(GIS)
目的
バリウムと空気による二重造影法によって,食道・胃・十二指腸などの消化管の粘膜の病変をX線写真として,撮影します。
◆検査の方法 検査の始まる2~3分前に,胃や腸の蠕動(動き)をおさえる筋肉注射をします。
少量のバリウムを飲んでから,胃を軽く圧迫しながら,撮影します。
一口バリウムを口の中にほおばっていただき,合図と同時に飲み込んでください。食道の撮影をします。( 数回くりかえします。)
発泡剤という薬をのんでいただきます。このお薬は胃の中で溶けて,ガスとなり胃を膨らませます。バリウムを約150ml飲んでいただきます。
胃が膨らんだ状態で,うつ伏せから,仰向けになたりして体を回転させて,胃の粘膜上にバリウムをコーティングして,X線写真を撮影します。(二重造影法といいいます。)
したがって,できるだけ合図にしたがて,右をむいたり,左を向いたりして,体位変換をしていただきます。このようにして,X線写真を撮影します。
検査時間は人によって異なりますが,およそ20~30分程度です。
◆前処置(検査のために必要な準備事項)
検査前日の夕食は,8時までにすませ,その後は食べないでください。
検査当日は一切の飲食物・タバコ・ガムなどとらないでください。 (ただし,医師から処方された血圧・心臓・喘息などのお薬は飲んでください。)
このように,胃の中をからっぽにした状態で,検査をすることが最も重要です。 胃の中に,食べ物が残っていたりすると,胃粘膜上の病変と重なったりしますと, 正確な診断に差し支えますので,前処置を必ず守ってください。
◆注意事項
緑内障・前立腺肥大症・心臓疾患などのある方は,また食物・薬物アレルギーのある方は,検査当日にあらかじめ看護師に申し出てください。
検査当日に,飲食された場合は,あらかじめその旨を看護師に伝えてください。
妊娠のあそれのある方は,検査できませんので申し出てください。
バリウムと空気による二重造影法によって,食道・胃・十二指腸などの消化管の粘膜の病変をX線写真として,撮影します。
◆検査の方法 検査の始まる2~3分前に,胃や腸の蠕動(動き)をおさえる筋肉注射をします。
少量のバリウムを飲んでから,胃を軽く圧迫しながら,撮影します。
一口バリウムを口の中にほおばっていただき,合図と同時に飲み込んでください。食道の撮影をします。( 数回くりかえします。)
発泡剤という薬をのんでいただきます。このお薬は胃の中で溶けて,ガスとなり胃を膨らませます。バリウムを約150ml飲んでいただきます。
胃が膨らんだ状態で,うつ伏せから,仰向けになたりして体を回転させて,胃の粘膜上にバリウムをコーティングして,X線写真を撮影します。(二重造影法といいいます。)
したがって,できるだけ合図にしたがて,右をむいたり,左を向いたりして,体位変換をしていただきます。このようにして,X線写真を撮影します。
検査時間は人によって異なりますが,およそ20~30分程度です。
◆前処置(検査のために必要な準備事項)
検査前日の夕食は,8時までにすませ,その後は食べないでください。
検査当日は一切の飲食物・タバコ・ガムなどとらないでください。 (ただし,医師から処方された血圧・心臓・喘息などのお薬は飲んでください。)
このように,胃の中をからっぽにした状態で,検査をすることが最も重要です。 胃の中に,食べ物が残っていたりすると,胃粘膜上の病変と重なったりしますと, 正確な診断に差し支えますので,前処置を必ず守ってください。
◆注意事項
緑内障・前立腺肥大症・心臓疾患などのある方は,また食物・薬物アレルギーのある方は,検査当日にあらかじめ看護師に申し出てください。
検査当日に,飲食された場合は,あらかじめその旨を看護師に伝えてください。
妊娠のあそれのある方は,検査できませんので申し出てください。
食堂がん発見のための検査
飲酒喫煙でリスク上昇
なぜ飲酒と喫煙が食道がんのリスクを高めるか
食道がんの中でも、日本人に多いのが「食道扁平上皮癌」です。
お酒にふくまれるエタノールは、体内で分解されてアセトアルデヒド(二日酔い物質)となります。
このアセトアルデヒドには発がん作用があるため、食道が長期間高濃度のアセトアルデヒトにさらされると、食道がんになりやすくなります。
またアセトアルデヒドがたまりやすい体質の人は、食道癌の危険が高い(食道癌高危険群)ということになります。
飲酒によって顔が赤くなるのはアセトアルデヒドによる作用ですので、少量の飲酒で顔が赤くなる(または若いことは赤くなった)人は、アセトアルデヒドがたまりやすい体質です。
このような体質の人で、以前は余り飲めなかったのにだんだん慣れてきて、お酒を飲めるようになり、ほぼ毎日にように大量の飲酒を続けると、食道癌になりやすいということになります。
飲酒に喫煙が加わると、食道癌の発がんリスクがぐんと上昇します。
飲酒と喫煙を止めれば、食道がんののリスクは5年で4分の1に減るといわれています。
飲酒喫煙の習慣がある人は、食道がんにかかるリスクが高いのは明確です。
早期発見のために、人間ドックを受けましょう
食道がんの中でも、日本人に多いのが「食道扁平上皮癌」です。
お酒にふくまれるエタノールは、体内で分解されてアセトアルデヒド(二日酔い物質)となります。
このアセトアルデヒドには発がん作用があるため、食道が長期間高濃度のアセトアルデヒトにさらされると、食道がんになりやすくなります。
またアセトアルデヒドがたまりやすい体質の人は、食道癌の危険が高い(食道癌高危険群)ということになります。
飲酒によって顔が赤くなるのはアセトアルデヒドによる作用ですので、少量の飲酒で顔が赤くなる(または若いことは赤くなった)人は、アセトアルデヒドがたまりやすい体質です。
このような体質の人で、以前は余り飲めなかったのにだんだん慣れてきて、お酒を飲めるようになり、ほぼ毎日にように大量の飲酒を続けると、食道癌になりやすいということになります。
飲酒に喫煙が加わると、食道癌の発がんリスクがぐんと上昇します。
飲酒と喫煙を止めれば、食道がんののリスクは5年で4分の1に減るといわれています。
飲酒喫煙の習慣がある人は、食道がんにかかるリスクが高いのは明確です。
早期発見のために、人間ドックを受けましょう
食道がん・お酒が弱い人も要注意
食道がん発症のリスクを高める原因「飲酒・喫煙・遺伝子タイプ」
食道がんになるリスクが高くなるのは、「飲酒」「喫煙」「遺伝子タイプ」の3つが重なった人。
こんな研究結果が出されました。
大阪大学と九州大学の共同研究によるもので、「飲酒」「喫煙」が高リスクなのはすでに知られていますが、問題は3番目の「遺伝子タイプ」。
遺伝子タイプとは、体内のアルコール処理能力が高いタイプか低いタイプかという意味です。
お酒を飲んで体内に入ったアルコールは、酵素の働きで「アセトアルデヒド」に分解され、別の酵素の作用で、無毒の「酢酸」に変わります。
食道がんになるリスクが高くなるのは、「飲酒」「喫煙」「遺伝子タイプ」の3つが重なった人。
こんな研究結果が出されました。
大阪大学と九州大学の共同研究によるもので、「飲酒」「喫煙」が高リスクなのはすでに知られていますが、問題は3番目の「遺伝子タイプ」。
遺伝子タイプとは、体内のアルコール処理能力が高いタイプか低いタイプかという意味です。
お酒を飲んで体内に入ったアルコールは、酵素の働きで「アセトアルデヒド」に分解され、別の酵素の作用で、無毒の「酢酸」に変わります。
食道がんの死亡率
食道がんは悪性度が高いといわれていますが、
早期発見できれば、内視鏡的粘膜切除術で切除された後の5年生存率は100%です。
内視鏡的粘膜切除術で切除できない場合でも、手術で切除できれば
5年生存率はほぼ100%です。
ただ食道がんは転移しやすいという特徴があり、頸のリンパ節などへ転移しやすいといわれています。
リンパ節への転移があった場合、生存率は大幅に低下し20%程度とも言われています。
食道がんはリンパ節から、早期に肝臓、肺、骨、脳などに転移します。
いったんこのような臓器に転移すると、化学療法を行うしか方法がありません。
よって、食道がんは何より早期発見が重要です。
特に食道がんは、いったん進行すると急に治癒率が下がります。
人間ドックでの検査を恐れず、少しでもおかしいな?という自覚症状があったら検査を受け、
早期発見・早期治療を行いましょう。
早期発見できれば、内視鏡的粘膜切除術で切除された後の5年生存率は100%です。
内視鏡的粘膜切除術で切除できない場合でも、手術で切除できれば
5年生存率はほぼ100%です。
ただ食道がんは転移しやすいという特徴があり、頸のリンパ節などへ転移しやすいといわれています。
リンパ節への転移があった場合、生存率は大幅に低下し20%程度とも言われています。
食道がんはリンパ節から、早期に肝臓、肺、骨、脳などに転移します。
いったんこのような臓器に転移すると、化学療法を行うしか方法がありません。
よって、食道がんは何より早期発見が重要です。
特に食道がんは、いったん進行すると急に治癒率が下がります。
人間ドックでの検査を恐れず、少しでもおかしいな?という自覚症状があったら検査を受け、
早期発見・早期治療を行いましょう。
食道がんの原因を知った上での予防対策
食道ガンというのはなぜ起こるのでしょうか。なぜ起こるのかという原因などを知っておくことで、がん予防やガン対策なども考えていけるようになります。
そもそも、食道がんというのは重荷食道粘膜の刺激によって引き起こされると言われています。
具体的にどういうことかというのを解説してみると、まず1つめとしての原因がたばこの摂取に当たります。
これは、タバコに含まれている有害物質によって、食道の粘膜が刺激されてしまい、食道がんになってしまう可能性が高まるのです。
またタバコだけでなく、アルコールも適量ではなく過度に摂取してしすぎると、食道粘膜を傷つけてしまう事になりますので、この事から食道がんになってしまう可能性が高まるといえます。
さらには、食道粘膜を傷つけるという観点から言って見れば、熱い飲み物などに関しても同様の事が言えますので食道がんになってしまうリスクというのは少なからず高まると言えます。
そして、食道がんになる可能性が高い状態においては、バレット食道と呼ばれるものがあります。
このバレット食道というのは、胃液が逆流する事によって食道の粘膜が障害を受けてしまい、その再生と障害が長期間にわたって繰り返されてしまっていくうちに、食道の粘膜が胃の粘膜に似た構造へとなってしまうことを言います。
こういった危険因子が食道がんには存在します。
タバコは吸うだけでもそうですし、アルコールなどの摂取も、適量に抑えておくように心がけたいところです。
そもそも、食道がんというのは重荷食道粘膜の刺激によって引き起こされると言われています。
具体的にどういうことかというのを解説してみると、まず1つめとしての原因がたばこの摂取に当たります。
これは、タバコに含まれている有害物質によって、食道の粘膜が刺激されてしまい、食道がんになってしまう可能性が高まるのです。
またタバコだけでなく、アルコールも適量ではなく過度に摂取してしすぎると、食道粘膜を傷つけてしまう事になりますので、この事から食道がんになってしまう可能性が高まるといえます。
さらには、食道粘膜を傷つけるという観点から言って見れば、熱い飲み物などに関しても同様の事が言えますので食道がんになってしまうリスクというのは少なからず高まると言えます。
そして、食道がんになる可能性が高い状態においては、バレット食道と呼ばれるものがあります。
このバレット食道というのは、胃液が逆流する事によって食道の粘膜が障害を受けてしまい、その再生と障害が長期間にわたって繰り返されてしまっていくうちに、食道の粘膜が胃の粘膜に似た構造へとなってしまうことを言います。
こういった危険因子が食道がんには存在します。
タバコは吸うだけでもそうですし、アルコールなどの摂取も、適量に抑えておくように心がけたいところです。
自覚症状なども含めた食道癌の症状について
食道がんは、先ほども述べたように、発見が遅れやすいガンでもあります。
そのため、どういった症状が食道がんの症状としてあるのかを知っておき、不安や何か思う事があれば、確認をして早期発見に努めなければなりません。
では、食道ガンの症状としてどういったものが挙げられるかというと、まず1つ目としては、何か物を食べた際に、つかえを感じたり、しみる感じを覚えるという事が挙げられます。
これは食道がんにおける初期症状に当たるのですが、何か熱いものを食べたというような場合でもしみるような感じを覚えたりする事が挙げられます。
また、がんが少し進行して大きくなってくると、食道の内腔が、ガン細胞の増殖によって狭まれてしますため、食べ物を飲み込もうと思った際に多少つっかえた感じがするようになってきます。
また、食道ガンの2つ目の症状としては、嘔吐が挙げられます。
これがなぜ起こるのかというと、そもそも食道癌が大きくなり、食道を塞ぐ程までの大きさになってくると、当然ながら食べ物や飲み物を飲み込もうと思ってもなかなか飲み込めなくなってしまい、そのために吐いてしまうのが原因となります。
そして3つめの症状としてが、咳や血痰というのがあります。
これは食道ガンが進行してしまって、その範囲が気管や肺にまで達してしまった場合に、それらを刺激して咳や血痰が出るといった症状が見られる場合があります。
4つ目としては、胸痛が挙げられます。
これも、食道がんが進行してしまって、その範囲が背骨や肺にまで達してしまった場合に、胸の痛みであったり、背中の痛みという症状が見られる場合があります。
そして5つ目の症状として挙げられるのに、嗄声があります。これは「させい」と読みますが、もともと食道の横には、声帯の動きを調節してくれる神経が通っているのですが、食道ガンが進行してしまって、それらの神経までも侵してしまうと、嗄声が起こるといった事があります。
そして、食道がんになると、食事がまともになかなか取れなくなるという事の影響で、体重が減少するという症状も見受けられます。
そのため、どういった症状が食道がんの症状としてあるのかを知っておき、不安や何か思う事があれば、確認をして早期発見に努めなければなりません。
では、食道ガンの症状としてどういったものが挙げられるかというと、まず1つ目としては、何か物を食べた際に、つかえを感じたり、しみる感じを覚えるという事が挙げられます。
これは食道がんにおける初期症状に当たるのですが、何か熱いものを食べたというような場合でもしみるような感じを覚えたりする事が挙げられます。
また、がんが少し進行して大きくなってくると、食道の内腔が、ガン細胞の増殖によって狭まれてしますため、食べ物を飲み込もうと思った際に多少つっかえた感じがするようになってきます。
また、食道ガンの2つ目の症状としては、嘔吐が挙げられます。
これがなぜ起こるのかというと、そもそも食道癌が大きくなり、食道を塞ぐ程までの大きさになってくると、当然ながら食べ物や飲み物を飲み込もうと思ってもなかなか飲み込めなくなってしまい、そのために吐いてしまうのが原因となります。
そして3つめの症状としてが、咳や血痰というのがあります。
これは食道ガンが進行してしまって、その範囲が気管や肺にまで達してしまった場合に、それらを刺激して咳や血痰が出るといった症状が見られる場合があります。
4つ目としては、胸痛が挙げられます。
これも、食道がんが進行してしまって、その範囲が背骨や肺にまで達してしまった場合に、胸の痛みであったり、背中の痛みという症状が見られる場合があります。
そして5つ目の症状として挙げられるのに、嗄声があります。これは「させい」と読みますが、もともと食道の横には、声帯の動きを調節してくれる神経が通っているのですが、食道ガンが進行してしまって、それらの神経までも侵してしまうと、嗄声が起こるといった事があります。
そして、食道がんになると、食事がまともになかなか取れなくなるという事の影響で、体重が減少するという症状も見受けられます。
食道がんの初期症状と進行具合
食道がんの初期症状は「沁みる感じ」
喉が沁みる感じや詰まる感じは、よくある症状。しかし長引く場合やいつも起きる場合は注意が必要です
食道がんの代表的な初期症状の1つが沁みる感覚。食道がんも他のがんと同様に粘膜から発生するため、最初の症状は粘膜の荒れに伴う感覚異常から起きます。
例えばかなり熱い物を食べた時など、いわゆる喉元からお腹にかけてツーッと食べ物が落ちていく感じの経験がある人は多いと思います。普段は意識しないものの、人間の食道の感覚は鋭敏で比較的正確なのです。ここに異物があると「何だか沁みる」という自覚症状として異変に気づくことができます。
進行した食道がんでは「詰まる感じ」
また初期症状から少し進行すると、食道の内側に向かって腫瘍が盛り上がったり、食道の壁が固くなったりするので、食べたものが通りづらくなります。具体的には、食べ物が喉元や胸のあたりで詰まるような違和感が出てきます。
喉が詰まる感じは他のさまざまな疾患でも起こる症状で、心配ないものがほとんど。しかし食道がんの「詰まる感じ」は、再現性があることが特徴です。
普段は違和感がないが、たまに詰まる感じがする程度なら通常は心配ありません。「液体は通るが、固形物が詰まる」「これぐらいの量のご飯を食べると、毎回必ず詰まる感じになる」など、毎回同じ症状がある場合は、早めに内科を受診することをお勧めします。
声がれや咳・血痰にも要注意症状がもう少し進むと声を出す神経が影響を受けるため、声がかれたり、かすれたりする場合があります。食道にできた腫瘍が隣接する臓器である肺や気管支へと浸潤することで、咳や血の混じった痰が出てくることも。
もちろん声がれや咳は風邪でも見られる症状なので、心配しすぎることはありません。しかし、通常の風邪なら数日から10日ぐらいで軽快していくのが普通。声枯れや咳が長引く場合や、風邪症状を伴わなかったり、上記のような沁みる感じや詰まる感じを伴う場合は、やはり内科を受診するようにしましょう。
喉が沁みる感じや詰まる感じは、よくある症状。しかし長引く場合やいつも起きる場合は注意が必要です
食道がんの代表的な初期症状の1つが沁みる感覚。食道がんも他のがんと同様に粘膜から発生するため、最初の症状は粘膜の荒れに伴う感覚異常から起きます。
例えばかなり熱い物を食べた時など、いわゆる喉元からお腹にかけてツーッと食べ物が落ちていく感じの経験がある人は多いと思います。普段は意識しないものの、人間の食道の感覚は鋭敏で比較的正確なのです。ここに異物があると「何だか沁みる」という自覚症状として異変に気づくことができます。
進行した食道がんでは「詰まる感じ」
また初期症状から少し進行すると、食道の内側に向かって腫瘍が盛り上がったり、食道の壁が固くなったりするので、食べたものが通りづらくなります。具体的には、食べ物が喉元や胸のあたりで詰まるような違和感が出てきます。
喉が詰まる感じは他のさまざまな疾患でも起こる症状で、心配ないものがほとんど。しかし食道がんの「詰まる感じ」は、再現性があることが特徴です。
普段は違和感がないが、たまに詰まる感じがする程度なら通常は心配ありません。「液体は通るが、固形物が詰まる」「これぐらいの量のご飯を食べると、毎回必ず詰まる感じになる」など、毎回同じ症状がある場合は、早めに内科を受診することをお勧めします。
声がれや咳・血痰にも要注意症状がもう少し進むと声を出す神経が影響を受けるため、声がかれたり、かすれたりする場合があります。食道にできた腫瘍が隣接する臓器である肺や気管支へと浸潤することで、咳や血の混じった痰が出てくることも。
もちろん声がれや咳は風邪でも見られる症状なので、心配しすぎることはありません。しかし、通常の風邪なら数日から10日ぐらいで軽快していくのが普通。声枯れや咳が長引く場合や、風邪症状を伴わなかったり、上記のような沁みる感じや詰まる感じを伴う場合は、やはり内科を受診するようにしましょう。
食道がんの初期症状
もし、自分に食道がんかもしれないという自覚があるのでしたら、迷うことなくまずは診断を受けることをオススメします。
発症する年齢は50歳から多くなり、60歳でピークを迎えるようですが、初期症状は一体どのようなものなのでしょうか。
食道がんの初期症状は殆ど無いでしょう。
食道がんになる人は10対1の割合で男性が多いようです。なかでも食道がんになる人の多くは、お酒やタバコが好きな人、熱い食べ物や塩辛い食べ物が好きな人が多いです。
食道がんの初期症状は先ほども述べた通り、自覚症状がないのが多いですが、中には胸の奥がわずかにしみるような初期症状を経験する方もいます。食物が通過する感じを自覚する方もいます。
食道がんの初期症状から中期へと移行すると、物を食べた時の固形物が通過困難になると共に、痛みを感じるようになるでしょう。食道がんにも無症状食道がんが20%であると言われています。
食道がんの初期症状が発症して1年以内に死亡してしまう人が多い病気で、5年以上の生存率も5%と、とても死亡率の高い病気なのです。
食道がんの初期症状が殆どないので、がんが転移して初めて食道がんであるとわかる場合が多いのです。食道がんの初期症状を早期発見するためにも、定期検診などを受けるようにしましょう
発症する年齢は50歳から多くなり、60歳でピークを迎えるようですが、初期症状は一体どのようなものなのでしょうか。
食道がんの初期症状は殆ど無いでしょう。
食道がんになる人は10対1の割合で男性が多いようです。なかでも食道がんになる人の多くは、お酒やタバコが好きな人、熱い食べ物や塩辛い食べ物が好きな人が多いです。
食道がんの初期症状は先ほども述べた通り、自覚症状がないのが多いですが、中には胸の奥がわずかにしみるような初期症状を経験する方もいます。食物が通過する感じを自覚する方もいます。
食道がんの初期症状から中期へと移行すると、物を食べた時の固形物が通過困難になると共に、痛みを感じるようになるでしょう。食道がんにも無症状食道がんが20%であると言われています。
食道がんの初期症状が発症して1年以内に死亡してしまう人が多い病気で、5年以上の生存率も5%と、とても死亡率の高い病気なのです。
食道がんの初期症状が殆どないので、がんが転移して初めて食道がんであるとわかる場合が多いのです。食道がんの初期症状を早期発見するためにも、定期検診などを受けるようにしましょう
食道がんの自覚症状
初期のうちには食道がんの自覚症状はほとんどありません。そのため、この時期に発見される場合には、検診によって見つかることが多くなります。この段階で治療を開始することができれば、治癒できる可能性が高く生存率も高くなります。
進行した食道がんは自覚症状として、食事の時に喉に痛みやイガイガした感じが残ったり、熱い物を食べた時(飲んだ時)に胸がしみる、固形物が飲み込みづらいといった兆候が現われるようになります。さらに進行していくと、食べ物がつかえる度合いがひどくなり、やがては飲み物さえ喉を通らなくなることもあります。
食事の場面以外では、声が嗄れることによって症状を自覚するケースもあります。また、転移が起きている場合にはそれによって生じた兆候で気付くこともあります。たとえば、肺転移の場合には呼吸困難や咳といったものがあります。転移がある状態になると、一般に予後が悪いことが多くなります。
喫煙習慣のある方は食道がんになりやすいのですが、自覚症状は喉に関するものが多いため、タバコの影響で喉の調子が悪いだけと錯覚してしまうこともあります。長く続くような場合には、特に要注意だと考えておいてください。
残念ながら、自覚できる時には進行してしまっていることが多くなりますので、早期発見の期待は薄くなります。それでも、病院を受診しておくのは少しでも早いほうが望ましいので、迷ったら念のため病院に足を運びましょう。
進行した食道がんは自覚症状として、食事の時に喉に痛みやイガイガした感じが残ったり、熱い物を食べた時(飲んだ時)に胸がしみる、固形物が飲み込みづらいといった兆候が現われるようになります。さらに進行していくと、食べ物がつかえる度合いがひどくなり、やがては飲み物さえ喉を通らなくなることもあります。
食事の場面以外では、声が嗄れることによって症状を自覚するケースもあります。また、転移が起きている場合にはそれによって生じた兆候で気付くこともあります。たとえば、肺転移の場合には呼吸困難や咳といったものがあります。転移がある状態になると、一般に予後が悪いことが多くなります。
喫煙習慣のある方は食道がんになりやすいのですが、自覚症状は喉に関するものが多いため、タバコの影響で喉の調子が悪いだけと錯覚してしまうこともあります。長く続くような場合には、特に要注意だと考えておいてください。
残念ながら、自覚できる時には進行してしまっていることが多くなりますので、早期発見の期待は薄くなります。それでも、病院を受診しておくのは少しでも早いほうが望ましいので、迷ったら念のため病院に足を運びましょう。
食道がんと食事
食道がんは、その名の通り食道で発生するがん。そのため、食事との関係も深いもの。当然です。栄養バランスのとれた食事で健康を維持することは、当然ですが、「がんになりやすい食べ物」というのがあることも分かってきました。発がん性があると言われているのが、肉や魚の焦げです。
焼きすぎで焦がしてしまうと、「ニトロソアミン」という有害物質が生成されるのです。「焦げた部分がおいしい」という方もいるかもしれませんが、焦げは、できるだけ食べないようにしましょう。また、刺激の強い食べ物も食道がんを誘発してしまう可能性も。カフェインやスパイス、カプサイシンが含まれる唐辛子や、高すぎる塩分は粘膜にダメージを与えてしまうことに。がん化を促してしまうのです。
また、熱すぎる食べ物も、食道の粘膜には、あまりよくありません。お茶、お味噌汁、かけそばなど、熱々のまま口にすると、非常においしいのですが、温度が高すぎると粘膜を痛めることもあるのです。熱いものを飲み込んだ後、のどの奥が痛いと思うことはありませんか?そんな方は要注意なのです。食道の粘膜を傷めている可能性大。
食道がんを予防するために、適温に冷ましてから口にするよう心掛けましょう。食道がん予防のためには、濃い味つけのお料理は避け、ビタミン・ミネラルが豊富な食事を適度に冷ましてから頂くように心がけましょう。坑酸化作用の高い食べ物を積極的に摂るように心掛けることも大切です。食事に関しては、食後、食べ物が逆流しやすい体質の方も要注意。
食べ物が逆流して、食道の内側の粘膜がダメージを受け、がん化することもあるからです。1回の食事量を少なめにして、食事の回数を増やすようにしましょう。そうすれば、吐き気が起きることも少なくなるでしょう。食道がん予防のために、食事にちょっと気をつけてみましょう。その心掛けが、結果的に予防効果を高めてくれるのです。
焼きすぎで焦がしてしまうと、「ニトロソアミン」という有害物質が生成されるのです。「焦げた部分がおいしい」という方もいるかもしれませんが、焦げは、できるだけ食べないようにしましょう。また、刺激の強い食べ物も食道がんを誘発してしまう可能性も。カフェインやスパイス、カプサイシンが含まれる唐辛子や、高すぎる塩分は粘膜にダメージを与えてしまうことに。がん化を促してしまうのです。
また、熱すぎる食べ物も、食道の粘膜には、あまりよくありません。お茶、お味噌汁、かけそばなど、熱々のまま口にすると、非常においしいのですが、温度が高すぎると粘膜を痛めることもあるのです。熱いものを飲み込んだ後、のどの奥が痛いと思うことはありませんか?そんな方は要注意なのです。食道の粘膜を傷めている可能性大。
食道がんを予防するために、適温に冷ましてから口にするよう心掛けましょう。食道がん予防のためには、濃い味つけのお料理は避け、ビタミン・ミネラルが豊富な食事を適度に冷ましてから頂くように心がけましょう。坑酸化作用の高い食べ物を積極的に摂るように心掛けることも大切です。食事に関しては、食後、食べ物が逆流しやすい体質の方も要注意。
食べ物が逆流して、食道の内側の粘膜がダメージを受け、がん化することもあるからです。1回の食事量を少なめにして、食事の回数を増やすようにしましょう。そうすれば、吐き気が起きることも少なくなるでしょう。食道がん予防のために、食事にちょっと気をつけてみましょう。その心掛けが、結果的に予防効果を高めてくれるのです。
食道がんになりやすい人
食道がんになりやすい人もあります。言いかえれば、食道がんになりやすい生活を送っている方ということ。もし、あなたも当てはまる項目があれば、改善できるように努力しましょう。食道がんになりやすい方とは、まず、喫煙、飲酒の習慣がある方。
このどちらか一方でも、がん発症の原因となり得るのです。ましてや、どちらも習慣化している方となると、非常にハイリスクを背負っていることに。お酒を飲んだら、すぐに顔が赤くなるのに、付き合いでアルコールを飲む機会が多いという方。しかもタバコを吸いながら飲むことも多い・・・。こんな方は、高いがんのリスクを背負っていると自覚する必要があります。
お酒の弱い方が飲み続けるということは、一般の方よりも食道がんの発症率を12倍にもアップさせるということ。要注意です。また、50才以上の方も注意が必要です。50才を過ぎると、体内にはかなりのダメージが蓄積されているものです。加齢による体の老化に伴って、蓄積されたダメージが一気にがん細胞化する可能性も高くなるのです。
また、「逆流性胃炎」にないやすいという方も注意しましょう。炎症が長引くと、食道がん発症へと繋がる、「バレット粘膜」になってしまうことも。逆流性胃炎は見逃されやすい症状ですが、実は徹底的な検査を受ける必要がありますよ。さらに、性格的に心配性な方、イライラしやすい方も、食道がんになりやすいと言われています。このような性格は、免疫機能へも影響をもたらすことがあります。
性格的なものもそうですが、日頃の食事も関係が深いと言われています。塩分の高い食事、辛い食事を好む方、野菜や果物の摂取量が少ない方は食生活を見直す必要があるでしょう。のどや食道の粘膜に負担を掛ける食事、ミネラル不足は、食道がんの原因となるのです。
食道がんは、意識していれば、ある程度予防できるがんです。リスクの高い方や食道がんになりやすい性格の方などは、改善することを心掛けましょう。改善できる点は、しっかり見直す。これが一番簡単な、食道がん予防策と言えるのです。
このどちらか一方でも、がん発症の原因となり得るのです。ましてや、どちらも習慣化している方となると、非常にハイリスクを背負っていることに。お酒を飲んだら、すぐに顔が赤くなるのに、付き合いでアルコールを飲む機会が多いという方。しかもタバコを吸いながら飲むことも多い・・・。こんな方は、高いがんのリスクを背負っていると自覚する必要があります。
お酒の弱い方が飲み続けるということは、一般の方よりも食道がんの発症率を12倍にもアップさせるということ。要注意です。また、50才以上の方も注意が必要です。50才を過ぎると、体内にはかなりのダメージが蓄積されているものです。加齢による体の老化に伴って、蓄積されたダメージが一気にがん細胞化する可能性も高くなるのです。
また、「逆流性胃炎」にないやすいという方も注意しましょう。炎症が長引くと、食道がん発症へと繋がる、「バレット粘膜」になってしまうことも。逆流性胃炎は見逃されやすい症状ですが、実は徹底的な検査を受ける必要がありますよ。さらに、性格的に心配性な方、イライラしやすい方も、食道がんになりやすいと言われています。このような性格は、免疫機能へも影響をもたらすことがあります。
性格的なものもそうですが、日頃の食事も関係が深いと言われています。塩分の高い食事、辛い食事を好む方、野菜や果物の摂取量が少ない方は食生活を見直す必要があるでしょう。のどや食道の粘膜に負担を掛ける食事、ミネラル不足は、食道がんの原因となるのです。
食道がんは、意識していれば、ある程度予防できるがんです。リスクの高い方や食道がんになりやすい性格の方などは、改善することを心掛けましょう。改善できる点は、しっかり見直す。これが一番簡単な、食道がん予防策と言えるのです。
食道がんとアルコール
食道がんの大きな原因のひとつに、アルコールが挙げられます。アルコールは、のどを痛める元でもあるのです。のどの粘膜がダメージを受け、細胞に過度の刺激を与えてしまいます。その細胞が、がん化するというワケ。昔から「酒は百薬の長」と言われているように、適度な飲酒は健康維持には有効的。
けれども、大量のアルコール摂取となると、話は別です。アルコールの摂り過ぎは、体に大きな負担を与えてしまうことに。また、アルコールの分解機能と食道がんも大きな関連があることが指摘されています。体の中でアルコールを分解するためには、「アルコール脱水素酵素」から、毒性の高い「アセトアルデヒド」へと一旦変化させます。
次に、「アルデヒド脱水素酵素」の作用で「酢酸」へと変化し、徐々に体に無害な成分へと分解していくという仕組みなのです。ところが、「アセトアルデヒド脱水素酵素(ALDH2)」が先天的に欠落している、または機能が低下している状態においては、上手く分解されずアルコールによって発がんを招いてしまうことになるのです。
「アセトアルデヒド脱水素酵素(ALDH2)」欠損も、食道がんの原因になり得るということなのです。この酵素(ALDH2)が不活性な方は、日本人には意外に多く40%を占めているとも言われています。食道がんは日本人に多いがんであることからも、アルコールとの関係は、特に注意が必要なのです。アルコールに弱く、お酒を飲むとすぐに顔が赤くなってしまうという方は要注意です。
顔が赤くなるのは、アルデヒドが分解されず溜まってしまっている結果。分解されず、顔の血管が拡張している状態なのです。ですから、お酒を飲んで顔が赤くなりやすい方は、ALDH2が不活性という方が多く、食道がんへのリスクも高いということが指摘されています。アルコールによるがん発症を予防するためにも、飲酒は適量に抑えるようにしたいもの。
もし、がんのリスクが高いのならば、禁酒をススメられる場合もあるのです
けれども、大量のアルコール摂取となると、話は別です。アルコールの摂り過ぎは、体に大きな負担を与えてしまうことに。また、アルコールの分解機能と食道がんも大きな関連があることが指摘されています。体の中でアルコールを分解するためには、「アルコール脱水素酵素」から、毒性の高い「アセトアルデヒド」へと一旦変化させます。
次に、「アルデヒド脱水素酵素」の作用で「酢酸」へと変化し、徐々に体に無害な成分へと分解していくという仕組みなのです。ところが、「アセトアルデヒド脱水素酵素(ALDH2)」が先天的に欠落している、または機能が低下している状態においては、上手く分解されずアルコールによって発がんを招いてしまうことになるのです。
「アセトアルデヒド脱水素酵素(ALDH2)」欠損も、食道がんの原因になり得るということなのです。この酵素(ALDH2)が不活性な方は、日本人には意外に多く40%を占めているとも言われています。食道がんは日本人に多いがんであることからも、アルコールとの関係は、特に注意が必要なのです。アルコールに弱く、お酒を飲むとすぐに顔が赤くなってしまうという方は要注意です。
顔が赤くなるのは、アルデヒドが分解されず溜まってしまっている結果。分解されず、顔の血管が拡張している状態なのです。ですから、お酒を飲んで顔が赤くなりやすい方は、ALDH2が不活性という方が多く、食道がんへのリスクも高いということが指摘されています。アルコールによるがん発症を予防するためにも、飲酒は適量に抑えるようにしたいもの。
もし、がんのリスクが高いのならば、禁酒をススメられる場合もあるのです
熱い飲食物が食道がんの原因に
食べ物や飲み物が熱いまま飲み込むと、食道がんのリスクが高まります。飲食物の通り道ですので、ダメージを受けることは想像できると思います。日常的な習慣の問題ですので、食事の時には気をつけておきましょう。
極端に熱い状態のままでは飲み込めても病気になる危険が高いため、少し冷ましてからにすることが、予防につながります。
このほかにも、喫煙や飲酒の習慣もリスクを高める原因になります。したがって、禁煙やアルコールを適量に控えることも、予防になるのです。
極端に熱い状態のままでは飲み込めても病気になる危険が高いため、少し冷ましてからにすることが、予防につながります。
このほかにも、喫煙や飲酒の習慣もリスクを高める原因になります。したがって、禁煙やアルコールを適量に控えることも、予防になるのです。
食道とは
喉と胃の間をつないでいるのが食道で、太さは2cmから3センチほどの管です。食べ物が通るため、粘液を分泌する粘膜で覆われており、食事の際には口から飲み込んだ食べ物を、今で送り込む働きを果たしています。
重力の力だけでは、横になって食事をしたら食べ物が今で到達しないはずですが、寝ながらでも食事できるのは、こうした食道の働きがあるからです。
重力の力だけでは、横になって食事をしたら食べ物が今で到達しないはずですが、寝ながらでも食事できるのは、こうした食道の働きがあるからです。
食道がんの基礎知識
他の癌と比較しても、食道がんは死亡率が高い部類に入ります。したがって、症状があるなら早期発見し、治療を開始することが必要です。悪化してから見つけるよりも、早めに対処することが生存率を向上させるための鉄則です。
年齢で見ると、40歳代後半以降になると増加し、男性は女性のおよそ5倍の罹患率となっていますので、男性は特に注意が必要です。食道がんの原因としては、飲酒と喫煙が関係していますので、両方に当てはまる方はリスクが高いことを意識してください。また、熱い物をそのまま飲み込むことも、罹患率を高くすると考えられています。
初期症状のうちは目立った兆候がほとんどありません。検診によってこの段階で発見できれば、早期がんであることが多いため、根治できる可能性が高い状態と言えます。進行していくと、食べ物を飲み込む時にしみることや、食べ物がつかえる感覚が出るようになります。他にも、咳や声のかすれといった症状が出る場合があります。
残念ながら、食道がんの症状が出るようになっている状態では、すでに進行してしまっていることが多くなります。したがって、初期症状を見逃さないためには、何も兆候がなくても人間ドックや健康診断を受けておき、体の状態をチェックしておく必要があります。
検査の方法としては、レントゲンや内視鏡、超音波検査、CT、MRI、PET、腫瘍マーカーなどがあり、それぞれに向き不向きがあります。検査によって食道がんであることが分かったら、ステージを判定する必要があります。食道がん取扱い規約によってステージ分類の基準が示されていますが、この他にもTNM分類が使われることがあります。日本と欧米を比較すると、細胞の種類(日本では扁平上皮がんが多いが、欧米では腺がんが多い)などがことなりますので、分類の仕方も多少異なります。
取扱い規約の分類では、0期から4期にステージが分かれ、4期が最も進行したもので、末期のケースもあります。ステージが4期になると他の臓器や原発巣から離れたリンパ節にまで転移している状態になります。
当然ながら、早期のステージは末期に近づいた場合よりも生存率が高い傾向があります。また、生存率は病院によっても差がありますので、食道がんの名医がいる病院を選んでおきたいものです。
治療は内視鏡治療、外科手術、化学療法、放射線治療が中心となります。外科手術による機能障害や、それぞれの治療による副作用といった負の側面についても、事前によく把握しておきましょう。症状の改善は重要ですが、闘病生活においては副作用に悩まされることも多くあります。その時になって戸惑わないようにあらかじめ理解を深めておく必要があります。
食道がんの治療法を始めとした基本的な知識を得るなら、ガイドラインを読んでみるのもお勧めです。ガイドラインによって理解を深めておけば、不要な心配をしなくて済みます。実像が見えないことが恐怖心をあおる要因でもあるのですから、まずは正しい知識を持っておくことが大切です
年齢で見ると、40歳代後半以降になると増加し、男性は女性のおよそ5倍の罹患率となっていますので、男性は特に注意が必要です。食道がんの原因としては、飲酒と喫煙が関係していますので、両方に当てはまる方はリスクが高いことを意識してください。また、熱い物をそのまま飲み込むことも、罹患率を高くすると考えられています。
初期症状のうちは目立った兆候がほとんどありません。検診によってこの段階で発見できれば、早期がんであることが多いため、根治できる可能性が高い状態と言えます。進行していくと、食べ物を飲み込む時にしみることや、食べ物がつかえる感覚が出るようになります。他にも、咳や声のかすれといった症状が出る場合があります。
残念ながら、食道がんの症状が出るようになっている状態では、すでに進行してしまっていることが多くなります。したがって、初期症状を見逃さないためには、何も兆候がなくても人間ドックや健康診断を受けておき、体の状態をチェックしておく必要があります。
検査の方法としては、レントゲンや内視鏡、超音波検査、CT、MRI、PET、腫瘍マーカーなどがあり、それぞれに向き不向きがあります。検査によって食道がんであることが分かったら、ステージを判定する必要があります。食道がん取扱い規約によってステージ分類の基準が示されていますが、この他にもTNM分類が使われることがあります。日本と欧米を比較すると、細胞の種類(日本では扁平上皮がんが多いが、欧米では腺がんが多い)などがことなりますので、分類の仕方も多少異なります。
取扱い規約の分類では、0期から4期にステージが分かれ、4期が最も進行したもので、末期のケースもあります。ステージが4期になると他の臓器や原発巣から離れたリンパ節にまで転移している状態になります。
当然ながら、早期のステージは末期に近づいた場合よりも生存率が高い傾向があります。また、生存率は病院によっても差がありますので、食道がんの名医がいる病院を選んでおきたいものです。
治療は内視鏡治療、外科手術、化学療法、放射線治療が中心となります。外科手術による機能障害や、それぞれの治療による副作用といった負の側面についても、事前によく把握しておきましょう。症状の改善は重要ですが、闘病生活においては副作用に悩まされることも多くあります。その時になって戸惑わないようにあらかじめ理解を深めておく必要があります。
食道がんの治療法を始めとした基本的な知識を得るなら、ガイドラインを読んでみるのもお勧めです。ガイドラインによって理解を深めておけば、不要な心配をしなくて済みます。実像が見えないことが恐怖心をあおる要因でもあるのですから、まずは正しい知識を持っておくことが大切です
肺がんは痛みが出てからでは遅い
肺がんの初期症状は咳や痰から始まります。
血痰や喀血なども場合によってはあります。
それ以外にも、熱が出て、胸や背中の痛みが出たり、突然、呼吸困難が起きるケースもあります。
これらの症状になった場合には、肺がんかもしれません。
肺がんは、初期の段階では、悪いことに症状が出ないことも多いと言われています。
そのため、自分ではまったく自覚がないのです。
検査を定期的に受けている人は、レントゲン撮影をしますから少しは安心ですが、そうでない人は、肺がんの症状が出てくるまで、放置してしまいます。
そ
れによって、がんが進行してしまう危険性があるのです。
中でも、たばこを吸う人は、常に肺にダメージを与えていることになります。
ですから、喫煙がそれだけでもリスクが高いのです。
喫煙者は定期健診だけでなく、頻繁に検査することをお勧めします。
進行してしまった肺がんを治療することはとても難しいと言われていますから、初期の段階で早めに発見し、治療にかかることが大切なのです。
実際に、肺がんの発見が遅れれば遅れるほど、生存率が低下しているというデータがあります。
ですから、初期症状に少しでも気がついた時は、すぐに検査を受けて下さい。
風邪だろうなどと、素人判断をしないことです。
ご自分の体は自分自身で気をつけて行くしかないのです。
肺がんという病気は呼吸器がダメージを受けますから、胸、背中が痛んでくるケースもあります。
ですが、痛みや呼吸困難が出てからでは遅いくらいなのです。
そのころはすでにがんが進行していることが多く、痛みが出てからでは遅いのです。
症状についての認識を持ち、少しでも疑いがあったら早めに受診しましょう。
血痰や喀血なども場合によってはあります。
それ以外にも、熱が出て、胸や背中の痛みが出たり、突然、呼吸困難が起きるケースもあります。
これらの症状になった場合には、肺がんかもしれません。
肺がんは、初期の段階では、悪いことに症状が出ないことも多いと言われています。
そのため、自分ではまったく自覚がないのです。
検査を定期的に受けている人は、レントゲン撮影をしますから少しは安心ですが、そうでない人は、肺がんの症状が出てくるまで、放置してしまいます。
そ
れによって、がんが進行してしまう危険性があるのです。
中でも、たばこを吸う人は、常に肺にダメージを与えていることになります。
ですから、喫煙がそれだけでもリスクが高いのです。
喫煙者は定期健診だけでなく、頻繁に検査することをお勧めします。
進行してしまった肺がんを治療することはとても難しいと言われていますから、初期の段階で早めに発見し、治療にかかることが大切なのです。
実際に、肺がんの発見が遅れれば遅れるほど、生存率が低下しているというデータがあります。
ですから、初期症状に少しでも気がついた時は、すぐに検査を受けて下さい。
風邪だろうなどと、素人判断をしないことです。
ご自分の体は自分自身で気をつけて行くしかないのです。
肺がんという病気は呼吸器がダメージを受けますから、胸、背中が痛んでくるケースもあります。
ですが、痛みや呼吸困難が出てからでは遅いくらいなのです。
そのころはすでにがんが進行していることが多く、痛みが出てからでは遅いのです。
症状についての認識を持ち、少しでも疑いがあったら早めに受診しましょう。
喫煙以外の肺がんの要因
●受動喫煙タバコの副流煙に含まれる発がん性物質の量は、喫煙者の本人が吸っている煙(主流煙)の3~20倍というデータがあります。ですので、自分が吸っていなくても、よく喫煙している人の側にいれば肺がん発生のリスクは高まってしまいます。
●遺伝遺伝も肺がんの発生に大きく関わっています。家族に肺がんの患者さんがいるだけで、そのリスクは約3倍にも高まってしまいます。遺伝子の修復能力の違いや、体に入ってきた発がん性物質を無効化する酵素の働き具合の違いなどが要因です。
●大気汚染車の排気ガスや工場の煙に接する機会の多い方は、肺がんのリスクも高くなるといわれています。
●アスベスト(石綿)石綿の粉じんを吸い込んでしまうと、「じん肺」という肺が線維化してしまう状態になり、肺がんが発生するおそれがあります。石綿は昔は建築材になっており、現在建物の取り壊しがすすんでいますが、ごく一部の建造物の中にはまだ使われている場合があります。
●その他大きなストレスに長期間さらされていたり、栄養状態が悪く体の抵抗力が弱い状態が続いていたりすると、肺の病気にも関係してきます。
●遺伝遺伝も肺がんの発生に大きく関わっています。家族に肺がんの患者さんがいるだけで、そのリスクは約3倍にも高まってしまいます。遺伝子の修復能力の違いや、体に入ってきた発がん性物質を無効化する酵素の働き具合の違いなどが要因です。
●大気汚染車の排気ガスや工場の煙に接する機会の多い方は、肺がんのリスクも高くなるといわれています。
●アスベスト(石綿)石綿の粉じんを吸い込んでしまうと、「じん肺」という肺が線維化してしまう状態になり、肺がんが発生するおそれがあります。石綿は昔は建築材になっており、現在建物の取り壊しがすすんでいますが、ごく一部の建造物の中にはまだ使われている場合があります。
●その他大きなストレスに長期間さらされていたり、栄養状態が悪く体の抵抗力が弱い状態が続いていたりすると、肺の病気にも関係してきます。
肺がんを防ぐ12カ条
1.バランスのとれた栄養をとる食物は、生命の根源。私たちの健康を守る第1のカギが、毎日の食事であることはいうまでもありません。栄養のバランスがくずれると、さまざまなかたちで体に支障があらわれ、さらには病気の原因にもなります。今や日本人の死亡原因の第1位となった病気、がんもその例外ではありません。最近、食物のかたよりと発がんの関係が、疫学調査や動物実験によって明らかになってきました。わかってきたのは、私たちが日々食べている食品群の中に、がんを引きおこす物質とがんを抑える物質がともに存在しているということです。
発がんを抑える栄養素として、ビタミンAやビタミンC、Eなどがクローズアップされ、食物繊維にも発がん抑制の効果が知られています。ですから、食事の際はできるだけ多くの種類の食品をとり、食物中の発がん物質の作用を相殺していくことが大切です。
最近では、調理済み食品の利用が高まり、材料の種類も限られるせいか、栄養の面でかなりのアンバランスをきたしていることが、国民栄養調査の結果にもでています。脂肪の摂取は昭和30年当時の約3倍に増える一方、食べる野菜の量は少なくなってきています。野菜料理をどんどん食卓に加え、偏食せずにいろいろなものをバランスよく食べることは、栄養の面ばかりではなく、発がんの危険を低下させるという点からも大切なことです。
2.毎日、変化のある食生活を多くの人は特定の食物に対して嗜好があるので、好きなものを繰り返し食べがちです。問題は度がすぎることです。食物中の発がん物質の濃度は、たいていはそれほど高くないのですが、同じ食品ばかり食べ続けることは、体をいつもがんの危険にさらすことになります。バランスのよい栄養をとること、ただ、それも、にんじんにカロテンがあっていいからと、そればかり食べるのではなく、できるだけ多くの緑黄色野菜からカロテンをとることが望ましいのです。バランスよく、そしてバラエティーのある食生活を心がけてください。同じものを繰り返さないという注意は、薬にもいえます。医師の指示で必要とされる場合以外は、同一の薬を飲み続けることは極力さけたほうが賢明です。
○3.食べすぎをさけ、脂肪はひかえめに「長生きの秘けつは腹八分目にあり」とよくいわれますが、がんについても同じことがいえそうです。ネズミの実験によると、好きなだけ食べさせたグループと、食事量を60パーセントくらいに制限したグループとでは、制限グループのほうが発がん率が低く、長生きしているという結果がでています。食べすぎの中でも、とくに問題とされるのが脂肪の量で、脂肪をとりすぎると乳がんになりやすいという報告があります。食べすぎと脂肪のとりすぎには、十分気をつけましょう。
4.お酒はほどほどにお酒が健康を害するといえば、一般に肝臓を考えますね。でも、飲みすぎが及ぼす悪影響は、肝臓だけにはとどまりません。WHO(世界保健機関)の調査では、過度の飲酒と、口腔がん、喉頭がん、食道がんは関係があるという報告がなされています。アルコールの多量摂取と肝臓がんの発生にも関係がみとめられています。また、酒好きの人は、つまみを食べずにお酒だけを飲むことが多いので、栄養のバランスがくずれて、がんになりやすい体の条件をつくる可能性も高いわけです。とくに、飲みすぎのうえにたばこが重なると、悪い因子が相乗的にはたらいて、がんの危険も増します。飲酒中のたばこは極力ひかえるよう努力し、強いお酒は薄めて飲むか、水といっしょに飲むようにしましょう。まずはお酒をほどほどに。
5.タバコは吸わないようにタバコと肺がんの間に深い関係があることはみなさんもご存知でしょう。40歳以上の日本人男性、12万人以上を、長期間にわたって調査した結果、1日 25本以上たばこを吸う人は、吸わない人に比べて、喉頭がんが90倍以上、肺がんが7倍の死亡比になることがわかっています。しかし、禁煙すればがんになる危険はそれ以上増えず、禁煙後5年くらいたつとほとんど吸わない人と同じくらいの状態に近づきます。最近は、吸っている本人だけでなく、周囲の人に与えるたばこの害が問題になっています。紙巻たばこの火のついているほうから出る紫色の煙は、吸い口のほうから出る煙よりも、ある種の発がん物質については含有量が高いことが知られています。
妻が吸わなくても、夫が1日20本以上吸うヘビースモーカーの場合、喫煙しない夫をもつ妻と比べて、肺がんの死亡率が2倍も高いという報告もあります。日本でも諸外国と同様、肺がんが年々増え、平成10年(1998年)には、胃がんを抜いてがん死亡のトップになりました。肺がんの予防のために禁煙を心がけましょう。どうしてもというなら、できるだけ本数を減らしてください。また、たばこを吸いはじめる年齢が低いほど肺がんにかかりやすいということもわかっています。未成年の喫煙にはまわりでも気を配って、絶対に止めるようにしていきたいものです。
6.食べものから適量のビタミンと繊維質のものを多くとるビタミン類は、人間の体にとって「潤滑油」のようなもの。なかでも、ビタミンA、ビタミンC、ビタミンEには、発がんを防ぐはたらきもあることが知られています。また、野菜などに含まれる繊維質にも、同じような効果があることは、第1項でもお話ししたとおりです。
<ビタミンA・カロテンを多く含む食品>
にんじん、ほうれん草、小松菜、春菊、にら、レバー、うなぎ、バター、チーズ
<ビタミンCを多く含む食品>
パセリ、ブロッコリー、ピーマン、たか菜、ほうれん草、いちご、キウイフルーツ、柿、レモン
<ビタミンEを多く含む食品>
落花生、胚芽米、大豆、ごま油、えんどう、いわし、うなぎ、卵
<食物繊維を多く含む食品>
干し柿、ひじき、ライ麦パン、甘栗、ファイバーパン、いんげん豆(乾)、そら豆(乾)、ポップコーン、糸引納豆、おから
7.塩辛いものは少なめに、あまり熱いものはさましてから日本人の代表的ながんといえば、胃がんがあげられます。その割合は、少しずつ減ってきているとはいえ、肺がんをわずかに下回る状況であり、大腸がん、肝臓がんや乳がんなど他のがんに比べるとまだ圧倒的に多いのが現状です。この胃がんの発生に密接な関係があると指摘されているのが、塩分の摂取です。1日にとる食塩の望ましい量は、10グラム以下とされています。食塩のとりすぎが脳卒中や心臓病などの循環器疾患を起こしやすく、一般に塩をひかえる傾向にあり、胃がんの死亡率も確実に下がってきていますが、全国平均1人1日当たりの食塩摂取量は、下図に示すとおり、まだ10グラム以下にはなっていません。特に最近では摂取量の下がり方が鈍ってきています。また、胃がん死亡率には地域差があることが知られていますが、この差も塩分の摂取との間に密接な関係があります。しおからなど塩分の多い食品を大量に食べないことと、できるだけ塩味を抑えた調理を心がけましょう。また、熱い茶がゆをよく食べる地方に食道がんが多いという報告もあり、食塩の場合と同じように、熱いものはがんが発生しやすい状況をつくります。あまり熱いものはさましてから食べることをおすすめします。
8.焦げた部分はさける魚や肉を焼いて焦がすと、細菌などに突然変異を引きおこす物質が生じることが、最近明らかになってきました。この焼け焦げに含まれる発がん物質は、調理温度が高く、調理時間が長くなるほど、量が増え、とくに、肉や魚、野菜などを直火で焼いたり、フライパンの上で熱を加えて焦がした場合に多くできます。普通、焦げた魚や肉の1食分で口に入る発がん物質の量は、ごくわずかです。しかし、焼け焦げの中に含まれる発がん物質は数種類が確認されていますし、また、でんぷんや糖などの炭水化物のお焦げにも、細菌の変異を引きおこすもとになる物質が含まれています。あまり神経質になる必要はありませんが、焦げた部分を大量に食べることはさけたほうがいいでしょう。
9.かびの生えたものに注意ひとくちにかびといっても、いろいろな種類があります。有害なのは、ピーナッツなどのナッツ類やとうもろこしにつくかびで、これには強い発がん性が認められています。東洋人に肝臓がんが多い理由として、B型肝炎ウィルスなどのほかに、このかびもが関わっているのではないかと疑う学者もいるほどです。外国のある地域で売られているピーナッツのほぼ50パーセントに、微量ながら発がん性のあるかびが認められたという報告もあります。日本では輸入の際に厳重にチェックされているので危険はありませんが、一応、食べる前によく確かめましょう。日本産のピーナッツは安全です。また、ある種のチーズのように意図的にかびを用いた食品については発がんの心配はありません。
10.日光に当たりすぎないかつて、海や山で太陽の日ざしを浴びて肌をかっ色にやくことが、健康のシンボルであるかのようにいわれた時期がありました。ところが、最近では、紫外線が皮膚に有害であることがわかって、肌のやきすぎはなるべく避けたほうがいいといわれています。紫外線でやけた肌は、一種のやけどの状態にあります。炎症が続くと、細胞の遺伝子が傷つけられ、がんを誘発する可能性も高いわけです。人種的にみると、紫外線に過敏に反応するのは、メラニン色素の少ない白人で、熱帯地方にすむ白人には皮膚がんや悪性黒色腫が多いといわれます。それに比べると黒人はずっと紫外線に強く、日本人も黒人並みに耐性があります。そのため、わが国では比較的、皮膚がんや悪性黒色腫が少ないのですが、まっ黒に日焼けするほど肌をやくことは、なるべくなら避けましょう。
11.適度にスポーツをする「栄養」、「運動」、そして「休養」は健康な生活をおくるための条件といえます。疲労がたまれば、気分も憂うつになりがちです。さらに疲労が慢性化し、ストレスが続くと、体のいろいろな生理機能が低下して、病気にかかりやすくなります。がんになる危険も高いわけです。最近、1日中いすに座って仕事をしている人々の間に大腸がんが多いという研究結果もだされています。気分転換のためにも、そして健康づくりのためにも、積極的に機会をつくって、適度なスポーツを楽しみたいものです。
12.体を清潔に毎日、シャワーを浴びたり、入浴したりして体を清潔に保つことで、皮膚がんや陰茎がん、子宮頸がんなどがある程度予防できることをご存知ですか?200年ほど前のイギリスでの話ですが、煙突掃除を職業としている人々の間に陰嚢の皮膚がんが発生し、問題になりました。その後、煙突のススの中に皮膚がんの原因となるものが見つかり、仕事をしたあとは体を洗うようになって、この皮膚がんはみられなくなりました。これは、体を清潔にすることでがんの発生が予防できたいい例です。皮膚の汚れのたまりやすい部分を、いつも清潔に保つよう心がけましょう。
発がんを抑える栄養素として、ビタミンAやビタミンC、Eなどがクローズアップされ、食物繊維にも発がん抑制の効果が知られています。ですから、食事の際はできるだけ多くの種類の食品をとり、食物中の発がん物質の作用を相殺していくことが大切です。
最近では、調理済み食品の利用が高まり、材料の種類も限られるせいか、栄養の面でかなりのアンバランスをきたしていることが、国民栄養調査の結果にもでています。脂肪の摂取は昭和30年当時の約3倍に増える一方、食べる野菜の量は少なくなってきています。野菜料理をどんどん食卓に加え、偏食せずにいろいろなものをバランスよく食べることは、栄養の面ばかりではなく、発がんの危険を低下させるという点からも大切なことです。
2.毎日、変化のある食生活を多くの人は特定の食物に対して嗜好があるので、好きなものを繰り返し食べがちです。問題は度がすぎることです。食物中の発がん物質の濃度は、たいていはそれほど高くないのですが、同じ食品ばかり食べ続けることは、体をいつもがんの危険にさらすことになります。バランスのよい栄養をとること、ただ、それも、にんじんにカロテンがあっていいからと、そればかり食べるのではなく、できるだけ多くの緑黄色野菜からカロテンをとることが望ましいのです。バランスよく、そしてバラエティーのある食生活を心がけてください。同じものを繰り返さないという注意は、薬にもいえます。医師の指示で必要とされる場合以外は、同一の薬を飲み続けることは極力さけたほうが賢明です。
○3.食べすぎをさけ、脂肪はひかえめに「長生きの秘けつは腹八分目にあり」とよくいわれますが、がんについても同じことがいえそうです。ネズミの実験によると、好きなだけ食べさせたグループと、食事量を60パーセントくらいに制限したグループとでは、制限グループのほうが発がん率が低く、長生きしているという結果がでています。食べすぎの中でも、とくに問題とされるのが脂肪の量で、脂肪をとりすぎると乳がんになりやすいという報告があります。食べすぎと脂肪のとりすぎには、十分気をつけましょう。
4.お酒はほどほどにお酒が健康を害するといえば、一般に肝臓を考えますね。でも、飲みすぎが及ぼす悪影響は、肝臓だけにはとどまりません。WHO(世界保健機関)の調査では、過度の飲酒と、口腔がん、喉頭がん、食道がんは関係があるという報告がなされています。アルコールの多量摂取と肝臓がんの発生にも関係がみとめられています。また、酒好きの人は、つまみを食べずにお酒だけを飲むことが多いので、栄養のバランスがくずれて、がんになりやすい体の条件をつくる可能性も高いわけです。とくに、飲みすぎのうえにたばこが重なると、悪い因子が相乗的にはたらいて、がんの危険も増します。飲酒中のたばこは極力ひかえるよう努力し、強いお酒は薄めて飲むか、水といっしょに飲むようにしましょう。まずはお酒をほどほどに。
5.タバコは吸わないようにタバコと肺がんの間に深い関係があることはみなさんもご存知でしょう。40歳以上の日本人男性、12万人以上を、長期間にわたって調査した結果、1日 25本以上たばこを吸う人は、吸わない人に比べて、喉頭がんが90倍以上、肺がんが7倍の死亡比になることがわかっています。しかし、禁煙すればがんになる危険はそれ以上増えず、禁煙後5年くらいたつとほとんど吸わない人と同じくらいの状態に近づきます。最近は、吸っている本人だけでなく、周囲の人に与えるたばこの害が問題になっています。紙巻たばこの火のついているほうから出る紫色の煙は、吸い口のほうから出る煙よりも、ある種の発がん物質については含有量が高いことが知られています。
妻が吸わなくても、夫が1日20本以上吸うヘビースモーカーの場合、喫煙しない夫をもつ妻と比べて、肺がんの死亡率が2倍も高いという報告もあります。日本でも諸外国と同様、肺がんが年々増え、平成10年(1998年)には、胃がんを抜いてがん死亡のトップになりました。肺がんの予防のために禁煙を心がけましょう。どうしてもというなら、できるだけ本数を減らしてください。また、たばこを吸いはじめる年齢が低いほど肺がんにかかりやすいということもわかっています。未成年の喫煙にはまわりでも気を配って、絶対に止めるようにしていきたいものです。
6.食べものから適量のビタミンと繊維質のものを多くとるビタミン類は、人間の体にとって「潤滑油」のようなもの。なかでも、ビタミンA、ビタミンC、ビタミンEには、発がんを防ぐはたらきもあることが知られています。また、野菜などに含まれる繊維質にも、同じような効果があることは、第1項でもお話ししたとおりです。
<ビタミンA・カロテンを多く含む食品>
にんじん、ほうれん草、小松菜、春菊、にら、レバー、うなぎ、バター、チーズ
<ビタミンCを多く含む食品>
パセリ、ブロッコリー、ピーマン、たか菜、ほうれん草、いちご、キウイフルーツ、柿、レモン
<ビタミンEを多く含む食品>
落花生、胚芽米、大豆、ごま油、えんどう、いわし、うなぎ、卵
<食物繊維を多く含む食品>
干し柿、ひじき、ライ麦パン、甘栗、ファイバーパン、いんげん豆(乾)、そら豆(乾)、ポップコーン、糸引納豆、おから
7.塩辛いものは少なめに、あまり熱いものはさましてから日本人の代表的ながんといえば、胃がんがあげられます。その割合は、少しずつ減ってきているとはいえ、肺がんをわずかに下回る状況であり、大腸がん、肝臓がんや乳がんなど他のがんに比べるとまだ圧倒的に多いのが現状です。この胃がんの発生に密接な関係があると指摘されているのが、塩分の摂取です。1日にとる食塩の望ましい量は、10グラム以下とされています。食塩のとりすぎが脳卒中や心臓病などの循環器疾患を起こしやすく、一般に塩をひかえる傾向にあり、胃がんの死亡率も確実に下がってきていますが、全国平均1人1日当たりの食塩摂取量は、下図に示すとおり、まだ10グラム以下にはなっていません。特に最近では摂取量の下がり方が鈍ってきています。また、胃がん死亡率には地域差があることが知られていますが、この差も塩分の摂取との間に密接な関係があります。しおからなど塩分の多い食品を大量に食べないことと、できるだけ塩味を抑えた調理を心がけましょう。また、熱い茶がゆをよく食べる地方に食道がんが多いという報告もあり、食塩の場合と同じように、熱いものはがんが発生しやすい状況をつくります。あまり熱いものはさましてから食べることをおすすめします。
8.焦げた部分はさける魚や肉を焼いて焦がすと、細菌などに突然変異を引きおこす物質が生じることが、最近明らかになってきました。この焼け焦げに含まれる発がん物質は、調理温度が高く、調理時間が長くなるほど、量が増え、とくに、肉や魚、野菜などを直火で焼いたり、フライパンの上で熱を加えて焦がした場合に多くできます。普通、焦げた魚や肉の1食分で口に入る発がん物質の量は、ごくわずかです。しかし、焼け焦げの中に含まれる発がん物質は数種類が確認されていますし、また、でんぷんや糖などの炭水化物のお焦げにも、細菌の変異を引きおこすもとになる物質が含まれています。あまり神経質になる必要はありませんが、焦げた部分を大量に食べることはさけたほうがいいでしょう。
9.かびの生えたものに注意ひとくちにかびといっても、いろいろな種類があります。有害なのは、ピーナッツなどのナッツ類やとうもろこしにつくかびで、これには強い発がん性が認められています。東洋人に肝臓がんが多い理由として、B型肝炎ウィルスなどのほかに、このかびもが関わっているのではないかと疑う学者もいるほどです。外国のある地域で売られているピーナッツのほぼ50パーセントに、微量ながら発がん性のあるかびが認められたという報告もあります。日本では輸入の際に厳重にチェックされているので危険はありませんが、一応、食べる前によく確かめましょう。日本産のピーナッツは安全です。また、ある種のチーズのように意図的にかびを用いた食品については発がんの心配はありません。
10.日光に当たりすぎないかつて、海や山で太陽の日ざしを浴びて肌をかっ色にやくことが、健康のシンボルであるかのようにいわれた時期がありました。ところが、最近では、紫外線が皮膚に有害であることがわかって、肌のやきすぎはなるべく避けたほうがいいといわれています。紫外線でやけた肌は、一種のやけどの状態にあります。炎症が続くと、細胞の遺伝子が傷つけられ、がんを誘発する可能性も高いわけです。人種的にみると、紫外線に過敏に反応するのは、メラニン色素の少ない白人で、熱帯地方にすむ白人には皮膚がんや悪性黒色腫が多いといわれます。それに比べると黒人はずっと紫外線に強く、日本人も黒人並みに耐性があります。そのため、わが国では比較的、皮膚がんや悪性黒色腫が少ないのですが、まっ黒に日焼けするほど肌をやくことは、なるべくなら避けましょう。
11.適度にスポーツをする「栄養」、「運動」、そして「休養」は健康な生活をおくるための条件といえます。疲労がたまれば、気分も憂うつになりがちです。さらに疲労が慢性化し、ストレスが続くと、体のいろいろな生理機能が低下して、病気にかかりやすくなります。がんになる危険も高いわけです。最近、1日中いすに座って仕事をしている人々の間に大腸がんが多いという研究結果もだされています。気分転換のためにも、そして健康づくりのためにも、積極的に機会をつくって、適度なスポーツを楽しみたいものです。
12.体を清潔に毎日、シャワーを浴びたり、入浴したりして体を清潔に保つことで、皮膚がんや陰茎がん、子宮頸がんなどがある程度予防できることをご存知ですか?200年ほど前のイギリスでの話ですが、煙突掃除を職業としている人々の間に陰嚢の皮膚がんが発生し、問題になりました。その後、煙突のススの中に皮膚がんの原因となるものが見つかり、仕事をしたあとは体を洗うようになって、この皮膚がんはみられなくなりました。これは、体を清潔にすることでがんの発生が予防できたいい例です。皮膚の汚れのたまりやすい部分を、いつも清潔に保つよう心がけましょう。
ピロリ菌検査とは?
ピロリ菌(ヘリコバクター・ピロリ)は、胃の強い酸の中でも生きることができる菌です。
螺旋状の形をしていて、胃の粘膜に住みついています。胃の中に入ってきた細菌は通常、胃酸によって殺菌されますが、ピロリ菌は持っている酵素によって、胃の中にある尿素をアンモニアに変え、アルカリ性のアンモニアで胃酸を中和して、胃酸の殺菌作用を逃れています。
胃潰瘍や十二指腸潰瘍の90%異常でピロリ菌が陽性を占めているといわれ、胃がんにも大きく関係していると考えられています。ただしピロリ菌が陽性でも潰瘍にならない人、陰性でも潰瘍になる人がいて、ピロリ菌だけが胃・十二指腸潰瘍の原因とはいえません。ストレス、暴飲暴食、喫煙、体質などのほかの因子も深く関係していると考えられています。
ピロリ菌検査で何がわかるのか?
胃・十二指腸潰瘍を繰り返して再発する人に、その原因としてピロリ菌が関与しているかどうかを調べます。陽性と出ればピロリ菌の関与が濃厚になります。また、最近の研究では胃がんの発生との関連も注目されており、陽性の場合はさらに検査をすることが望ましいでしょう。
ピロリ菌検査はどのように行うのか?
検査方法には、ピロリ菌が尿素をアンモニアに変えるときに二酸化炭素が発生する性質を利用して、尿素の入ったカプセルを服用する前と、服用後10~20分に、吐く息を採取してそこに含まれる二酸化炭素の量を調べる「呼気検査」、血液を採取して、そこにピロリ菌に対抗する抗体が含まれているかどうかを調べる「血液検査」、内視鏡で潰瘍を調べるとともに、胃粘膜も採取してピロリ菌を培養して調べる「内視鏡検査」の3つがあります。なかでも、呼気検査は簡単なうえに、信頼性も高いため広く行われています。
異常があったらどうするか?
除菌治療を行ないます。胃酸分泌抑制薬のプロトンポンプ・インヒビター(PPI)とアモキシシリン、クラリスロマイシンの抗生物質をあわせて1週間服用します。この3剤併用で、90%以上が除菌できるとされています。
除菌治療では逆流性食道炎など色々な副作用が見られますが、自分で判断して薬を中止すると直りにくくなります。また、併せてペプシノーゲン検査を行なうと、慢性胃炎や萎縮性胃炎の進行が判別できます。
螺旋状の形をしていて、胃の粘膜に住みついています。胃の中に入ってきた細菌は通常、胃酸によって殺菌されますが、ピロリ菌は持っている酵素によって、胃の中にある尿素をアンモニアに変え、アルカリ性のアンモニアで胃酸を中和して、胃酸の殺菌作用を逃れています。
胃潰瘍や十二指腸潰瘍の90%異常でピロリ菌が陽性を占めているといわれ、胃がんにも大きく関係していると考えられています。ただしピロリ菌が陽性でも潰瘍にならない人、陰性でも潰瘍になる人がいて、ピロリ菌だけが胃・十二指腸潰瘍の原因とはいえません。ストレス、暴飲暴食、喫煙、体質などのほかの因子も深く関係していると考えられています。
ピロリ菌検査で何がわかるのか?
胃・十二指腸潰瘍を繰り返して再発する人に、その原因としてピロリ菌が関与しているかどうかを調べます。陽性と出ればピロリ菌の関与が濃厚になります。また、最近の研究では胃がんの発生との関連も注目されており、陽性の場合はさらに検査をすることが望ましいでしょう。
ピロリ菌検査はどのように行うのか?
検査方法には、ピロリ菌が尿素をアンモニアに変えるときに二酸化炭素が発生する性質を利用して、尿素の入ったカプセルを服用する前と、服用後10~20分に、吐く息を採取してそこに含まれる二酸化炭素の量を調べる「呼気検査」、血液を採取して、そこにピロリ菌に対抗する抗体が含まれているかどうかを調べる「血液検査」、内視鏡で潰瘍を調べるとともに、胃粘膜も採取してピロリ菌を培養して調べる「内視鏡検査」の3つがあります。なかでも、呼気検査は簡単なうえに、信頼性も高いため広く行われています。
異常があったらどうするか?
除菌治療を行ないます。胃酸分泌抑制薬のプロトンポンプ・インヒビター(PPI)とアモキシシリン、クラリスロマイシンの抗生物質をあわせて1週間服用します。この3剤併用で、90%以上が除菌できるとされています。
除菌治療では逆流性食道炎など色々な副作用が見られますが、自分で判断して薬を中止すると直りにくくなります。また、併せてペプシノーゲン検査を行なうと、慢性胃炎や萎縮性胃炎の進行が判別できます。
進行・再発胃がんの最新抗がん剤治療
拡大手術は生存を延長しない
進行・再発胃がんに対する治療法が掲載されている『胃癌治療ガイドライン 第2版』 胃がんの最大の特徴は発見が早ければ内視鏡やメスを使った手術で比較的簡単に治る反面、転移性進行がん、再発がんの段階に入ると、とたんに「治らないがん」になってしまうことだ。治癒が望める治療法はあまりなく、治療は状況や症状に応じて行われる。
日本胃癌学会がまとめた『胃癌治療ガイドライン 第2版』(2004年4月改訂)には進行・再発胃がんの治療法として、次の5つが紹介されている。
・拡大手術
・緩和手術(姑息手術)
・放射線治療
・化学療法
・緩和医療
拡大手術というのは、切除するリンパ節の範囲を拡大したり、大腸、膵臓など、がんが転移した周辺臓器まで併せて切除する手術のことを言う。拡大手術が適応となるのは、あるレベル以上のリンパ節転移(N2)がある場合や、原発巣、転移巣が胃の周辺臓器に直接拡がり、一緒に切除しないと治癒が望めない場合だ。
手術の最大のメリットは治癒を望めることにありますが、治癒を目指すには、がん細胞を最後の1つまで取らないと意味がない。そのため、拡大手術も検討されるわけですが、胃がんの場合、転移性進行がん、再発がんのレベルに入ると、それでは対応しきれない。理由は、遠隔転移がある胃がんの場合、検査画像あるいは術中の肉眼的に確認できる転移巣以外にも顕微鏡的レベルですでに拡がっていることが多く、同時多発的に何箇所にも出る傾向が強いからです。そのため拡大手術をしてもすぐ再発することが多く、生存期間を延ばすことにつながらないケースが多いのです
実際に、リンパ節を拡大郭清する手術と、通常に郭清する手術との生存日数を比較した臨床試験でも、生存日数に統計学的な差はないとの結果が出ている。
拡大手術は体に与えるダメージも大きく、長時間に及ぶ手術による出血量の増大、術後合併症などのリスクも増えるので、今後は選択されるケースが減少するものと思われる。
一方で、がんの根治手術が望めないケースでは、緩和手術という選択もある。とくに進行胃がんでは狭窄、出血、低栄養などの切迫した症状を伴うことが多いため、食事摂取期間や在宅期間の延長などのQOL(生活の質)を高める目的で緩和手術が行われることがある。
放射線治療が普及しなかった理由
わが国では進行・再発胃がんの治療に積極的に放射線を使う機会は少なく、骨転移がある場合やがんの浸潤による疼痛がひどい場合に緩和的治療として行う程度だ。しかし、海外では手術と放射線治療を組み合わせた治療が標準治療になっている。その辺の事情を佐藤さんはこう話す。
「海外で放射線治療が広く行われている背景には、海外の外科手術のレベルが日本ほど高くないという事情があります。日本は、胃がんの手術では世界のトップレベルにあり、海外なら放射線を併用するケースでも、手術のみで十分な成績が得られていた。日本で放射線治療が普及しなかった背景にはそんな事情があるのです」
このように進行・再発胃がんに関してはどの治療法も一長一短があり、これまで生存期間の延長につながる有効な治療法がなかった。化学療法に関してもこれまで様々な取り組みがされてきたが、つい最近まで標準治療となるような有効な治療法がなかった。
抗がん剤治療をしたほうが生存によい
これまでわが国では切除不能の進行・再発胃がんの患者に対しては、60年代からずっと5-FU(一般名フルオロウラシル)を中心とした抗がん剤治療が行われてきた。
しかし、はっきりとした効果が認められないケースが多かったため、80年代には、そもそも抗がん剤治療をする必要があるのかという声が上がり、抗がん剤治療をしたグループと、対症療法のグループの生存期間を比較する研究が行われた。
その結果、やはり抗がん剤治療をしたほうが明らかに生存期間が伸びるという結果がでた。その後も様々な抗がん剤を組み合わせて生存期間の延長を目指す取り組みがなされてきたが、がんを縮小する面では一定の効果を上げたものの、患者さんの生存期間(中央値)を1年以上延ばすような顕著な延命効果を上げられるものはなく、標準と言えるような治療法は存在しなかった。
「抗がん剤の併用療法に関しては5-FUやその経口剤として開発されたUFT(一般名テガフール・ウラシル配合剤)などのフッ化ピリミジン系の抗がん剤やシスプラチン(商品名ブリプラチンなど)、アントラサイクリン系薬剤などを組み合わせる形で様々な研究がなされ、がんの縮小効果が50パーセント前後に達するものもありましたが、最終目標である生存期間の延長にはなかなか結びつかないのが実情でした」(佐藤さん)
『胃癌治療ガイドライン 第2版』では、切除不能進行胃がんに関しては標準治療と見なすことができるものはないと書かれているのもそのためだ。
進行・再発胃がんに対する治療法が掲載されている『胃癌治療ガイドライン 第2版』 胃がんの最大の特徴は発見が早ければ内視鏡やメスを使った手術で比較的簡単に治る反面、転移性進行がん、再発がんの段階に入ると、とたんに「治らないがん」になってしまうことだ。治癒が望める治療法はあまりなく、治療は状況や症状に応じて行われる。
日本胃癌学会がまとめた『胃癌治療ガイドライン 第2版』(2004年4月改訂)には進行・再発胃がんの治療法として、次の5つが紹介されている。
・拡大手術
・緩和手術(姑息手術)
・放射線治療
・化学療法
・緩和医療
拡大手術というのは、切除するリンパ節の範囲を拡大したり、大腸、膵臓など、がんが転移した周辺臓器まで併せて切除する手術のことを言う。拡大手術が適応となるのは、あるレベル以上のリンパ節転移(N2)がある場合や、原発巣、転移巣が胃の周辺臓器に直接拡がり、一緒に切除しないと治癒が望めない場合だ。
手術の最大のメリットは治癒を望めることにありますが、治癒を目指すには、がん細胞を最後の1つまで取らないと意味がない。そのため、拡大手術も検討されるわけですが、胃がんの場合、転移性進行がん、再発がんのレベルに入ると、それでは対応しきれない。理由は、遠隔転移がある胃がんの場合、検査画像あるいは術中の肉眼的に確認できる転移巣以外にも顕微鏡的レベルですでに拡がっていることが多く、同時多発的に何箇所にも出る傾向が強いからです。そのため拡大手術をしてもすぐ再発することが多く、生存期間を延ばすことにつながらないケースが多いのです
実際に、リンパ節を拡大郭清する手術と、通常に郭清する手術との生存日数を比較した臨床試験でも、生存日数に統計学的な差はないとの結果が出ている。
拡大手術は体に与えるダメージも大きく、長時間に及ぶ手術による出血量の増大、術後合併症などのリスクも増えるので、今後は選択されるケースが減少するものと思われる。
一方で、がんの根治手術が望めないケースでは、緩和手術という選択もある。とくに進行胃がんでは狭窄、出血、低栄養などの切迫した症状を伴うことが多いため、食事摂取期間や在宅期間の延長などのQOL(生活の質)を高める目的で緩和手術が行われることがある。
放射線治療が普及しなかった理由
わが国では進行・再発胃がんの治療に積極的に放射線を使う機会は少なく、骨転移がある場合やがんの浸潤による疼痛がひどい場合に緩和的治療として行う程度だ。しかし、海外では手術と放射線治療を組み合わせた治療が標準治療になっている。その辺の事情を佐藤さんはこう話す。
「海外で放射線治療が広く行われている背景には、海外の外科手術のレベルが日本ほど高くないという事情があります。日本は、胃がんの手術では世界のトップレベルにあり、海外なら放射線を併用するケースでも、手術のみで十分な成績が得られていた。日本で放射線治療が普及しなかった背景にはそんな事情があるのです」
このように進行・再発胃がんに関してはどの治療法も一長一短があり、これまで生存期間の延長につながる有効な治療法がなかった。化学療法に関してもこれまで様々な取り組みがされてきたが、つい最近まで標準治療となるような有効な治療法がなかった。
抗がん剤治療をしたほうが生存によい
これまでわが国では切除不能の進行・再発胃がんの患者に対しては、60年代からずっと5-FU(一般名フルオロウラシル)を中心とした抗がん剤治療が行われてきた。
しかし、はっきりとした効果が認められないケースが多かったため、80年代には、そもそも抗がん剤治療をする必要があるのかという声が上がり、抗がん剤治療をしたグループと、対症療法のグループの生存期間を比較する研究が行われた。
その結果、やはり抗がん剤治療をしたほうが明らかに生存期間が伸びるという結果がでた。その後も様々な抗がん剤を組み合わせて生存期間の延長を目指す取り組みがなされてきたが、がんを縮小する面では一定の効果を上げたものの、患者さんの生存期間(中央値)を1年以上延ばすような顕著な延命効果を上げられるものはなく、標準と言えるような治療法は存在しなかった。
「抗がん剤の併用療法に関しては5-FUやその経口剤として開発されたUFT(一般名テガフール・ウラシル配合剤)などのフッ化ピリミジン系の抗がん剤やシスプラチン(商品名ブリプラチンなど)、アントラサイクリン系薬剤などを組み合わせる形で様々な研究がなされ、がんの縮小効果が50パーセント前後に達するものもありましたが、最終目標である生存期間の延長にはなかなか結びつかないのが実情でした」(佐藤さん)
『胃癌治療ガイドライン 第2版』では、切除不能進行胃がんに関しては標準治療と見なすことができるものはないと書かれているのもそのためだ。
化学放射線治療は胃がんにも有効
胃がん治療というと、誰もが思い浮かべるのが手術による外科治療だろう。じっさい胃がんに対しては抗がん剤も効きにくく、放射線治療にいたっては、ただ危険なだけと治療そのものが否定的に捉えられている。
しかしこの数年で、そうした固定的ながん治療の捉え方に風穴をあけるような動きが見られ始めている。ごく少数の病院で、限られた症状の患者に対してだが、胃がん治療にも他の臓器のがんと同じように、放射線と抗がん剤を併用する化学放射線治療を導入され始めているのだ。
そのひとつ、慶応大学病院では4年前から、病態がステージ4以上(一部ステージ3Bを含む)で手術不能と判断される胃がん患者を対象に同じ治療が行われている。腹腔鏡手術でも有名な同外科教授の北島政樹さん指導のもとでの新しい治療だ。
現在にいたるまでの間に慶応大学病院で化学放射線治療を受けた胃がん患者は約40名に上っている。治療成績は従来の抗がん剤の単独治療によるそれをはるかに上回っており、現時点でのがんの完全消失率は10パーセントにも達している。同じく現時点での平均生存期間は18カ月。なかにはすでに4年以上、命を生き延びている患者もいるという。
もっとも欧米では胃がんに対する化学放射線治療の可能性は、ずっと以前から注目されていた。たとえば01年5月に米国医学誌に発表されたマクドナルド医師らの臨床研究では、ステージ1B~ステージ4の胃がん患者556人を対象に根治手術後に化学放射線治療を施したグループ(281人)と、根治手術を単独で行った人たち(275人)の生存期間中央値、5年生存率を比較しているが、それぞれ35カ月と27カ月、50パーセントと41パーセントと明確な差異が生じていることが明らかになっている。慶応大学病院での取り組みはこうした胃がんに対する化学放射線治療の効果を裏づけるものといえるだろう。
しかしこの数年で、そうした固定的ながん治療の捉え方に風穴をあけるような動きが見られ始めている。ごく少数の病院で、限られた症状の患者に対してだが、胃がん治療にも他の臓器のがんと同じように、放射線と抗がん剤を併用する化学放射線治療を導入され始めているのだ。
そのひとつ、慶応大学病院では4年前から、病態がステージ4以上(一部ステージ3Bを含む)で手術不能と判断される胃がん患者を対象に同じ治療が行われている。腹腔鏡手術でも有名な同外科教授の北島政樹さん指導のもとでの新しい治療だ。
現在にいたるまでの間に慶応大学病院で化学放射線治療を受けた胃がん患者は約40名に上っている。治療成績は従来の抗がん剤の単独治療によるそれをはるかに上回っており、現時点でのがんの完全消失率は10パーセントにも達している。同じく現時点での平均生存期間は18カ月。なかにはすでに4年以上、命を生き延びている患者もいるという。
もっとも欧米では胃がんに対する化学放射線治療の可能性は、ずっと以前から注目されていた。たとえば01年5月に米国医学誌に発表されたマクドナルド医師らの臨床研究では、ステージ1B~ステージ4の胃がん患者556人を対象に根治手術後に化学放射線治療を施したグループ(281人)と、根治手術を単独で行った人たち(275人)の生存期間中央値、5年生存率を比較しているが、それぞれ35カ月と27カ月、50パーセントと41パーセントと明確な差異が生じていることが明らかになっている。慶応大学病院での取り組みはこうした胃がんに対する化学放射線治療の効果を裏づけるものといえるだろう。
胃がんの原因は本当にピロリ菌?
私たちの胃や腸には多くの細菌が生息しており、多くは病原性がなく、消化を助けるなどの有用な働きを持っています。ところが、胃の粘膜に生息するピロリ菌は、胃炎をはじめ、胃潰瘍、十二指腸潰瘍、胃がんなどの様々な病気を引き起こすと問題視されています。
現在、世界で約半数がピロリ菌の感染者だと考えられ、日本では約6千万人が感染しているとされています。とくに50歳以上に感染者が多く、60~70パーセントが感染者であるとする調査結果もあります。
日本では毎年20万人から25万人が新たに胃がんと診断されています。6千万人がピロリ菌に感染しているのに、25万人しか胃がんにならないのであれば、ピロリ菌と胃がんの関係を疑問視する声が上がるのもしかたがないのかもしれません。
「ピロリ菌に感染しているからといって、高い確率で胃がんになるわけではありませんが、疫学研究により、胃がん患者の胃粘膜に高頻度にピロリ菌が確認されています。発がんメカニズムはまだ明らかになっていませんが、ピロリ菌が産生するタンパク質(CagAというタンパク質)を胃の粘膜細胞に注入しがんを誘発するのではないかとの仮説が提唱されています」
ピロリ菌が産生する毒素(VacAタンパク質)には胃粘膜の免疫を弱める働きがあるとの指摘もあり、間接的に胃がんの発症を促進するとも考えられているのです。
1994年、ピロリ菌感染は胃がんの確実発がん因子であると世界保健機関(WHO)によって認定されました。最高の危険性を示す「グループ1」に分類されました。強力な発がん性で知られるタバコやアスベストと同じ分類です。神谷さんはこう続けます。
「ピロリ菌による感染が進むと萎縮性胃炎になります。病理学の見地からは、萎縮性胃炎は、前がん病変と考えられています。また、粘膜上皮細胞ががん化する胃がんに加え、胃のリンパ節にがんができる胃MALTリンパ腫もピロリ菌の関連が疑われています。胃潰瘍、十二指腸潰瘍を引き起こすという問題もありますから、ピロリ菌に感染しているなら、除菌することをお勧めします」
現在、世界で約半数がピロリ菌の感染者だと考えられ、日本では約6千万人が感染しているとされています。とくに50歳以上に感染者が多く、60~70パーセントが感染者であるとする調査結果もあります。
日本では毎年20万人から25万人が新たに胃がんと診断されています。6千万人がピロリ菌に感染しているのに、25万人しか胃がんにならないのであれば、ピロリ菌と胃がんの関係を疑問視する声が上がるのもしかたがないのかもしれません。
「ピロリ菌に感染しているからといって、高い確率で胃がんになるわけではありませんが、疫学研究により、胃がん患者の胃粘膜に高頻度にピロリ菌が確認されています。発がんメカニズムはまだ明らかになっていませんが、ピロリ菌が産生するタンパク質(CagAというタンパク質)を胃の粘膜細胞に注入しがんを誘発するのではないかとの仮説が提唱されています」
ピロリ菌が産生する毒素(VacAタンパク質)には胃粘膜の免疫を弱める働きがあるとの指摘もあり、間接的に胃がんの発症を促進するとも考えられているのです。
1994年、ピロリ菌感染は胃がんの確実発がん因子であると世界保健機関(WHO)によって認定されました。最高の危険性を示す「グループ1」に分類されました。強力な発がん性で知られるタバコやアスベストと同じ分類です。神谷さんはこう続けます。
「ピロリ菌による感染が進むと萎縮性胃炎になります。病理学の見地からは、萎縮性胃炎は、前がん病変と考えられています。また、粘膜上皮細胞ががん化する胃がんに加え、胃のリンパ節にがんができる胃MALTリンパ腫もピロリ菌の関連が疑われています。胃潰瘍、十二指腸潰瘍を引き起こすという問題もありますから、ピロリ菌に感染しているなら、除菌することをお勧めします」
胃がんの活性リンパ球治療
がん細胞を直接攻撃する免疫細胞は、活性化リンパ球です。
この活性化リンパ球は、進行がんから末期がんへのがんとの闘いが長期化することにより不足していきます。 赤血球なら家族や他人から輸血することはできますが、活性化リンパ球は、GVHDという拒絶反応を起こすため、自分のリンパ球しか使えません。
そこで、自分のリンパ球を取り出し、試験管の中で、1000倍に増やしてから、そのリンパ球を投与する方法が活性化リンパ球治療です。
体内のリンパ球が不足すると、がんに対する攻撃と防御の療法が低いため、がんの進行が急速になります。
また、細菌やウイルスに対する抵抗力も低くなり、肺炎や腸炎になりやすくなります。
検査でリンパ球の不足を調べ、無駄なく活性化リンパ球治療をしましょう!
リンパ球数・活性が低下する時とは…
・ がん患者さん
・ 肝転移、肺転移、腹膜播種、局所再発
・ 肺がん・胃がん
・大腸がんなどのがんでステージ3期、4期、再発時
・ 骨盤に放射線治療を行う前立腺、子宮頸がん、直腸がん
・ 抗がん剤治療・放射線治療
・ 身体的ストレス(手術・過労)や精神的ストレス(痛み・がん)
血液検査の時と同じ様に、腕の静脈から血液を8mlか16mlを採取。
遠心分離で白血球の層を採取し、細胞培養液と一緒に、培養用バッグに入れます。
リンパ球にとって最高の環境にしてある培養液の中で、最適な温度と酸バランスのインキュベーター(培養装置)で37.0℃に保ちます。
1000倍に増やすには、11日から14日かかり、個人差があります。
増えていくと培養液を増やしていき、1000mlから2000ml以上まで増やしていきます。
血液検査の時と同じ様に、腕の静脈から血液を8mlか16mlを採取。
遠心分離で白血球の層を採取し、細胞培養液と一緒に、培養用バッグに入れます。
リンパ球などの免疫細胞の不足を調べる血液検査血液検査の白血球数(WBC)で免疫細胞の総数がわかります。 それに、血液像で、好中球数やリンパ球数など%や数でわかります。
リンパ数は、通常、1000-1500 個/μL必要です。 がんがある場合、1500個/μL以上必要です。 1000個/μL以下になると疲労感やだるさがでて、肺炎や腸炎などになりやすくなります。 500個/μL以下になるとがんに対する免疫不全状態で、がんの進行が急速になり、生命を維持する日和見感染などの危険も高くなります。
活性化リンパ球治療では、1500個/μL以上を維持することを目標のひとつとします。
グラニュライシン(リンパ球活性量)は、活性化リンパ球が分泌するケモカインの一種で、がん細胞や細菌の膜に穴を空け、細胞をこわします。
このグラニュライシンは、健康な中高年で、4.0ng/ml以上持っているため、健康維持には欠かせないものです。 このグラニュライシンは、がん患者さんでは、平均値 2.7ng/ml、胃がんの再発では、2.2ng/mlとがんの進行で低下していきます。 この数値が3.0ng/mlを切るとだるさや疲労感を訴えることが多く、4.0ng/ml以上で元気になりましたといわれることが多く、免疫治療の評価として有用です
この活性化リンパ球は、進行がんから末期がんへのがんとの闘いが長期化することにより不足していきます。 赤血球なら家族や他人から輸血することはできますが、活性化リンパ球は、GVHDという拒絶反応を起こすため、自分のリンパ球しか使えません。
そこで、自分のリンパ球を取り出し、試験管の中で、1000倍に増やしてから、そのリンパ球を投与する方法が活性化リンパ球治療です。
体内のリンパ球が不足すると、がんに対する攻撃と防御の療法が低いため、がんの進行が急速になります。
また、細菌やウイルスに対する抵抗力も低くなり、肺炎や腸炎になりやすくなります。
検査でリンパ球の不足を調べ、無駄なく活性化リンパ球治療をしましょう!
リンパ球数・活性が低下する時とは…
・ がん患者さん
・ 肝転移、肺転移、腹膜播種、局所再発
・ 肺がん・胃がん
・大腸がんなどのがんでステージ3期、4期、再発時
・ 骨盤に放射線治療を行う前立腺、子宮頸がん、直腸がん
・ 抗がん剤治療・放射線治療
・ 身体的ストレス(手術・過労)や精神的ストレス(痛み・がん)
血液検査の時と同じ様に、腕の静脈から血液を8mlか16mlを採取。
遠心分離で白血球の層を採取し、細胞培養液と一緒に、培養用バッグに入れます。
リンパ球にとって最高の環境にしてある培養液の中で、最適な温度と酸バランスのインキュベーター(培養装置)で37.0℃に保ちます。
1000倍に増やすには、11日から14日かかり、個人差があります。
増えていくと培養液を増やしていき、1000mlから2000ml以上まで増やしていきます。
血液検査の時と同じ様に、腕の静脈から血液を8mlか16mlを採取。
遠心分離で白血球の層を採取し、細胞培養液と一緒に、培養用バッグに入れます。
リンパ球などの免疫細胞の不足を調べる血液検査血液検査の白血球数(WBC)で免疫細胞の総数がわかります。 それに、血液像で、好中球数やリンパ球数など%や数でわかります。
リンパ数は、通常、1000-1500 個/μL必要です。 がんがある場合、1500個/μL以上必要です。 1000個/μL以下になると疲労感やだるさがでて、肺炎や腸炎などになりやすくなります。 500個/μL以下になるとがんに対する免疫不全状態で、がんの進行が急速になり、生命を維持する日和見感染などの危険も高くなります。
活性化リンパ球治療では、1500個/μL以上を維持することを目標のひとつとします。
グラニュライシン(リンパ球活性量)は、活性化リンパ球が分泌するケモカインの一種で、がん細胞や細菌の膜に穴を空け、細胞をこわします。
このグラニュライシンは、健康な中高年で、4.0ng/ml以上持っているため、健康維持には欠かせないものです。 このグラニュライシンは、がん患者さんでは、平均値 2.7ng/ml、胃がんの再発では、2.2ng/mlとがんの進行で低下していきます。 この数値が3.0ng/mlを切るとだるさや疲労感を訴えることが多く、4.0ng/ml以上で元気になりましたといわれることが多く、免疫治療の評価として有用です
胃がん治療の有名病院(九州地区)
福岡県
国立病院機構九州がんセンター 消化器外科 福岡県福岡市南区野多目3-1-1 ℡092-541-3231
胃癌や大腸癌の外科治療では、すぐれた治療成績をあげており、九州地区では大変評価の高い病院。
国立病院機構九州医療センター 外科 福岡県福岡市中央区地行浜1-8-1 ℡092-852-0700
胃がんのみならず、がん治療の実力病院として高い評価を得ており、書籍等でも常に取り上げられている。
小倉記念病院 外科 福岡県北九州市小倉北区貴船町1-1 ℡093-921-2231
心臓血管外科で大変有名な病院だが、胃がん治療においてもその実力は高く評価されている。
麻生飯塚病院 外科 福岡県飯塚市芳雄町3-83 ℡0948-22-3800
九州で初めて、自宅や職場で胃がん等の検診ができる「検診宅配便」のサービスを始めた病院。
済生会福岡総合病院 外科 福岡県福岡市中央区天神1-3-46 ℡092-771-8151
各専門医の指導のもとにチーム医療を実践。胃がん等の消化器癌に対する集学的治療、特に化学療法を充実させ、外来化学療法を行っている。
佐賀県
佐賀県立病院好生館 外科 佐賀県佐賀市水ヶ江1-12-9 ℡0952-24-2171
「地域がん診療拠点病院」に指定されており、胃がんの手術件数では佐賀県でトップ。地域医療を確保し、地域の人々が質の高いがん診療を受けることができる体制確保を目指す。
長崎県
佐世保市立総合病院 外科 長崎県佐世保市平瀬町9-3 ℡0956-24-1515
胃がんの手術件数では長崎大学病院に続いて県内第2位。胃がん治療のガイドラインに準じた治療を実施。
長崎市立市民病院 外科 長崎県長崎市新地町6-39 ℡095-822-3251
長崎で胃がん治療のお勧め病院として名前が上位に挙がる病院。早期胃癌では内視鏡切除や腹腔鏡下切除を実施。
国立病院機構九州がんセンター 消化器外科 福岡県福岡市南区野多目3-1-1 ℡092-541-3231
胃癌や大腸癌の外科治療では、すぐれた治療成績をあげており、九州地区では大変評価の高い病院。
国立病院機構九州医療センター 外科 福岡県福岡市中央区地行浜1-8-1 ℡092-852-0700
胃がんのみならず、がん治療の実力病院として高い評価を得ており、書籍等でも常に取り上げられている。
小倉記念病院 外科 福岡県北九州市小倉北区貴船町1-1 ℡093-921-2231
心臓血管外科で大変有名な病院だが、胃がん治療においてもその実力は高く評価されている。
麻生飯塚病院 外科 福岡県飯塚市芳雄町3-83 ℡0948-22-3800
九州で初めて、自宅や職場で胃がん等の検診ができる「検診宅配便」のサービスを始めた病院。
済生会福岡総合病院 外科 福岡県福岡市中央区天神1-3-46 ℡092-771-8151
各専門医の指導のもとにチーム医療を実践。胃がん等の消化器癌に対する集学的治療、特に化学療法を充実させ、外来化学療法を行っている。
佐賀県
佐賀県立病院好生館 外科 佐賀県佐賀市水ヶ江1-12-9 ℡0952-24-2171
「地域がん診療拠点病院」に指定されており、胃がんの手術件数では佐賀県でトップ。地域医療を確保し、地域の人々が質の高いがん診療を受けることができる体制確保を目指す。
長崎県
佐世保市立総合病院 外科 長崎県佐世保市平瀬町9-3 ℡0956-24-1515
胃がんの手術件数では長崎大学病院に続いて県内第2位。胃がん治療のガイドラインに準じた治療を実施。
長崎市立市民病院 外科 長崎県長崎市新地町6-39 ℡095-822-3251
長崎で胃がん治療のお勧め病院として名前が上位に挙がる病院。早期胃癌では内視鏡切除や腹腔鏡下切除を実施。
胃がん治療の有名病院(中国、四国)
岡山県
倉敷中央病院 外科 岡山県倉敷市美和1-1-1 ℡086-422-0210
胃がんの手術は、岡山県内トップクラスの175例(2004年)。内訳は胃全摘出67例、胃の一部切除108例あり、実力度の評価は高い。
岡山済生会総合病院 外科 岡山県岡山市伊福町1-17-18 ℡086-252-2211
手術症例数、治癒率など治療実績は岡山県内トップクラス。多くの書籍やネット情報における胃がんの実力度ランキングで上位にランクされている。
広島県
国立病院機構呉医療センター中国がんセンター 外科 広島県呉市青山町3-1 ℡0823-22-3111
中国地方の胃がん治療の実力病院として評価が高い。正確な診断と最先端の治療を行うことを目指す。
広島市民病院 外科 広島県広島市中区基町7-33 ℡06-6929-1221
腹腔鏡手術の件数において全国的にも上位にランクされている。実力度も高い評価を受けている。
広島市立安佐市民病院 外科 広島県広島市安佐北区可部南2-1-1 ℡082-815-5211
病気の進行の程度に基づき、腹腔鏡を用いた局所切除、幽門輪および自律神経を温存した幽門保存手術、標準的胃切除術さらには左開胸開腹下の下部食道胃全摘術や膵頭十二指腸切除術等の術式を行っている。
徳島県
徳島赤十字病院消化器外科 徳島県小松島市中田町新開28-1 ℡08853-2-2555
ある書籍の「全国病院実力度ランキング」の胃がん部門で堂々の全国第1位にランクされた病院。ケア・リハビリ体制も充実している。
香川県
香川県立中央病院 外科 香川県高松市番町5-4-16 ℡087-835-2222
2005年に「地域がん診療拠点病院」に指定された病院。早期胃がんでは腹腔鏡下手術や機能温存手術、高度進行癌では拡大手術や術前化学療法と組み合わせた手術なども取り入れている。
香川労災病院 外科 香川県丸亀市城東町3-3-1 ℡0877-23-3111
胃がんの手術は年に100例以上。西讃地区の基幹病院の外科としてだけでなく、香川県の指導的な病院と認められている。
愛媛県
国立病院機構四国がんセンター 上部消化管外科 愛媛県松山市堀之内13 ℡089-932-1111
内視鏡を用いての手術から広い範囲を切り取る手術まで、すすみ具合によって手術方法を選び、日々がんを治す努力を続けている。
倉敷中央病院 外科 岡山県倉敷市美和1-1-1 ℡086-422-0210
胃がんの手術は、岡山県内トップクラスの175例(2004年)。内訳は胃全摘出67例、胃の一部切除108例あり、実力度の評価は高い。
岡山済生会総合病院 外科 岡山県岡山市伊福町1-17-18 ℡086-252-2211
手術症例数、治癒率など治療実績は岡山県内トップクラス。多くの書籍やネット情報における胃がんの実力度ランキングで上位にランクされている。
広島県
国立病院機構呉医療センター中国がんセンター 外科 広島県呉市青山町3-1 ℡0823-22-3111
中国地方の胃がん治療の実力病院として評価が高い。正確な診断と最先端の治療を行うことを目指す。
広島市民病院 外科 広島県広島市中区基町7-33 ℡06-6929-1221
腹腔鏡手術の件数において全国的にも上位にランクされている。実力度も高い評価を受けている。
広島市立安佐市民病院 外科 広島県広島市安佐北区可部南2-1-1 ℡082-815-5211
病気の進行の程度に基づき、腹腔鏡を用いた局所切除、幽門輪および自律神経を温存した幽門保存手術、標準的胃切除術さらには左開胸開腹下の下部食道胃全摘術や膵頭十二指腸切除術等の術式を行っている。
徳島県
徳島赤十字病院消化器外科 徳島県小松島市中田町新開28-1 ℡08853-2-2555
ある書籍の「全国病院実力度ランキング」の胃がん部門で堂々の全国第1位にランクされた病院。ケア・リハビリ体制も充実している。
香川県
香川県立中央病院 外科 香川県高松市番町5-4-16 ℡087-835-2222
2005年に「地域がん診療拠点病院」に指定された病院。早期胃がんでは腹腔鏡下手術や機能温存手術、高度進行癌では拡大手術や術前化学療法と組み合わせた手術なども取り入れている。
香川労災病院 外科 香川県丸亀市城東町3-3-1 ℡0877-23-3111
胃がんの手術は年に100例以上。西讃地区の基幹病院の外科としてだけでなく、香川県の指導的な病院と認められている。
愛媛県
国立病院機構四国がんセンター 上部消化管外科 愛媛県松山市堀之内13 ℡089-932-1111
内視鏡を用いての手術から広い範囲を切り取る手術まで、すすみ具合によって手術方法を選び、日々がんを治す努力を続けている。
肺がん手術の高額な治療費を軽減する制度
高額な医療費の負担を軽くするために、健康保険には高額療養費制度が設けられています。これは2006年10月から施行された制度で、月ごとに一定の金額(自己負担限度額)を超えた部分がもどってくるという内容になっています。
同じ月に、同じ医療機関に支払った医療費が対象となり、外来と入院とを別にして計算します。(計算式は所得によって異なっています。)
また、1年間に4回以上高額療養費制度を利用する場合には、4回目からの自己負担額は定額となります。一般世帯で4万4400円、高額所得世帯は8万3400円となります。
自己負担限度額(70歳未満、2006年)
一般世帯
8万100円+(かかった医療費-26万7000円)×1%
高額所得世帯
(15万円+(かかった医療費-50万円)×1%
生活保護世帯など
3万5400円
なお、入院中の食事代や差額ベッド代、診断書などの書類作成費用は、高額療養費の対象とはなっていません。
また、月ごとの計算になるので、入院の日数が同じでも複数月にわたる場合は、払い戻し額が違ってくることに注意しましょう。払い戻し申請は、原則として本人がする必要があります。
70歳以上の人は、70歳未満の人と自己負担限度額が異なります。70歳以上で一般所得の人が外来にかかった場合、ひとつの医療機関で同月に1万2000円以上支払うことはありません。
入院の場合も、同じようにして4万4400円を超えることはありません。(ただし、食事代や差額ベッド代は除く。)
当座の支払い費用を貸し付ける制度なども
当座の支払いにあてる費用を無利子で貸し付ける制度もあります。貸付額は高額療養費として払い戻される額の8割相当になります。
また、同じような制度として、受領委任払いがあります。これは、高額療養費の分は保険者が医療機関に納めて、本人は最終的な自己負担分だけを医療機関の窓口に納める方法です。
差額ベッド代も大きな費用となる
治療費以外に大きな出費となるのが、入院時の差額ベッド代(室料差額)です。都市部の個人病院の場合、4人以上の部屋でも1日あたり数千円かかるところが多くあります。個室になると、どこの病院でも1日あたり1万円~5万円かかるようになります。
ただし、症状によって病院から個室に入るように指示された場合は、全額自己負担とはなりません。本人が個室を希望した場合は、全額自己負担となってしまいます。
他にかかる費用として、通院のための公共交通機関の料金、車のガソリン代、駐車料金などがあります。遠方からくる人は、宿泊料も考慮しなければなりません。
退院後には、かかりつけ医に紹介状を書いてもらう場合がありますが、その際には文書作成料がかかります。抗がん剤の副作用で脱毛が起こった場合には、かつらを買うための費用も発生します。
同じ月に、同じ医療機関に支払った医療費が対象となり、外来と入院とを別にして計算します。(計算式は所得によって異なっています。)
また、1年間に4回以上高額療養費制度を利用する場合には、4回目からの自己負担額は定額となります。一般世帯で4万4400円、高額所得世帯は8万3400円となります。
自己負担限度額(70歳未満、2006年)
一般世帯
8万100円+(かかった医療費-26万7000円)×1%
高額所得世帯
(15万円+(かかった医療費-50万円)×1%
生活保護世帯など
3万5400円
なお、入院中の食事代や差額ベッド代、診断書などの書類作成費用は、高額療養費の対象とはなっていません。
また、月ごとの計算になるので、入院の日数が同じでも複数月にわたる場合は、払い戻し額が違ってくることに注意しましょう。払い戻し申請は、原則として本人がする必要があります。
70歳以上の人は、70歳未満の人と自己負担限度額が異なります。70歳以上で一般所得の人が外来にかかった場合、ひとつの医療機関で同月に1万2000円以上支払うことはありません。
入院の場合も、同じようにして4万4400円を超えることはありません。(ただし、食事代や差額ベッド代は除く。)
当座の支払い費用を貸し付ける制度なども
当座の支払いにあてる費用を無利子で貸し付ける制度もあります。貸付額は高額療養費として払い戻される額の8割相当になります。
また、同じような制度として、受領委任払いがあります。これは、高額療養費の分は保険者が医療機関に納めて、本人は最終的な自己負担分だけを医療機関の窓口に納める方法です。
差額ベッド代も大きな費用となる
治療費以外に大きな出費となるのが、入院時の差額ベッド代(室料差額)です。都市部の個人病院の場合、4人以上の部屋でも1日あたり数千円かかるところが多くあります。個室になると、どこの病院でも1日あたり1万円~5万円かかるようになります。
ただし、症状によって病院から個室に入るように指示された場合は、全額自己負担とはなりません。本人が個室を希望した場合は、全額自己負担となってしまいます。
他にかかる費用として、通院のための公共交通機関の料金、車のガソリン代、駐車料金などがあります。遠方からくる人は、宿泊料も考慮しなければなりません。
退院後には、かかりつけ医に紹介状を書いてもらう場合がありますが、その際には文書作成料がかかります。抗がん剤の副作用で脱毛が起こった場合には、かつらを買うための費用も発生します。
登録:
投稿 (Atom)