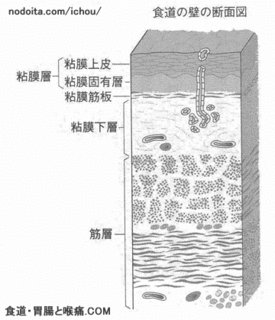
胃の粘膜は5層に分類されており、内側から粘膜、粘膜下層、筋層、漿膜下層、漿膜となっているのですが、粘膜や粘膜下層にとどまっているものを早期胃がんと呼び、筋層よりも深く浸潤しているものを進行性胃がんと呼んで区別しています。
当然ながら、浸潤が浅い方が初期症状に近い状態で、治療がしやすく、再発することなく良好な予後を期待することができます。手術によって治癒させる場合もありますが、より体への負担が小さくて済む内視鏡的治療によって病巣を切除することができる場合もあり、通常は入院期間も1週間以内です。回復が早いため、社会復帰をするまでの期間を短縮することができます。
もっとも、早期胃がんであれば必ず内視鏡的治療の適用になるわけではなく、原則として病変が粘膜にとどまっていて直径2cm以内の場合が対象となります。内視鏡的治療が行えない場合には手術を行いますが、この場合、再発は1割から2割の患者さんに見られます。転移が始まってしまうと、再発率が高まりますので、早期に発見・治療を行うことが大切です。
一般に、早期胃がんは無症状であると言われることが多いのですが、顕著な兆候ではなくても、みずおちのあたりに違和感を覚えることや、胃のもたれ、食欲不振を感じることがあり、こうした状態が継続することがあります。
小さな病巣に限局している場合には、内視鏡的治療で取り除くことができますし、手術にしても切除範囲を狭く設定し、術後の後遺症や機能障害を小さく抑えることができます。しかし、リンパ節へ広がっている場合には、手術の際に周囲のリンパ節を一緒に切除するリンパ節郭清を行わなくてはならなくなります。もっとも多く見られるのはリンパ節への転移ですが、範囲が狭ければ、手術で取り除いて治癒させることもできます。しかし、範囲が広がってしまうと、手術では対処できなくなり、治癒が困難になります。
早期胃がんの病巣は、わずかに盛り上がっているか、くぼんでいるだけです。さらに詳しく分類すると、隆起型、表面隆起型、表面平坦型、表面陥凹型、陥凹型に分けられます。進行の仕方が違うため、これらの分類がされています。浸潤が進んで進行性になってしまう前に治療を行うことが大切です。
進行性胃がんの症状と治療
胃の壁に深く浸潤しているものを進行性胃がんと呼びます。すでに早期の段階よりも悪化しているもので、中にはすでに転移を始めているものもあります。早期治療を行うことが治癒に結びつきますので、この段階になっているのであれば、予断を許さない状況であると言うことができます。
ちなみに、悪性度が高いスキルス胃がんも進行性胃がんの一種です。スキルス性は通常の場合よりも発見が難しいのが特徴で、半数以上は診断を受けた段階で何らかの転移を始めており、女性の患者さんが多くなっています。
初期の時期には自覚できる徴候はほとんどないため、胃の不快感や食欲不振、吐き気、胸のもたれ、貧血、体重減少、貧血といった自覚症状が出る場合には、すでに症状が悪化している可能性が高くなります。浸潤や転移が進んでしまうと、手術によって治療するだけでは足りなくなることが多く、化学療法を組み合わせることもあります。治癒を目指す上で、最優先であるのは手術ですが、すべての癌細胞を摘出できるとは限らないため、残された癌細胞への処置として、抗がん剤を活用するのです。術後に行うほか、術前に用いる場合もあります。
進行性胃がんといっても、病期(ステージ)は様々で、2期以降のものを指しています。したがって、2期から4期まで幅があり、予後の見込みや生存率、治癒の可能性についてはそれぞれの患者さんごとに大きな個人差があります。早期ではないから絶望するのではなく、実際問題としてどの程度の危険が迫っているのか、正確に判定することが大切です。専門医とよく話し合って、今後のことについて考えていきましょう。
ちなみに、悪性度が高いスキルス胃がんも進行性胃がんの一種です。スキルス性は通常の場合よりも発見が難しいのが特徴で、半数以上は診断を受けた段階で何らかの転移を始めており、女性の患者さんが多くなっています。
初期の時期には自覚できる徴候はほとんどないため、胃の不快感や食欲不振、吐き気、胸のもたれ、貧血、体重減少、貧血といった自覚症状が出る場合には、すでに症状が悪化している可能性が高くなります。浸潤や転移が進んでしまうと、手術によって治療するだけでは足りなくなることが多く、化学療法を組み合わせることもあります。治癒を目指す上で、最優先であるのは手術ですが、すべての癌細胞を摘出できるとは限らないため、残された癌細胞への処置として、抗がん剤を活用するのです。術後に行うほか、術前に用いる場合もあります。
進行性胃がんといっても、病期(ステージ)は様々で、2期以降のものを指しています。したがって、2期から4期まで幅があり、予後の見込みや生存率、治癒の可能性についてはそれぞれの患者さんごとに大きな個人差があります。早期ではないから絶望するのではなく、実際問題としてどの程度の危険が迫っているのか、正確に判定することが大切です。専門医とよく話し合って、今後のことについて考えていきましょう。
スキルス胃がんは悪性度が高い
他のタイプと比べると、スキルス胃がんの悪性度は特に高く、生存率も低くなりがちです。特徴として早期発見が難しいことが挙げられますが、これは医の粘膜の表面に大きな変化を起こさないことが原因になっています。胃壁の中で広がっていくため、たとえ定期検診を受けていたとしても、見落とされてしまうことが多いのです。そのため、発見された時にはおよそ60%の方が転移しています。
転移はスキルス胃がんの治療法の選択肢を限定してしまうことがありますし、手術を行った場合でも再発の原因になってしまうことが多くなります。一般的には、早期胃がんなら治癒を目指すことができるのですが、すでに転移までしている状態では、話が変わってしまいます。診断としては、胃壁全体が硬くなってから見つかることが多くあります。
厄介なスキルス性ですが、主に30歳代と40歳代の女性に発症しています。この年代の女性は、あまり胃がんにかかることがないため、検診を受けていないことも多くあります。たしかに、検査をすれば確実に発見できるものではなく、見逃されてしまうことも多いのですが、やはりあきらめることはできません。毎年レントゲン撮影を続け、過去の写真と比較することによって、早期発見できる可能性も残されています。
生存率を高めるためには、手術のほかに化学療法を用いることで、残された癌細胞に対応することが一般的に考えられます。もちろん、個別に症状や転移の状態、患者さんの全身状態も考慮しなくてはなりません。現状として納得できるほどの成果が出せていないことが多いのですが、名医に診断してもらうことで、少しでも質の高い医療を望むこともできます。
転移はスキルス胃がんの治療法の選択肢を限定してしまうことがありますし、手術を行った場合でも再発の原因になってしまうことが多くなります。一般的には、早期胃がんなら治癒を目指すことができるのですが、すでに転移までしている状態では、話が変わってしまいます。診断としては、胃壁全体が硬くなってから見つかることが多くあります。
厄介なスキルス性ですが、主に30歳代と40歳代の女性に発症しています。この年代の女性は、あまり胃がんにかかることがないため、検診を受けていないことも多くあります。たしかに、検査をすれば確実に発見できるものではなく、見逃されてしまうことも多いのですが、やはりあきらめることはできません。毎年レントゲン撮影を続け、過去の写真と比較することによって、早期発見できる可能性も残されています。
生存率を高めるためには、手術のほかに化学療法を用いることで、残された癌細胞に対応することが一般的に考えられます。もちろん、個別に症状や転移の状態、患者さんの全身状態も考慮しなくてはなりません。現状として納得できるほどの成果が出せていないことが多いのですが、名医に診断してもらうことで、少しでも質の高い医療を望むこともできます。
食道静脈瘤(しょくどうじょうみゃくりゅう)
食道静脈瘤の主な症状
食道の静脈への血流が増し、食道静脈(ショクドウジョウミャク)のうっ血や緊張が起こって、静脈が大きく膨らんで、蛇行した状態です。肝硬変(カンコウヘン)などの門脈圧亢進症などが原因です。なんらかのきっかけで静脈瘤に傷がつくと、食道静脈瘤(ショクオヅジョウミャクリュウ)が破裂して、大量の吐血(トケツ)や下血(ゲケツ)を起こし、ショック状態になることもあります。
食道静脈瘤の検査方法
食道静脈瘤の診断は、上部消化管内視鏡検査で行われます。静脈瘤破裂の危険性を知るためには、静脈瘤の観察を慎重に行うことが必要とされます。破裂の危険性が最も高い兆候として、発赤(ハッセキ)所見が重要とされ、早急な治療が必要です。また、基本色調が青色のものは白色よりも粘膜が薄くなって緊張感が強く、破裂の危険性が高いことを示します。ほかに、出血した場所にみられ再出血の原因となる所見に、静脈瘤にくっついた赤色栓、白色栓などがあります。超音波検査や造影CT、MRIなどは、門脈系や腹腔内の血管の状態を診断するのに有用とされています。
食道静脈瘤の治療方法
吐血(トケツ)などの緊急例に対しては、内視鏡的治療が第一選択となります。緊急の場合は、どこから出血しているのかを見つけ出すことが最優先となりますが、食道は狭い筒状の臓器で、出血が起こっている最中には内腔に多量の血液がたまっているので視野を確保するのが困難になります。このため、静脈瘤治療に精通した内視鏡医が担当することが重要です。出血している場所がわかれば、内視鏡下に静脈瘤内あるいは周囲に硬化薬を注射する硬化療法を行います。肝機能が悪い場合は、より簡便な、静脈瘤(ジョウミャクリュウ)に輪ゴムをかける結漿(ケッショウ)療法を選択します。緊急でない場合も、静脈瘤からの出血を予防するため、内視鏡で観察しながら硬化療法を行います。
肝機能が低下していたり、出血がひどくですぐに治療が困難な場合には、バルーンで圧迫止血を行ってから内視鏡治療が行われます。
「下血(ゲケツ)」とは?
食道や胃、十二指腸からの出血のことです。上部消化管から出血すると、便が黒色となったり、多量の場合はコールタールのようなタール便がみられます。結腸や直腸などからの出血は鮮紅色であり、血便と呼ばれます。
食道の静脈への血流が増し、食道静脈(ショクドウジョウミャク)のうっ血や緊張が起こって、静脈が大きく膨らんで、蛇行した状態です。肝硬変(カンコウヘン)などの門脈圧亢進症などが原因です。なんらかのきっかけで静脈瘤に傷がつくと、食道静脈瘤(ショクオヅジョウミャクリュウ)が破裂して、大量の吐血(トケツ)や下血(ゲケツ)を起こし、ショック状態になることもあります。
食道静脈瘤の検査方法
食道静脈瘤の診断は、上部消化管内視鏡検査で行われます。静脈瘤破裂の危険性を知るためには、静脈瘤の観察を慎重に行うことが必要とされます。破裂の危険性が最も高い兆候として、発赤(ハッセキ)所見が重要とされ、早急な治療が必要です。また、基本色調が青色のものは白色よりも粘膜が薄くなって緊張感が強く、破裂の危険性が高いことを示します。ほかに、出血した場所にみられ再出血の原因となる所見に、静脈瘤にくっついた赤色栓、白色栓などがあります。超音波検査や造影CT、MRIなどは、門脈系や腹腔内の血管の状態を診断するのに有用とされています。
食道静脈瘤の治療方法
吐血(トケツ)などの緊急例に対しては、内視鏡的治療が第一選択となります。緊急の場合は、どこから出血しているのかを見つけ出すことが最優先となりますが、食道は狭い筒状の臓器で、出血が起こっている最中には内腔に多量の血液がたまっているので視野を確保するのが困難になります。このため、静脈瘤治療に精通した内視鏡医が担当することが重要です。出血している場所がわかれば、内視鏡下に静脈瘤内あるいは周囲に硬化薬を注射する硬化療法を行います。肝機能が悪い場合は、より簡便な、静脈瘤(ジョウミャクリュウ)に輪ゴムをかける結漿(ケッショウ)療法を選択します。緊急でない場合も、静脈瘤からの出血を予防するため、内視鏡で観察しながら硬化療法を行います。
肝機能が低下していたり、出血がひどくですぐに治療が困難な場合には、バルーンで圧迫止血を行ってから内視鏡治療が行われます。
「下血(ゲケツ)」とは?
食道や胃、十二指腸からの出血のことです。上部消化管から出血すると、便が黒色となったり、多量の場合はコールタールのようなタール便がみられます。結腸や直腸などからの出血は鮮紅色であり、血便と呼ばれます。

食道アカラシア
食道アカラシアの主な症状
食道アカラシアは、噴門(フンモン)という食道と胃の継ぎ目が痙攣(ケイレン)によって開かなくなって、食べ物を食道から胃に送り込むことができなくなる病気です。食べたものが食道にたまり、食道はしだいに拡張していきます。
横になると、食道にたまった食べ物が口の中まで逆流してきます。ただ、食べ物自体の重みでゆっくりと胃に入っていくため、食事が胃に運べずに体重が減ってしまうのは全体のほぼ半数です。食道壁内の筋層が肥厚(ヒコウ)し、粘膜にも炎症が起こるため、そこから癌(ガン)が発生する頻度も高くなることが報告されています。
固形物は飲み込めるのに、水分が飲み込みにくくなるのが代表的な自覚症状ですが、逆流、胸やけ、胸痛を伴うことが多いため、胃・食道逆流症と間違って診断されることもあります。
はっきりとした原因はわかっていませんが、各種ウイルスや麻疹ウイルスとの関連性も指摘されています。
食道アカラシアの検査方法
胃・食道逆流症と間違えられやすいため、鑑別を行うために、胸部X線検査や心電図のほか、食道造影検査で食道の形態を、また内視鏡検査で食道の内腔を食道内圧検査で食道の動きを観察します。
「食道内圧検査」とは?
圧力計を備えたチューブ(マノメーター)を鼻または口から食道に挿入して食道内の圧力を測定する検査です。食道の収縮によって食べ物が正常に胃の中に送られているかどうかがわかります。
食道アカラシアの治療方法
噴門(フンモン)での通貨障害を改善させるため、専用のバルーンで噴門を拡張する治療が広く行われています。食道アカラシアに対するバルーン拡張術の有効性は32~98%と報告されています。また、1年後の有効率が75%との報告もあります。
しかしながら、若い人では、比較的効果が不十分な場合が多いため、腹腔鏡による食道切除術を行う場合もあります。
また、噴門の緊張を和らげるために薬物療法を行い、一時的に症状を改善させる場合があります。使用される薬剤はカルシウム拮抗薬や亜硝酸薬をはじめ、抗コリン薬、テオフィリン、モルヒネ、リドカインなどがあります。
ただし、薬物療法のみの治療では、効果が不十分なことが多いことから、拡張術を行うまでの補助療法や拡張術を行えない場合の治療法として考えられています。
食道アカラシアは、噴門(フンモン)という食道と胃の継ぎ目が痙攣(ケイレン)によって開かなくなって、食べ物を食道から胃に送り込むことができなくなる病気です。食べたものが食道にたまり、食道はしだいに拡張していきます。
横になると、食道にたまった食べ物が口の中まで逆流してきます。ただ、食べ物自体の重みでゆっくりと胃に入っていくため、食事が胃に運べずに体重が減ってしまうのは全体のほぼ半数です。食道壁内の筋層が肥厚(ヒコウ)し、粘膜にも炎症が起こるため、そこから癌(ガン)が発生する頻度も高くなることが報告されています。
固形物は飲み込めるのに、水分が飲み込みにくくなるのが代表的な自覚症状ですが、逆流、胸やけ、胸痛を伴うことが多いため、胃・食道逆流症と間違って診断されることもあります。
はっきりとした原因はわかっていませんが、各種ウイルスや麻疹ウイルスとの関連性も指摘されています。
食道アカラシアの検査方法
胃・食道逆流症と間違えられやすいため、鑑別を行うために、胸部X線検査や心電図のほか、食道造影検査で食道の形態を、また内視鏡検査で食道の内腔を食道内圧検査で食道の動きを観察します。
「食道内圧検査」とは?
圧力計を備えたチューブ(マノメーター)を鼻または口から食道に挿入して食道内の圧力を測定する検査です。食道の収縮によって食べ物が正常に胃の中に送られているかどうかがわかります。
食道アカラシアの治療方法
噴門(フンモン)での通貨障害を改善させるため、専用のバルーンで噴門を拡張する治療が広く行われています。食道アカラシアに対するバルーン拡張術の有効性は32~98%と報告されています。また、1年後の有効率が75%との報告もあります。
しかしながら、若い人では、比較的効果が不十分な場合が多いため、腹腔鏡による食道切除術を行う場合もあります。
また、噴門の緊張を和らげるために薬物療法を行い、一時的に症状を改善させる場合があります。使用される薬剤はカルシウム拮抗薬や亜硝酸薬をはじめ、抗コリン薬、テオフィリン、モルヒネ、リドカインなどがあります。
ただし、薬物療法のみの治療では、効果が不十分なことが多いことから、拡張術を行うまでの補助療法や拡張術を行えない場合の治療法として考えられています。

バレット食道
バレット食道の主な症状
バレット食道は、逆流性食道炎が慢性的に続いた結果、正常な食道の粘膜が円柱上皮(胃粘膜の上皮)に置き換わってしまった状態で、放置すると食道癌(ガン)に移行する可能性が高いため、最近注目を集めている病気です。疫学調査によれば、バレット食道は、高齢の男性に多く、とくに食道穿孔ヘルニアのある人に多く発生していることがわかっています。
バレット食道の検査方法
バレット食道自体に特有の自覚症状はとくにありませんが、逆流性食道炎や食道穿孔ヘルニアと合併している頻度が高いので、胸やけや呑酸(酸っぱいものが上がる)などの症状を訴える場合が多く見られます。こうした症状があった場合には、内視鏡検査を受けることが必要です。
バレット食道の治療方法バレット食道は、食道ガンの危険因子なので、定期的な内視鏡検査を欠かさずに受けて、癌を早期発見することが不可欠です。早期発見なら内視鏡で粘膜を切除すれば完治します。
バレット食道は、逆流性食道炎が慢性的に続いた結果、正常な食道の粘膜が円柱上皮(胃粘膜の上皮)に置き換わってしまった状態で、放置すると食道癌(ガン)に移行する可能性が高いため、最近注目を集めている病気です。疫学調査によれば、バレット食道は、高齢の男性に多く、とくに食道穿孔ヘルニアのある人に多く発生していることがわかっています。
バレット食道の検査方法
バレット食道自体に特有の自覚症状はとくにありませんが、逆流性食道炎や食道穿孔ヘルニアと合併している頻度が高いので、胸やけや呑酸(酸っぱいものが上がる)などの症状を訴える場合が多く見られます。こうした症状があった場合には、内視鏡検査を受けることが必要です。
バレット食道の治療方法バレット食道は、食道ガンの危険因子なので、定期的な内視鏡検査を欠かさずに受けて、癌を早期発見することが不可欠です。早期発見なら内視鏡で粘膜を切除すれば完治します。

食道狭窄(しょくどうきょうさく)
食道狭窄の主な症状
食道狭窄(ショクドウキョウサク)とは、食道ガンの手術後や放射線治療後、胃切除後の食道炎から潰瘍(カイヨウ)ができてしまった場合などに、治癒の過程でその部分だけが引きつれて食道の内腔が狭くなってしまった状態です。ただし、最近では潰瘍に対しPPI(プロトンポンプ阻害薬)を使うため、食道狭窄を起こすことはほとんどなくなっています。
食道静脈瘤(ショクドウジョウミャクリュウ)の治療で、硬化剤を入れた部分に瘢痕狭窄(ハンコンキョウサク)が起こる場合もあります。食道の通りが悪くなってしまうと、食物がつかえてしまい、時に痛みが起こる場合があります。
食道狭窄の検査方法
自覚症状として、食べ物が飲み込みにくくなる嚥下障害(エンゲショウガイ)があれば、バリウム検査、内視鏡検査、食道の外側の診断のためCT検査を行います。
食道狭窄の治療方法
専用のバルーン(風船)を使って、狭くなった部分を広げますが、場合によっては手術が必要になることもあります。なお、食道が狭くなっていても、腫瘍(シュヨウ)による狭窄(キョウサク)には、」このような治療は行いません。悪性化した組織は硬いので、バルーンを使っても広がらないからです。
ガンによる狭窄の場合は、手術で狭窄部を切除して胃とつなぎますが、胃と食道のつなぎ目の噴門(フンモン)がなくなってしまうので、逆流による誤嚥性肺炎(ゴエンセイハイエン)を起こしやすくなります。
合併症などがあり、手術ができない場合には、内視鏡を使って、狭くなっているところに網目状のステントを入れて、少しずつ広げていく治療を行います。効果は一時的ですが、食べ物や水分が通るようになるので、口から食べることができ、患者さんの生活の質が期待できます。

食道狭窄(ショクドウキョウサク)とは、食道ガンの手術後や放射線治療後、胃切除後の食道炎から潰瘍(カイヨウ)ができてしまった場合などに、治癒の過程でその部分だけが引きつれて食道の内腔が狭くなってしまった状態です。ただし、最近では潰瘍に対しPPI(プロトンポンプ阻害薬)を使うため、食道狭窄を起こすことはほとんどなくなっています。
食道静脈瘤(ショクドウジョウミャクリュウ)の治療で、硬化剤を入れた部分に瘢痕狭窄(ハンコンキョウサク)が起こる場合もあります。食道の通りが悪くなってしまうと、食物がつかえてしまい、時に痛みが起こる場合があります。
食道狭窄の検査方法
自覚症状として、食べ物が飲み込みにくくなる嚥下障害(エンゲショウガイ)があれば、バリウム検査、内視鏡検査、食道の外側の診断のためCT検査を行います。
食道狭窄の治療方法
専用のバルーン(風船)を使って、狭くなった部分を広げますが、場合によっては手術が必要になることもあります。なお、食道が狭くなっていても、腫瘍(シュヨウ)による狭窄(キョウサク)には、」このような治療は行いません。悪性化した組織は硬いので、バルーンを使っても広がらないからです。
ガンによる狭窄の場合は、手術で狭窄部を切除して胃とつなぎますが、胃と食道のつなぎ目の噴門(フンモン)がなくなってしまうので、逆流による誤嚥性肺炎(ゴエンセイハイエン)を起こしやすくなります。
合併症などがあり、手術ができない場合には、内視鏡を使って、狭くなっているところに網目状のステントを入れて、少しずつ広げていく治療を行います。効果は一時的ですが、食べ物や水分が通るようになるので、口から食べることができ、患者さんの生活の質が期待できます。

食道良性腫瘍
食道良性腫瘍の主な症状
食道にできる良性の腫瘍(シュヨウ)に、食道平滑筋腫(ショクドウヘイカツキンシュ)という病気があります。粘膜下腫瘍(ネンマクカシュヨウ)と言って、粘膜の下に、ちょうど絨毯(ジュウタン)の下に野球ボールが隠れたような状態で出てきます。ですから、腫瘍の表面は周囲と同じ外観です。食道の下部に発生することが多く、大きくなるとつかえの症状が出てきます。
食道良性腫瘍の検査方法 内視鏡検査を受けたときに、偶然発見されます。粘膜の下にできているので、ただ表面が盛り上がった状態しかわかりません。大きくなると悪性腫瘍との鑑別が不可欠なので、超音波内視鏡で粘膜の下をきちんと検査します。
食道良性腫瘍の治療方法
食道良性腫瘍のうち、小さなものは経過観察のみですが、大きなもので症状があったり、悪性との鑑別が難しい場合は、切除することがあります。

食道にできる良性の腫瘍(シュヨウ)に、食道平滑筋腫(ショクドウヘイカツキンシュ)という病気があります。粘膜下腫瘍(ネンマクカシュヨウ)と言って、粘膜の下に、ちょうど絨毯(ジュウタン)の下に野球ボールが隠れたような状態で出てきます。ですから、腫瘍の表面は周囲と同じ外観です。食道の下部に発生することが多く、大きくなるとつかえの症状が出てきます。
食道良性腫瘍の検査方法 内視鏡検査を受けたときに、偶然発見されます。粘膜の下にできているので、ただ表面が盛り上がった状態しかわかりません。大きくなると悪性腫瘍との鑑別が不可欠なので、超音波内視鏡で粘膜の下をきちんと検査します。
食道良性腫瘍の治療方法
食道良性腫瘍のうち、小さなものは経過観察のみですが、大きなもので症状があったり、悪性との鑑別が難しい場合は、切除することがあります。

食道神経症
食道神経症の主な症状
実際には、喉(ノド)に異物などはないにもかかわらず、喉や食道の上部に球状のかたまりが引っかかっているように感じる病気で、よく「のどに卵が詰まっている感じがする」などと表現されます。食道神経症も、神経症の一種で、別名、ヒステリー球、食道球(ショクドウキュウ)、咽喉頭違和感症(インコウトウイワカンショウ)などと呼ばれます。胃・食道逆流症(GERD)の症状のひとつとしてあらわれる場合もあります。
食道神経症の検査方法
他の病気を否定し、納得して治療を受けていただくための内視鏡検査を行います。
食道神経症の治療方法
自律神経のバランスの崩れから、食道の動きが悪くなっていることもあるため、食道の動きをよくする薬を使います。また、仮面うつ病の症状として出ている場合などには、抗うつ薬が効く場合もあります。
検査で異常がみつからないと、「気のせい」などと言われてしまうこともありますが、自覚症状が改善されないと本人は不安になり、ドクターショッピングを繰り返すきっかけになってしまいます。納得がいかない場合には、遠慮せずに消化器の専門医にかかりましょう。専門医は心の問題が身体の変調としてあらわれるケースを多く見ているため、かえって適切な治療ができる場合が多いのです。
実際には、喉(ノド)に異物などはないにもかかわらず、喉や食道の上部に球状のかたまりが引っかかっているように感じる病気で、よく「のどに卵が詰まっている感じがする」などと表現されます。食道神経症も、神経症の一種で、別名、ヒステリー球、食道球(ショクドウキュウ)、咽喉頭違和感症(インコウトウイワカンショウ)などと呼ばれます。胃・食道逆流症(GERD)の症状のひとつとしてあらわれる場合もあります。
食道神経症の検査方法
他の病気を否定し、納得して治療を受けていただくための内視鏡検査を行います。
食道神経症の治療方法
自律神経のバランスの崩れから、食道の動きが悪くなっていることもあるため、食道の動きをよくする薬を使います。また、仮面うつ病の症状として出ている場合などには、抗うつ薬が効く場合もあります。
検査で異常がみつからないと、「気のせい」などと言われてしまうこともありますが、自覚症状が改善されないと本人は不安になり、ドクターショッピングを繰り返すきっかけになってしまいます。納得がいかない場合には、遠慮せずに消化器の専門医にかかりましょう。専門医は心の問題が身体の変調としてあらわれるケースを多く見ているため、かえって適切な治療ができる場合が多いのです。

食道炎・食道潰瘍
食道炎・食道潰瘍の主な症状:胸やけ、つかえた感じ
食道(ショクドウ)の粘膜(ネンマク)に炎症が起こり、胸やけやしみる感じ、さらにはつかえた感じなどがあらわれる病気です。
炎症の原因はさまざまで、単純ヘルペスなどのウイルス感染、カンジダなどのカビ感染や、薬物、誤って漂白剤などの化学物質を飲み込んで起こる腐食、食道の悪性腫瘍の治療のために行った放射線照射などがあります。
大きめの内服液を水を使わずに飲んだり、薬剤が入っていたシートごと飲んでしまったりすると、食道にひっかかって炎症を起こします。
食道の粘膜にできた炎症がさらに深くなって潰瘍(カイヨウ)ができると、ひどい胸やけや、痛み、つかえた感じなどが起こります。出血すると吐血(トケツ)を起こしたり、食道に穴が開いて(穿孔)、食道の外側にまで炎症(縦隔炎)が及ぶ場合もあります。

食道(ショクドウ)の粘膜(ネンマク)に炎症が起こり、胸やけやしみる感じ、さらにはつかえた感じなどがあらわれる病気です。
炎症の原因はさまざまで、単純ヘルペスなどのウイルス感染、カンジダなどのカビ感染や、薬物、誤って漂白剤などの化学物質を飲み込んで起こる腐食、食道の悪性腫瘍の治療のために行った放射線照射などがあります。
大きめの内服液を水を使わずに飲んだり、薬剤が入っていたシートごと飲んでしまったりすると、食道にひっかかって炎症を起こします。
食道の粘膜にできた炎症がさらに深くなって潰瘍(カイヨウ)ができると、ひどい胸やけや、痛み、つかえた感じなどが起こります。出血すると吐血(トケツ)を起こしたり、食道に穴が開いて(穿孔)、食道の外側にまで炎症(縦隔炎)が及ぶ場合もあります。

再発は手術後2~3年以内に起こる
乳がんの局所再発や遠隔転移の多くは、手術後2~3年ほどで起こります。
乳がんは進行が遅いので、手術から5年、10年、まれに20年くらい後に現れる場合もあります。
最初に乳がんと診断された時点で、微細ながん細胞が、タンポポの種のように体内に散っている(微小転移)可能性があると考えられています。
芽が出て花が咲くまでは、そこにたんぽぽの種があることはわかりません。
加齢などにともなうホルモン環境の変化で、微細ながん細胞が芽を出して、画像検査などでわかる大
きさに成長したところで、再発や転移として発見されると考えられます。
手術後、何年たっても、再発や転移の危険性はゼロにはなりません。
日が経つごとにリスクは低くなるといえます。
ただ、何らかの症状で医療機関を受診する際は、たとえ10年以上経っていても、乳がんの治療を受けたことを伝えます。
乳がんは進行が遅いので、手術から5年、10年、まれに20年くらい後に現れる場合もあります。
最初に乳がんと診断された時点で、微細ながん細胞が、タンポポの種のように体内に散っている(微小転移)可能性があると考えられています。
芽が出て花が咲くまでは、そこにたんぽぽの種があることはわかりません。
加齢などにともなうホルモン環境の変化で、微細ながん細胞が芽を出して、画像検査などでわかる大
きさに成長したところで、再発や転移として発見されると考えられます。
手術後、何年たっても、再発や転移の危険性はゼロにはなりません。
日が経つごとにリスクは低くなるといえます。
ただ、何らかの症状で医療機関を受診する際は、たとえ10年以上経っていても、乳がんの治療を受けたことを伝えます。
乳がんの再発・転移
乳がんは治療後に再発することがあります。
再発部位によって局所再発と遠隔再発(転移)に分けられます。
手術後10年以内に、患者さん全体の30~40%に再発が見られます。
そのうちの30%程度が局所再発です。
乳房温存手術後の乳房や乳房切除術後の胸壁、乳房近くのリンパ節に起こるものです。
遠隔再発とは、治療後に骨や肺、肝臓、脳など乳房から離れた臓器に起こることです。
再発ではなく、乳がんと診断された時点ですでに遠隔臓器にがんが認められる場合もあります。
遠隔転移を伴う乳がんを転移性乳がんといいます。
遠隔臓器に転移したがんは、乳房のがん細胞が、血液やリンパ液に流れに乗ってほかの臓器に飛び火したものです。
性質は乳がんと同じです。
そのため、たとえば肺に転移した場合でも、肺がんではなく乳がんです。
再発部位によって局所再発と遠隔再発(転移)に分けられます。
手術後10年以内に、患者さん全体の30~40%に再発が見られます。
そのうちの30%程度が局所再発です。
乳房温存手術後の乳房や乳房切除術後の胸壁、乳房近くのリンパ節に起こるものです。
遠隔再発とは、治療後に骨や肺、肝臓、脳など乳房から離れた臓器に起こることです。
再発ではなく、乳がんと診断された時点ですでに遠隔臓器にがんが認められる場合もあります。
遠隔転移を伴う乳がんを転移性乳がんといいます。
遠隔臓器に転移したがんは、乳房のがん細胞が、血液やリンパ液に流れに乗ってほかの臓器に飛び火したものです。
性質は乳がんと同じです。
そのため、たとえば肺に転移した場合でも、肺がんではなく乳がんです。
ホルモン剤の副作用
ホルモン剤は抗がん剤に比べて副作用が少ない薬です。
しかし、顔のほてり、発汗などよく見られます。
そのほかにのぼせ、イライラ、肩こりなど、更年期障害に似た症状が現れます。
特に、若い人がLH-RHアゴニスト製剤を使用すると症状が強く出る傾向があります。
アロマターゼ阻害剤は、骨粗鬆症の治療薬を使うと骨折を予防することは、可能と考えられています。
また、抗エストロゲン剤は、子宮内膜が増殖するため、子宮体がんの可能性が高まることも指摘されています。
発症は多くありませんが、定期的な検診を受けることが大切です。
しかし、顔のほてり、発汗などよく見られます。
そのほかにのぼせ、イライラ、肩こりなど、更年期障害に似た症状が現れます。
特に、若い人がLH-RHアゴニスト製剤を使用すると症状が強く出る傾向があります。
アロマターゼ阻害剤は、骨粗鬆症の治療薬を使うと骨折を予防することは、可能と考えられています。
また、抗エストロゲン剤は、子宮内膜が増殖するため、子宮体がんの可能性が高まることも指摘されています。
発症は多くありませんが、定期的な検診を受けることが大切です。
主なホルモン剤と使用方法
抗エストロゲン剤とアロマターゼ阻害剤は錠剤です。
その多くは1日1錠の服用です。
ホルモン剤は長期間服用することになります。
もし飲み忘れても、翌日に2回分まとめて飲んだりしてはいけません。
LH-RHアゴニスト製剤は腹部に皮下注射します。
これは毎月1回、外来で注射を行います。
<主なホルモン剤>
LH-RHアゴニスト製剤・・・主な商品名は酢酸ゴセレリン(ゾラデックス)、酢酸リュープロレリン(リュープリン)です。
抗エストロゲン剤・・・主な商品名はクエン酸タモキシフェン(ノルバデックス)、クエン酸トレミフェン(フェアストン)です。
アロマターゼ阻害剤・・・主な商品名はエキセメスタン(アロマシン)、アナストロゾール(アリミデックス)です。
その多くは1日1錠の服用です。
ホルモン剤は長期間服用することになります。
もし飲み忘れても、翌日に2回分まとめて飲んだりしてはいけません。
LH-RHアゴニスト製剤は腹部に皮下注射します。
これは毎月1回、外来で注射を行います。
<主なホルモン剤>
LH-RHアゴニスト製剤・・・主な商品名は酢酸ゴセレリン(ゾラデックス)、酢酸リュープロレリン(リュープリン)です。
抗エストロゲン剤・・・主な商品名はクエン酸タモキシフェン(ノルバデックス)、クエン酸トレミフェン(フェアストン)です。
アロマターゼ阻害剤・・・主な商品名はエキセメスタン(アロマシン)、アナストロゾール(アリミデックス)です。
ホルモン療法とは
ホルモン療法とは、女性ホルモンの作用を妨げるホルモン剤を用いることで、がんの増殖を抑えようという治療法です。
乳がんのタイプは、女性ホルモンを取り込む鍵穴のような役目を持つ受容体の量を調べることでわかります。
具体的には病理検査でエストロゲン受容体やプロゲステロン受容体の量を調べます。
受容体が多い場合は、ホルモン感受性陽性と診断され、ホルモン療法の効果が期待できます。
逆にホルモン感受性陰性だった場合は、ホルモン療法は行いません。
現在使用されているホルモン剤にはLH-RHアゴニスト製剤、抗エストロゲン剤、アロマターゼ阻害剤の3種類があります。
閉経前と閉経後では、女性ホルモンの分泌に仕方が違うので、閉経状況によって薬を使い分けます。
乳がんのタイプは、女性ホルモンを取り込む鍵穴のような役目を持つ受容体の量を調べることでわかります。
具体的には病理検査でエストロゲン受容体やプロゲステロン受容体の量を調べます。
受容体が多い場合は、ホルモン感受性陽性と診断され、ホルモン療法の効果が期待できます。
逆にホルモン感受性陰性だった場合は、ホルモン療法は行いません。
現在使用されているホルモン剤にはLH-RHアゴニスト製剤、抗エストロゲン剤、アロマターゼ阻害剤の3種類があります。
閉経前と閉経後では、女性ホルモンの分泌に仕方が違うので、閉経状況によって薬を使い分けます。
抗がん剤の組合せと使用方法
抗がん剤と主な組み合わせと使用方法は次の通りです。
医療機関によって抗がん剤の組み合わせやサイクルは異なります。
1サイクル・・・1日目に抗がん剤を点滴して、その後3週目まで休養します。
リンパ節転移ありの場合・・・記号A(塩酸ドキソルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
さらに記号T(パクリタキセル・ドセタキセル水和物)を3週間4サイクル。
リンパ節転移なしの場合・・・記号A(塩酸ドキソルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
記号C(シクロホスファミド)と記号M(メトトレキサート)と記号F(フルオロウラシル)を4週間6サイクル。
記号E(塩酸エピルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
記号C(シクロホスファミド)と記号A(塩酸ドキソルビシン)と記号F(フルオロウラシル)を3週間6サイクル。
記号C(シクロホスファミド)と記号E(塩酸エピルビシン)と記号F(フルオロウラシル)を3週間6サイクル。
医療機関によって抗がん剤の組み合わせやサイクルは異なります。
1サイクル・・・1日目に抗がん剤を点滴して、その後3週目まで休養します。
リンパ節転移ありの場合・・・記号A(塩酸ドキソルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
さらに記号T(パクリタキセル・ドセタキセル水和物)を3週間4サイクル。
リンパ節転移なしの場合・・・記号A(塩酸ドキソルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
記号C(シクロホスファミド)と記号M(メトトレキサート)と記号F(フルオロウラシル)を4週間6サイクル。
記号E(塩酸エピルビシン)と記号C(シクロホスファミド)を3週間4サイクル。
記号C(シクロホスファミド)と記号A(塩酸ドキソルビシン)と記号F(フルオロウラシル)を3週間6サイクル。
記号C(シクロホスファミド)と記号E(塩酸エピルビシン)と記号F(フルオロウラシル)を3週間6サイクル。
主な抗がん剤と副作用
<主な抗がん剤と副作用>
記号A(塩酸ドキソルビシン)・・・主な商品名アドリアシンなどです。
副作用の吐き気、脱毛、白血球減少は特に注意が必要で、その他口内炎などの副作用があります。
記号C(シクロホスファミド)・・・主な商品名エンドキサンなどです。
副作用の脱毛、白血球減少は特に注意が必要で、吐き気にも注意し、その他卵巣機能障害などの副作用があります。
記号E(塩酸エピルビシン)・・・主な商品名ファルモルビシンなどです。
副作用の吐き気、脱毛、白血球減少は特に注意が必要で、その他口内炎などの副作用があります。
記号F(フルオロウラシル)・・・主な商品名5-FUなどです。
副作用の白血球減少に注意して、吐き気や脱毛は軽く、その他口内炎などの副作用があります。
記号M(メトトレキサート)・・・主な商品名メソトレキセートなどです。
副作用の白血球減少に注意して、吐き気や脱毛は軽く、その他口内炎などの副作用があります。
記号T(パクリタキセル・ドセタキセル水和物)・・・主な商品名タキソール・タキソテールなどです。
副作用の脱毛、白血球減少は特に注意が必要で、吐き気は軽く、その他手や足のしびれ、むくみなどの副作用があります。
記号A(塩酸ドキソルビシン)・・・主な商品名アドリアシンなどです。
副作用の吐き気、脱毛、白血球減少は特に注意が必要で、その他口内炎などの副作用があります。
記号C(シクロホスファミド)・・・主な商品名エンドキサンなどです。
副作用の脱毛、白血球減少は特に注意が必要で、吐き気にも注意し、その他卵巣機能障害などの副作用があります。
記号E(塩酸エピルビシン)・・・主な商品名ファルモルビシンなどです。
副作用の吐き気、脱毛、白血球減少は特に注意が必要で、その他口内炎などの副作用があります。
記号F(フルオロウラシル)・・・主な商品名5-FUなどです。
副作用の白血球減少に注意して、吐き気や脱毛は軽く、その他口内炎などの副作用があります。
記号M(メトトレキサート)・・・主な商品名メソトレキセートなどです。
副作用の白血球減少に注意して、吐き気や脱毛は軽く、その他口内炎などの副作用があります。
記号T(パクリタキセル・ドセタキセル水和物)・・・主な商品名タキソール・タキソテールなどです。
副作用の脱毛、白血球減少は特に注意が必要で、吐き気は軽く、その他手や足のしびれ、むくみなどの副作用があります。
化学療法とは
化学療法は、抗がん剤を使って、がん細胞を攻撃する治療です。
がん細胞の増殖を抑えて、死滅させることが期待できます。
その効果を得るには、ある一定以上の量の抗がん剤を使わなければなりません。
しかし、抗がん剤は正常な細胞にもダメージを与えるため、使用量が予定よりほんの少し多いだけでも、体に悪影響が出てきます。
量を減らし過ぎると、十分な治療効果が得られません。
化学療法を行う場合は、効果と副作用を検討しながら、慎重に抗がん剤を使っていきます。
いくつかの抗がん剤を組み合わせて使う多剤併用が基本です。
作用の異なる抗がん剤を組み合わせることによって、攻撃のバリエーションを増やし、治療効果が高くなるようにします。
また、多剤併用によって、特定の副作用が強く出ないようにすることもできます。
組み合わせは、病状などによって検討します。
抗がん剤の一部には内服薬もあります。
しかし、大半は点滴を使用します。
通常、3~4週間おきに外来で点滴を行います。
休薬をおくことで、正常な細胞をダメージから回復させます。
1回の点滴と休薬期間を合わせて1サイクルとし、4~6サイクル繰り返すのが一般的です。
治療期間は3~6ヵ月程度です。
がん細胞の増殖を抑えて、死滅させることが期待できます。
その効果を得るには、ある一定以上の量の抗がん剤を使わなければなりません。
しかし、抗がん剤は正常な細胞にもダメージを与えるため、使用量が予定よりほんの少し多いだけでも、体に悪影響が出てきます。
量を減らし過ぎると、十分な治療効果が得られません。
化学療法を行う場合は、効果と副作用を検討しながら、慎重に抗がん剤を使っていきます。
いくつかの抗がん剤を組み合わせて使う多剤併用が基本です。
作用の異なる抗がん剤を組み合わせることによって、攻撃のバリエーションを増やし、治療効果が高くなるようにします。
また、多剤併用によって、特定の副作用が強く出ないようにすることもできます。
組み合わせは、病状などによって検討します。
抗がん剤の一部には内服薬もあります。
しかし、大半は点滴を使用します。
通常、3~4週間おきに外来で点滴を行います。
休薬をおくことで、正常な細胞をダメージから回復させます。
1回の点滴と休薬期間を合わせて1サイクルとし、4~6サイクル繰り返すのが一般的です。
治療期間は3~6ヵ月程度です。
薬物療法の傾向
薬物療法には、術前化学療法と術後化学療法があります。
術前化学療法のメリットは、乳房内のがんを縮小して、切除範囲を小さくできることです。
そのため、乳房温存手術を行える例も多くなります。
まれに、抗がん剤だけでがんが完全になくなってしまうこともあります。
目に見えるがんを先に取ってその後に行う術後化学療法とは異なり、がんが縮小したかどうか確実にわかります。
目に見えない微小転移に対する抗がん剤の効果も予測できます。
さらに理論的には、早く薬物療法を始めることで、再発や転移を抑える効果も期待されています。
術前化学療法が行われるのは主に、進行したがんを手術可能な大きさにするためや、直径3cm以上のがんを縮小して乳房温存手術を可能にするためです。
ただし、術前化学療法に反応せず、がん大きくなる患者さんも、全体の3~5%程度います。
術前化学療法中は、定期的にがんの状態を調べて、手術のタイミングを逸しないことが大切です。
術前ホルモン療法や、手術行わずに薬物療法と放射線療法で治療するなど、薬物療法の新たな研究も行われています。
術前化学療法のメリットは、乳房内のがんを縮小して、切除範囲を小さくできることです。
そのため、乳房温存手術を行える例も多くなります。
まれに、抗がん剤だけでがんが完全になくなってしまうこともあります。
目に見えるがんを先に取ってその後に行う術後化学療法とは異なり、がんが縮小したかどうか確実にわかります。
目に見えない微小転移に対する抗がん剤の効果も予測できます。
さらに理論的には、早く薬物療法を始めることで、再発や転移を抑える効果も期待されています。
術前化学療法が行われるのは主に、進行したがんを手術可能な大きさにするためや、直径3cm以上のがんを縮小して乳房温存手術を可能にするためです。
ただし、術前化学療法に反応せず、がん大きくなる患者さんも、全体の3~5%程度います。
術前化学療法中は、定期的にがんの状態を調べて、手術のタイミングを逸しないことが大切です。
術前ホルモン療法や、手術行わずに薬物療法と放射線療法で治療するなど、薬物療法の新たな研究も行われています。
薬物療法とは
以前、乳がんの治療といえば、がんとともに乳房を乳房の下の筋肉を切除する手術が主流でした。
しかし、転移や再発は起こっていました。
乳房にがんが発見された段階で、すでに目に見えない小さながんが全身に広がっている微小転移があるのではというものです。
微小転移を根絶しなければ、目に見えるがんを取っただけでは転移や再発は抑えられないとの考えられるようになり、薬による全身治療があわせて行われるようになったのです。
乳がんの薬物療法には、抗がん剤による化学療法とホルモン剤によるホルモン療法があります。
また、分子標的治療薬も用いられます。
がんの性質や閉経状況、わきの下のリンパ節転移の有無などを考慮して、薬を効果的に使い分けます。
乳がん治療における薬物療法の重要性や複雑さが増えてきているので、がんの薬物療法を専門に行う腫瘍内科医の役割が注目されています。
しかし、転移や再発は起こっていました。
乳房にがんが発見された段階で、すでに目に見えない小さながんが全身に広がっている微小転移があるのではというものです。
微小転移を根絶しなければ、目に見えるがんを取っただけでは転移や再発は抑えられないとの考えられるようになり、薬による全身治療があわせて行われるようになったのです。
乳がんの薬物療法には、抗がん剤による化学療法とホルモン剤によるホルモン療法があります。
また、分子標的治療薬も用いられます。
がんの性質や閉経状況、わきの下のリンパ節転移の有無などを考慮して、薬を効果的に使い分けます。
乳がん治療における薬物療法の重要性や複雑さが増えてきているので、がんの薬物療法を専門に行う腫瘍内科医の役割が注目されています。
乳がん治療の費用
乳がん治療費例は次のとおりです。
<公的医療保険適用分>
手術療法(10日間入院)総額約65万円、うち自己負担分(3割負担)約20万円
放射線療法(25回)総額約30万円、うち自己負担分(3割負担)約9万円
化学療法・CMF(6ヵ月間)総額約10万円、うち自己負担分(3割負担)約3万円
化学療法・AC+T(6ヵ月間)総額約70万円、うち自己負担分(3割負担)約25万円
ホルモン療法・抗エストロゲン剤(5年間)総額約85万円、うち自己負担(3割負担)約26万円
LH-RHアゴニスト製剤(2年間)総額約135万円、うち自己負担(3割負担)約40万円
<公的医療保険適用外>
差額ベッド代・・・個室や少人数部屋などに入院したときにかかる費用です。
医療機関によって違いますが、1日1000円程度から、1万円以上のこともあります。
特殊な医療費・・・人工乳房による乳房再建術や高度先進医療など、公的医療保険が適用されない治療費です。
その他の雑費・・・医療機関への交通費、テレビのレンタル代、衣類代やクリーニング代などです。
<公的医療保険適用分>
手術療法(10日間入院)総額約65万円、うち自己負担分(3割負担)約20万円
放射線療法(25回)総額約30万円、うち自己負担分(3割負担)約9万円
化学療法・CMF(6ヵ月間)総額約10万円、うち自己負担分(3割負担)約3万円
化学療法・AC+T(6ヵ月間)総額約70万円、うち自己負担分(3割負担)約25万円
ホルモン療法・抗エストロゲン剤(5年間)総額約85万円、うち自己負担(3割負担)約26万円
LH-RHアゴニスト製剤(2年間)総額約135万円、うち自己負担(3割負担)約40万円
<公的医療保険適用外>
差額ベッド代・・・個室や少人数部屋などに入院したときにかかる費用です。
医療機関によって違いますが、1日1000円程度から、1万円以上のこともあります。
特殊な医療費・・・人工乳房による乳房再建術や高度先進医療など、公的医療保険が適用されない治療費です。
その他の雑費・・・医療機関への交通費、テレビのレンタル代、衣類代やクリーニング代などです。
乳がん治療の傾向
乳がんの手術は、乳房全体を切除する乳房切除術が主流でした。
しかし、現在は切除範囲をできるだけ小さくして乳房を残す乳房温存手術が標準になってきています。
乳がんに関する多くの臨床データの検討がなされ、乳がんで手術が可能な人の場合、乳房全体を切除しても、乳房を温存しても、生存率にほとんど差がないことが明らかになったためです。
精度の高い画像検査が普及したことや、外科医、病理医、腫瘍内科医、放射線科医などによるチーム医療の態勢が整ってきたことも理由の1つです。
以前は乳房切除術が主流で、可能な人だけが乳房温存手術を行うという考え方でしたが、現在は乳房温存手術が主流で、
できなければ乳房切除術を行うという考え方に変わってきています。
一般にがんの大きさが直径3cm以上ある場合や、乳房内にがんが大きく広がっている場合は、がんを含めて乳房全体を切除する乳房切除術の適応になります。
しかし近年では、手術前に抗がん剤を用いた化学療法を行うことで、がんを縮小させて、乳房温存手術を目指す治療法があります。
これを術前化学療法といいます。
乳房を切除した場合は、患者さんが希望すれば、乳房再建術という選択肢もあります。
しかし、現在は切除範囲をできるだけ小さくして乳房を残す乳房温存手術が標準になってきています。
乳がんに関する多くの臨床データの検討がなされ、乳がんで手術が可能な人の場合、乳房全体を切除しても、乳房を温存しても、生存率にほとんど差がないことが明らかになったためです。
精度の高い画像検査が普及したことや、外科医、病理医、腫瘍内科医、放射線科医などによるチーム医療の態勢が整ってきたことも理由の1つです。
以前は乳房切除術が主流で、可能な人だけが乳房温存手術を行うという考え方でしたが、現在は乳房温存手術が主流で、
できなければ乳房切除術を行うという考え方に変わってきています。
一般にがんの大きさが直径3cm以上ある場合や、乳房内にがんが大きく広がっている場合は、がんを含めて乳房全体を切除する乳房切除術の適応になります。
しかし近年では、手術前に抗がん剤を用いた化学療法を行うことで、がんを縮小させて、乳房温存手術を目指す治療法があります。
これを術前化学療法といいます。
乳房を切除した場合は、患者さんが希望すれば、乳房再建術という選択肢もあります。
乳がんの病期分類
乳がんの進行度と示す指標に病期分類があります。
これは、しこりの大きさ、リンパ節への転移、ほかの臓器への転移の3つの条件から、進行度を判断しているものです。
0期~Ⅳ期に分類されます。
病期分類は臨床データを読み解くときに必要となりますが、治療方針に直接結びつくものではありません。
手術の方法や、ホルモン療法か化学療法のどちらを行うかといったことを、病期分類で決めることはできません。
治療方針を決めるときは、がんの乳房内での広がりやがんの性質などが、重視されます。
<乳がん病期分類>
0期・・・非浸潤がん
Ⅰ期・・・リンパ節・他臓器への転移なしで、しこりの大きさが2cm以下。
Ⅱ期・・・他臓器への転移なく、しこりの大きさ2.1~5cm、しこりの大きさが2cm以下でもわきの下のリンパ節転移が疑われるもの。
Ⅲa期・・・他臓器への転移なく、しこりの大きさ5.1cm以上、しこりの大きさが5cm以下でもわきの下のリンパ節転移が強いと思われる。
Ⅲb期・・・しこりの大きさは関係なく、他臓器への転移もなく、しこりが胸壁固定か、皮膚に顔をだし、むくんだり、崩れたりしている
Ⅲc期・・・しこりの大きさは関係なく、他臓器への転移もなく、わきの下と胸骨そばのリンパ節、または同側鎖骨下、または同側鎖骨上のリンパ節転移
Ⅳ期・・・骨・肺・肝臓・脳などの臓器に転移している段階
これは、しこりの大きさ、リンパ節への転移、ほかの臓器への転移の3つの条件から、進行度を判断しているものです。
0期~Ⅳ期に分類されます。
病期分類は臨床データを読み解くときに必要となりますが、治療方針に直接結びつくものではありません。
手術の方法や、ホルモン療法か化学療法のどちらを行うかといったことを、病期分類で決めることはできません。
治療方針を決めるときは、がんの乳房内での広がりやがんの性質などが、重視されます。
<乳がん病期分類>
0期・・・非浸潤がん
Ⅰ期・・・リンパ節・他臓器への転移なしで、しこりの大きさが2cm以下。
Ⅱ期・・・他臓器への転移なく、しこりの大きさ2.1~5cm、しこりの大きさが2cm以下でもわきの下のリンパ節転移が疑われるもの。
Ⅲa期・・・他臓器への転移なく、しこりの大きさ5.1cm以上、しこりの大きさが5cm以下でもわきの下のリンパ節転移が強いと思われる。
Ⅲb期・・・しこりの大きさは関係なく、他臓器への転移もなく、しこりが胸壁固定か、皮膚に顔をだし、むくんだり、崩れたりしている
Ⅲc期・・・しこりの大きさは関係なく、他臓器への転移もなく、わきの下と胸骨そばのリンパ節、または同側鎖骨下、または同側鎖骨上のリンパ節転移
Ⅳ期・・・骨・肺・肝臓・脳などの臓器に転移している段階
乳がん検診の精度
乳がんの発見率を高めるために厚生労働省は乳がん検診にマンモグラフィを導入すると提言して自治体ではマンモグラフィの導入を進めています。
しかし、導入すればいいというわけではありません。
マンモグラフィの精度、マンモグラフィを行う放射線技師の技術が問題になります。
マンモグラフィは、放射線技師がきちんとした写真を撮ってはじめて、精度の高い乳がん検診となるのです。
また、マンモグラフィの写真の読み取りがきちんとできる医師(読影医)の技術や経験も必要となります。
医師や放射線技師は、講習会を終えて試験を受けます。
その結果でA~Dの4段階で評価され、認定証が交付されます。
認定された医師や放射線技師、検診施設はマンモグラフィ検診精度管理中央委員会のホームページで公表されています。
しかし、導入すればいいというわけではありません。
マンモグラフィの精度、マンモグラフィを行う放射線技師の技術が問題になります。
マンモグラフィは、放射線技師がきちんとした写真を撮ってはじめて、精度の高い乳がん検診となるのです。
また、マンモグラフィの写真の読み取りがきちんとできる医師(読影医)の技術や経験も必要となります。
医師や放射線技師は、講習会を終えて試験を受けます。
その結果でA~Dの4段階で評価され、認定証が交付されます。
認定された医師や放射線技師、検診施設はマンモグラフィ検診精度管理中央委員会のホームページで公表されています。
乳がんに似た症状・乳管内乳頭腫
乳管内にできる良性腫瘍を、乳管内乳頭腫といいます。
30歳代後半~50歳代の女性に多く発症します。
乳頭に近いところに比較的よくできます。
腫瘍から出血が起こって乳頭からの異常な分泌物という症状が多く見られます。
腫瘍が大きくなるとしこりとして外から触れてわかることもあります。
がん化することはありません。
乳頭腫のある乳管を切除する手術を行えば、症状はなくなります。
30歳代後半~50歳代の女性に多く発症します。
乳頭に近いところに比較的よくできます。
腫瘍から出血が起こって乳頭からの異常な分泌物という症状が多く見られます。
腫瘍が大きくなるとしこりとして外から触れてわかることもあります。
がん化することはありません。
乳頭腫のある乳管を切除する手術を行えば、症状はなくなります。
乳がんに似た症状・乳腺炎
乳腺炎は、細菌感染によって乳腺に炎症が起こる病気です。
授乳期に、赤ちゃんがうまく乳汁と吸えないと、乳管内に乳汁がたまって炎症を起こし、乳房の赤み、腫れ、痛みや高熱などが現れます。
治療には、抗菌薬が用いられます。
授乳期以外に、乳腺炎と同じような症状があらわれた場合には注意が必要です。
その場合は、特殊なタイプの乳がんで、非常に治りにくい炎症性乳がんの可能性があります。
また、慢性の乳腺炎の可能性もあります。
これは閉経期の女性に見られます。
いずれにしても細胞診などを行って、鑑別することが重要です。
授乳期に、赤ちゃんがうまく乳汁と吸えないと、乳管内に乳汁がたまって炎症を起こし、乳房の赤み、腫れ、痛みや高熱などが現れます。
治療には、抗菌薬が用いられます。
授乳期以外に、乳腺炎と同じような症状があらわれた場合には注意が必要です。
その場合は、特殊なタイプの乳がんで、非常に治りにくい炎症性乳がんの可能性があります。
また、慢性の乳腺炎の可能性もあります。
これは閉経期の女性に見られます。
いずれにしても細胞診などを行って、鑑別することが重要です。
乳がんに似た症状・葉状腫瘍
線維腺腫と非常によく似たしこりに葉状腫瘍があります。
乳管を支える間質の細胞が増えるために生じるもので、基本的には良性の腫瘍です。
しこりが小さいときは、画像検査や細胞診でも、線維腺腫と鑑別がつかないほどです。
しかし、葉状腫瘍に特徴的なのは、しこりが大きくなる点です。
メロンやスイカほどの大きさの巨大なしこりになることもあります。
葉状腫瘍と診断された場合は、しこりを摘出する手術が必要です。
ただ、摘出しても再発することもあります。
また、しこりが大きくなってくると、しこりの細胞が悪性化して肉腫になったり、転移することもあります。
そのため、摘出手術を行うタイミングが重要になります。
乳管を支える間質の細胞が増えるために生じるもので、基本的には良性の腫瘍です。
しこりが小さいときは、画像検査や細胞診でも、線維腺腫と鑑別がつかないほどです。
しかし、葉状腫瘍に特徴的なのは、しこりが大きくなる点です。
メロンやスイカほどの大きさの巨大なしこりになることもあります。
葉状腫瘍と診断された場合は、しこりを摘出する手術が必要です。
ただ、摘出しても再発することもあります。
また、しこりが大きくなってくると、しこりの細胞が悪性化して肉腫になったり、転移することもあります。
そのため、摘出手術を行うタイミングが重要になります。
乳がんに似た症状・線維腺腫
線維腺腫は、境界がはっきりしてクリクリとよく動くので、手に触れやすいしこりが乳房にできます。
20~30歳代の比較的若い女性に多く見られます。
原因はわかっていませんが、乳管の細胞と、乳管を支えている間質という組織の細胞が、それぞれ増殖してしこりがつくられます。
線維腺腫も良性腫瘍で、がん化することはありません。
しかし、画像検査や細胞診で、乳がんとの鑑別を行う必要があります。
しこりが大きくなってくる場合は、葉状腫瘍との鑑別も必要です。
線維腺腫だと確認できれば、とくに治療の必要はありません。
しこりの直径2~3cmを超えるときは、葉状腫瘍の可能性や美容的な面を考慮して、しこりの摘出手術を行うこともあります。
20~30歳代の比較的若い女性に多く見られます。
原因はわかっていませんが、乳管の細胞と、乳管を支えている間質という組織の細胞が、それぞれ増殖してしこりがつくられます。
線維腺腫も良性腫瘍で、がん化することはありません。
しかし、画像検査や細胞診で、乳がんとの鑑別を行う必要があります。
しこりが大きくなってくる場合は、葉状腫瘍との鑑別も必要です。
線維腺腫だと確認できれば、とくに治療の必要はありません。
しこりの直径2~3cmを超えるときは、葉状腫瘍の可能性や美容的な面を考慮して、しこりの摘出手術を行うこともあります。
乳がんに似た症状・乳腺症
乳がん以外の乳房の病気の中で最もよくみられるのは、乳腺症です。
厳密には乳腺症は病気ではありません。
検査で診断がきちんとつけば、一般的には治療の必要はありません。
女性の乳腺組織がその役割と発揮するのは、授乳期で、それ以降、乳腺組織はだんだんと退縮していきます。
授乳を経験していない20~30歳代や、閉経を迎える40~50歳代では、女性ホルモンのバランスが乱れるなどして、乳腺組織の細胞の一部に変化が生じることがあります。
これが乳腺症です。
乳腺組織の細胞が増殖した部分がしこりとして触れたり、痛みを引き起こしたりします。
また、しこりからの出血によって乳頭からの異常な分泌物が現れることもあります。
乳腺症によるしこりは、基本的にがん化することはありません。
ただし。乳がんとの鑑別が難しいので、定期的に乳がん検診を受けるとともに、自己検診を行って、
自分の乳房の状態をよく知っておくことが大切です。
乳房の状態を知っておくことで、乳腺症のしこりとは違うしこりができたときに気づきやすいので、乳がんの発見につながります。
厳密には乳腺症は病気ではありません。
検査で診断がきちんとつけば、一般的には治療の必要はありません。
女性の乳腺組織がその役割と発揮するのは、授乳期で、それ以降、乳腺組織はだんだんと退縮していきます。
授乳を経験していない20~30歳代や、閉経を迎える40~50歳代では、女性ホルモンのバランスが乱れるなどして、乳腺組織の細胞の一部に変化が生じることがあります。
これが乳腺症です。
乳腺組織の細胞が増殖した部分がしこりとして触れたり、痛みを引き起こしたりします。
また、しこりからの出血によって乳頭からの異常な分泌物が現れることもあります。
乳腺症によるしこりは、基本的にがん化することはありません。
ただし。乳がんとの鑑別が難しいので、定期的に乳がん検診を受けるとともに、自己検診を行って、
自分の乳房の状態をよく知っておくことが大切です。
乳房の状態を知っておくことで、乳腺症のしこりとは違うしこりができたときに気づきやすいので、乳がんの発見につながります。
炎症性乳がんとは
乳房の皮膚にうち真皮という層には、リンパ管が網の目のようにたくさん張り巡らされています。
このリンパ管の中にがん細胞が充満すると、リンパ液の流れが止まってしまいます。
その結果、乳房が全体的に赤く腫れ上がってきます。
これが炎症性乳がんです。
しこりを伴うこともあります。
乳がんの中ではまれですが、進行の早いタイプです。
炎症性乳がんは、乳房の皮膚のリンパ管網に、がん細胞がびっしりと入り込んでしまっているので、手術ですべてを取り除くことはできません。
抗がん剤を用いた化学療法が、治療の第一選択となります。
このリンパ管の中にがん細胞が充満すると、リンパ液の流れが止まってしまいます。
その結果、乳房が全体的に赤く腫れ上がってきます。
これが炎症性乳がんです。
しこりを伴うこともあります。
乳がんの中ではまれですが、進行の早いタイプです。
炎症性乳がんは、乳房の皮膚のリンパ管網に、がん細胞がびっしりと入り込んでしまっているので、手術ですべてを取り除くことはできません。
抗がん剤を用いた化学療法が、治療の第一選択となります。
乳がんの進行と症状2
がんが乳管を突き破り浸潤を起こすと、塊をつくり、ある程度進行すると、しこりとして外から触れられるようになります。
しこりの大きさや形、硬さはさまざまです。
がんの進み具合やできた場所、脂肪の厚さなどによって違います。
がんは塊をつくっていくときに、周囲の組織をどんどん引き込みながら、縮んで硬くなる性質を持っています。
そのため、皮膚や乳頭に近いところにがんがあると、しこりの成長に伴い、乳房の皮膚が引っ張られてくぼみになったり、乳頭の陥没が起こってきます。
頻度は多くありませんが、乳房に痛みを感じることもあります。
塊によって周りの組織が圧迫されたり、乳管が詰まったりして、痛みが起こってくると考えられます。
しかし、月経前でも乳房痛を感じることもあるので、痛みだけに敏感になる必要はありません。
さらに、乳管の外に広がった細胞が血管やリンパ管に入って、全身に転移を起こす可能性があります。
わきの下のリンパ節に転移を起こすと、しこりのある乳房側にわきの下のしこりがあらわれます。
しこりの大きさや形、硬さはさまざまです。
がんの進み具合やできた場所、脂肪の厚さなどによって違います。
がんは塊をつくっていくときに、周囲の組織をどんどん引き込みながら、縮んで硬くなる性質を持っています。
そのため、皮膚や乳頭に近いところにがんがあると、しこりの成長に伴い、乳房の皮膚が引っ張られてくぼみになったり、乳頭の陥没が起こってきます。
頻度は多くありませんが、乳房に痛みを感じることもあります。
塊によって周りの組織が圧迫されたり、乳管が詰まったりして、痛みが起こってくると考えられます。
しかし、月経前でも乳房痛を感じることもあるので、痛みだけに敏感になる必要はありません。
さらに、乳管の外に広がった細胞が血管やリンパ管に入って、全身に転移を起こす可能性があります。
わきの下のリンパ節に転移を起こすと、しこりのある乳房側にわきの下のしこりがあらわれます。
乳がんの進行と症状1
乳がんの進行には、乳管の中を伝わって広がる乳管内進展と、乳管の壁を破って乳管の外へ広がる浸潤の2つのタイプがあります。
乳管内進展のみのがんは、非浸潤がん、一部でも浸潤があれば浸潤がんとなります。
がんの進行にともなって現れる症状は、このタイプによって違います。
乳管内進展の場合、がんが成長して現れる症状は、乳頭からの異常な分泌物です。
増殖したがん細胞からの出血によるもので、色は赤や茶、黒に変色していることもあり、また黄色で透明な液体のこともあります。
乳がんは通常、片側の乳房の1つの乳管に発生するため、片側の乳頭のいつも同じ孔から異常な分泌物が出るときは要注意です。
また、乳管内でがん細胞が増えてくると、乳腺組織が腫れて、なんとなくしこりが区別できるようになります。
さらに、乳頭のただれが見られることもあります。
これは、乳管内に広がったがん細胞が乳頭まで達したために起こる湿疹のような症状です。
軟膏などを塗っても治りません。
乳頭のただれは、パジェット病という特殊な乳がんの症状としても現れます。
パジェット病・・・乳頭近くの乳管内に発生して、乳頭に向かって進行する特殊な乳がんです。
症状として、乳頭のただれ、乳頭が赤くなどです。
乳管内進展のみのがんは、非浸潤がん、一部でも浸潤があれば浸潤がんとなります。
がんの進行にともなって現れる症状は、このタイプによって違います。
乳管内進展の場合、がんが成長して現れる症状は、乳頭からの異常な分泌物です。
増殖したがん細胞からの出血によるもので、色は赤や茶、黒に変色していることもあり、また黄色で透明な液体のこともあります。
乳がんは通常、片側の乳房の1つの乳管に発生するため、片側の乳頭のいつも同じ孔から異常な分泌物が出るときは要注意です。
また、乳管内でがん細胞が増えてくると、乳腺組織が腫れて、なんとなくしこりが区別できるようになります。
さらに、乳頭のただれが見られることもあります。
これは、乳管内に広がったがん細胞が乳頭まで達したために起こる湿疹のような症状です。
軟膏などを塗っても治りません。
乳頭のただれは、パジェット病という特殊な乳がんの症状としても現れます。
パジェット病・・・乳頭近くの乳管内に発生して、乳頭に向かって進行する特殊な乳がんです。
症状として、乳頭のただれ、乳頭が赤くなどです。
乳がんの初期症状
乳がんの初期症状は、乳房のしこりと思っている人もいますが、そうではありません。
乳がんは、乳管や小葉の中にとどまっている状態(非浸潤がん)と乳管と小葉の外にも広がっている状態(浸潤がん)に分類されます。
非浸潤がんは、がん細胞が血管やリンパ管に入ることはないので、転移を起こさない早期がんといえます。
非浸潤がんでも浸潤がんでも、ある程度進行すると、乳房のしこりとして外から触れることができます。
これを、触知乳がんといいます。
しかし、乳がんの進行は非常にゆっくりなので、しこりとして認識できるまでに成長したときには、がんの発生から何年も経過しているのです。
乳がんは、初期の段階では、無症状といえます。
触れてもわからないがん(非触知乳がん)を発見するにはマンモグラフィや超音波検査などの画像検査が不可欠です。
乳がんは、乳管や小葉の中にとどまっている状態(非浸潤がん)と乳管と小葉の外にも広がっている状態(浸潤がん)に分類されます。
非浸潤がんは、がん細胞が血管やリンパ管に入ることはないので、転移を起こさない早期がんといえます。
非浸潤がんでも浸潤がんでも、ある程度進行すると、乳房のしこりとして外から触れることができます。
これを、触知乳がんといいます。
しかし、乳がんの進行は非常にゆっくりなので、しこりとして認識できるまでに成長したときには、がんの発生から何年も経過しているのです。
乳がんは、初期の段階では、無症状といえます。
触れてもわからないがん(非触知乳がん)を発見するにはマンモグラフィや超音波検査などの画像検査が不可欠です。
末期肝臓がんの症状
末期肝臓病の症状は大きく5つに分けられます。
1. 黄疸
黄疸の指標となるのはビリルビン値があります。ビリルビンは肝臓から腸へ排泄さ れる胆汁の色素のことで、肝臓が働かなくなると胆汁は腸へ排泄できなくなるため血 液中に入っていき、皮膚や目が黄色くなったり痒みが出る原因となります。
2. 腹水
肝臓が悪くなって硬くなると、血液が肝臓の中を通りにくくなり、肝臓の近くにあ る細い血管を通って心臓に戻ろうとします。しかし、肝臓に直接入る血管に無理がか かり、そこから血液中の水分やアルブミンなどの成分が血管の外に滲み出してきます。 その量が増えるとお腹に水が貯まり、お腹も大きく張ってきます。また血液中のアル ブミンが減少します。
3.食道静脈瘤
食道の細い血管を通って心臓に血が帰ろうとするために無理がかかり、細い血管が 風船のように―部ふくれるため、破けやすい状態になります。これが破けると大出血 して命を落とすこともあります。静脈瘤は食道の他に胃にもできることがあります。 直腸にできると、いわゆる痔となります。
4. 肝性脳症
腸で作られたアンモニアという有害な物質は、本来肝臓で分解され無害となります が、肝臓が分解する力がないために、肝臓を通らないルートの血管を通って脳へいっ てしまいます。それで頭がもうろうとしたり、訳が分からないことを口走ったり、意 識を失ったりということが起こります。
5. 出血傾向
肝臓は血の成分の―つである血を止める役割をする物質を作ったり、また、血を止 める働きを助けたりしています。肝臓が働かなくなると血を止めるための物質が少な くなってしまいます。そこで、血が止まりにくくなったり、血が出やすくなります。 少しぶつけただけでも青あざができたり、鼻血が出やすくなり、―度血が出ると止ま りにくくなったりします。また、肝臓を通過出来ない血液が肝臓のそばにある脾臓に 流れ込むため、脾臓が大きくなり、血液成分を壊すという本来の脾臓の働きが亢進す (脾機能亢進症)し、出血傾向の原因となります。
1. 黄疸
黄疸の指標となるのはビリルビン値があります。ビリルビンは肝臓から腸へ排泄さ れる胆汁の色素のことで、肝臓が働かなくなると胆汁は腸へ排泄できなくなるため血 液中に入っていき、皮膚や目が黄色くなったり痒みが出る原因となります。
2. 腹水
肝臓が悪くなって硬くなると、血液が肝臓の中を通りにくくなり、肝臓の近くにあ る細い血管を通って心臓に戻ろうとします。しかし、肝臓に直接入る血管に無理がか かり、そこから血液中の水分やアルブミンなどの成分が血管の外に滲み出してきます。 その量が増えるとお腹に水が貯まり、お腹も大きく張ってきます。また血液中のアル ブミンが減少します。
3.食道静脈瘤
食道の細い血管を通って心臓に血が帰ろうとするために無理がかかり、細い血管が 風船のように―部ふくれるため、破けやすい状態になります。これが破けると大出血 して命を落とすこともあります。静脈瘤は食道の他に胃にもできることがあります。 直腸にできると、いわゆる痔となります。
4. 肝性脳症
腸で作られたアンモニアという有害な物質は、本来肝臓で分解され無害となります が、肝臓が分解する力がないために、肝臓を通らないルートの血管を通って脳へいっ てしまいます。それで頭がもうろうとしたり、訳が分からないことを口走ったり、意 識を失ったりということが起こります。
5. 出血傾向
肝臓は血の成分の―つである血を止める役割をする物質を作ったり、また、血を止 める働きを助けたりしています。肝臓が働かなくなると血を止めるための物質が少な くなってしまいます。そこで、血が止まりにくくなったり、血が出やすくなります。 少しぶつけただけでも青あざができたり、鼻血が出やすくなり、―度血が出ると止ま りにくくなったりします。また、肝臓を通過出来ない血液が肝臓のそばにある脾臓に 流れ込むため、脾臓が大きくなり、血液成分を壊すという本来の脾臓の働きが亢進す (脾機能亢進症)し、出血傾向の原因となります。
肝移植にかかる費用
現在、生体肝移植にかかる費用はレシピエントが約1,000~1,500万円前後、ドナーの費用は約200~250万円程度です。レシピエントは手術日から退院日までの費用、ドナーは手術前の検査から手術後退院するまでの費用に関して、病気によって保険が利くものと利かないものがあります。
【保険が利く病気は】
・先天性胆道閉鎖症
・進行性肝内胆汁うっ滞症
・アラジール症候
・パッドキァリー症候群
・先天性代謝性肝疾患
・肝硬変(15歳以下の患者のみ)
・劇症肝炎(15歳以下の患者のみ)
・肝細胞癌(ミラノクライテリア;3cm3個以内もしくは5cm単発で遠隔転移がない)
となっています。
残念ながら上記以外の病気の患者さんは、全て自費となります。肝移植の費用は全て治療費であるため、患者さんが助からなかった場合でも支払っていただかなくてはなりません。
肝移植の費用は病気によっても違ってきますが、個人によってもかかる費用が異なります。これは手術時間・ICUでの治療や期間・退院までの期間など、患者さんによって個人差が出てくるからです。
したがって、移植前においてはどの程度費用がかかるかは、おおよそのことしかわかりません。手術後の経過によっては2000万円以上かかることもあり得ます。医療費の支払いに関して、原則は月末締めの翌月10日請求で一括払いとなっております。支払い方法、その他保険取扱い等に関しましては、医事課担当者並びにソーシャルワーカーによる説明があります。
全てのレシピエントもドナーも一旦退院すれば、退院後の医療費は保険が利くようになります。レシピエントは免疫抑制剤を飲み続けなければならず、それらの費用も移植後かかりますが、退院後は高額医療の申請が行えます。
移植が成立した際のドナーの費用は、本来レシピエントに請求されますが、退院後、外来での医療費はドナー本人の保険を使用するため、ドナーの方に請求されることとなります。
ドナーの検査を行ってドナ―にならなかった人についても、その方の保険で医療費が請求されます。そのような場合は誰が医療費の支払いをするかについては、移植前に家族内で十分話し合っておいて下さい。
【保険が利く病気は】
・先天性胆道閉鎖症
・進行性肝内胆汁うっ滞症
・アラジール症候
・パッドキァリー症候群
・先天性代謝性肝疾患
・肝硬変(15歳以下の患者のみ)
・劇症肝炎(15歳以下の患者のみ)
・肝細胞癌(ミラノクライテリア;3cm3個以内もしくは5cm単発で遠隔転移がない)
となっています。
残念ながら上記以外の病気の患者さんは、全て自費となります。肝移植の費用は全て治療費であるため、患者さんが助からなかった場合でも支払っていただかなくてはなりません。
肝移植の費用は病気によっても違ってきますが、個人によってもかかる費用が異なります。これは手術時間・ICUでの治療や期間・退院までの期間など、患者さんによって個人差が出てくるからです。
したがって、移植前においてはどの程度費用がかかるかは、おおよそのことしかわかりません。手術後の経過によっては2000万円以上かかることもあり得ます。医療費の支払いに関して、原則は月末締めの翌月10日請求で一括払いとなっております。支払い方法、その他保険取扱い等に関しましては、医事課担当者並びにソーシャルワーカーによる説明があります。
全てのレシピエントもドナーも一旦退院すれば、退院後の医療費は保険が利くようになります。レシピエントは免疫抑制剤を飲み続けなければならず、それらの費用も移植後かかりますが、退院後は高額医療の申請が行えます。
移植が成立した際のドナーの費用は、本来レシピエントに請求されますが、退院後、外来での医療費はドナー本人の保険を使用するため、ドナーの方に請求されることとなります。
ドナーの検査を行ってドナ―にならなかった人についても、その方の保険で医療費が請求されます。そのような場合は誰が医療費の支払いをするかについては、移植前に家族内で十分話し合っておいて下さい。
肝移植直後
患者さんは手術後ICUに移っていただきます。状態が落ちつけば、御家族に限って面会することができます。手術直後の患者さんの体は人工呼吸器や点滴、ドレーンと呼ばれる管など多くのチューブ類につながれています。人工呼吸器は普通3日間位ではずされます(状態によって変わります)。
その他のチューブ類も状態が安定し必要なくなれば抜去されます。また、超音波検査が毎日行われ、肝生検という肝臓の組織を―部取り出して顕微鏡で調べる検査も頻回に行われるでしょう。
ICU では医師や看護婦等のスタッフが24時間体制でケアーを行います。手術後早い時期は患者さんの状態が不安定なため、採血や検査が毎日のように行われることになります。ICUのスタッフからその都度説明されるでしょう。
患者さんの手術後の回復状態は、移植前の全身状態によって大きく違ってきます。肝移植を受けられた患者さんが全て同じような経過をたどるわけではありません。移植手術が終わったからといって、すぐに元気は取り戻せないでしょう。
状態が安定し体が回復するまでの期間は、手術前の状態によって差があります。よってICUで過こす期間も人によってまちまちで、1週間以内に病棟に移れる人もいれば、それ以上かかる人もいます。
ICU にいる間は状態が落ちつかず、様々な問題が出てくることも予想されます。例えば、血管や胆管をつなげたところが狭くなったり、詰まったりすることがあります。肝臓を切った部分からの出血も起こることがあります。
また、細菌やウイルス、真菌(カビ)による感染症にかかり、症状が重くなり、命に関わる可能性もあります。拒絶反応が起こることもあるでしょう。
もちろん患者さんによっては重大な問題が起きずに回復される方もいます。移植手術後は、状態が安定するまでジェットコースターのように変化が大きく、移植後1~3ヶ月位までは大変な時期といえます。
患者さんにとっても家族にとっても、ICUで過ごしている期間は大きなストレスになると考えられます。私達はそのストレスが少しでも解消されるよう、あなた方の助けとなるよう援肋します。
もし分からないことがあれば何でも質問して下さい。ICUのスタッフ、医師、コーディネーターはいつでも相談にのります。
その他のチューブ類も状態が安定し必要なくなれば抜去されます。また、超音波検査が毎日行われ、肝生検という肝臓の組織を―部取り出して顕微鏡で調べる検査も頻回に行われるでしょう。
ICU では医師や看護婦等のスタッフが24時間体制でケアーを行います。手術後早い時期は患者さんの状態が不安定なため、採血や検査が毎日のように行われることになります。ICUのスタッフからその都度説明されるでしょう。
患者さんの手術後の回復状態は、移植前の全身状態によって大きく違ってきます。肝移植を受けられた患者さんが全て同じような経過をたどるわけではありません。移植手術が終わったからといって、すぐに元気は取り戻せないでしょう。
状態が安定し体が回復するまでの期間は、手術前の状態によって差があります。よってICUで過こす期間も人によってまちまちで、1週間以内に病棟に移れる人もいれば、それ以上かかる人もいます。
ICU にいる間は状態が落ちつかず、様々な問題が出てくることも予想されます。例えば、血管や胆管をつなげたところが狭くなったり、詰まったりすることがあります。肝臓を切った部分からの出血も起こることがあります。
また、細菌やウイルス、真菌(カビ)による感染症にかかり、症状が重くなり、命に関わる可能性もあります。拒絶反応が起こることもあるでしょう。
もちろん患者さんによっては重大な問題が起きずに回復される方もいます。移植手術後は、状態が安定するまでジェットコースターのように変化が大きく、移植後1~3ヶ月位までは大変な時期といえます。
患者さんにとっても家族にとっても、ICUで過ごしている期間は大きなストレスになると考えられます。私達はそのストレスが少しでも解消されるよう、あなた方の助けとなるよう援肋します。
もし分からないことがあれば何でも質問して下さい。ICUのスタッフ、医師、コーディネーターはいつでも相談にのります。
肝移植の手術
肝移植の手術は全身麻酔下で行われ、手術時間は10~16時間またそれ以上かかることもあります。手術室に入ってから、手術が行われる前に麻酔の準備などで1~2時間を要すため、実際に手術室に入ってから手術が終わり手術室を出るまでの時間は12~18時間ぐらいかかり、状況によってはそれ以上の時間を要する場合もあるでしょう。
肝移植の手術としては、肝臓につながっている4本の主要な管をつなぎ合わせることが主となります。肝静脈、門脈、肝動脈とつないだ後、胆管をつなぎます。
肝移植を受ける時の患者さんは、肝臓を通らずに心臓へ戻る細い血管が多くあるために、とても出血しやすく、手術中かなりの出血が子想されます。そのため、多量の輸血が必要となります。
生体肝移植のドナーの手術は、移植する部分の肝臓を切除し、血管と胆管を切り離します。残った肝臓がちゃんと働くよう慎重におこなっていきます。
肝臓をどの程度取るかは、前もってCTの画像写真で予測できますが、手術中に実際に肝臓を見てから最終的に判断します。
ドナーの手術は6~7時間程度ですが、麻酔にかかる時間と麻酔から覚める時間を合わせるともう少しかかるでしょう。またレシピエントの手術の進み貝合で肝臓を取るタイミングを少し遅らせることもあり、そうなると手術時間も長くなります。
手術中の輸血は手術前にドナー本人から採取した血液を用いる、自己血輸血という方法をとります。しかし出血量や状態によって、自己血による輸血量が足りない場合は―般の輸血を行うことがあります。また、場合によっては自己血を採取する時間がなく、行えないこともあります。
手術を終えた患者さんはICU(集中治療室)へと移されます。ドナーの方は一般病棟に移されます。
肝移植の手術としては、肝臓につながっている4本の主要な管をつなぎ合わせることが主となります。肝静脈、門脈、肝動脈とつないだ後、胆管をつなぎます。
肝移植を受ける時の患者さんは、肝臓を通らずに心臓へ戻る細い血管が多くあるために、とても出血しやすく、手術中かなりの出血が子想されます。そのため、多量の輸血が必要となります。
生体肝移植のドナーの手術は、移植する部分の肝臓を切除し、血管と胆管を切り離します。残った肝臓がちゃんと働くよう慎重におこなっていきます。
肝臓をどの程度取るかは、前もってCTの画像写真で予測できますが、手術中に実際に肝臓を見てから最終的に判断します。
ドナーの手術は6~7時間程度ですが、麻酔にかかる時間と麻酔から覚める時間を合わせるともう少しかかるでしょう。またレシピエントの手術の進み貝合で肝臓を取るタイミングを少し遅らせることもあり、そうなると手術時間も長くなります。
手術中の輸血は手術前にドナー本人から採取した血液を用いる、自己血輸血という方法をとります。しかし出血量や状態によって、自己血による輸血量が足りない場合は―般の輸血を行うことがあります。また、場合によっては自己血を採取する時間がなく、行えないこともあります。
手術を終えた患者さんはICU(集中治療室)へと移されます。ドナーの方は一般病棟に移されます。
生体肝移植のドナーの条件
1.成人であること(原則として20歳以上65歳末満)。
2.原則として患者さんと血縁(3親等内)、または夫婦であること。
3.血液型が一致、もしくは適合していることが望ましいが、不適合でも行う
4.肝臓のサイズが合っていること。
5.自分の意思で肝臓を提供したいと思っていること。
6.心身共に健康であること。
7.感染症や悪性腫瘍などに最近かかったことがないこと。
生体肝移植でドナーになるということは簡単に決められることではありません。肝臓を提供して患者さんの命を助けたいという強い意思はもちろん大切ですが、明らかにドナーが危険にさらされるような手術は出来ません。
どんな手術も100%安全だという保証はありませんが、出来る限りドナーにとって危険が及ばないよう、ドナーの健康状態を十分に検査させていただき慎重に検討していきます。
ドナーの方にも手術前から禁酒・禁煙していただきます。もちろん手術後も約3ケ月間、医師の指示が出るまでは禁酒を続けなければなりません。手術後ドナーが健康な体になるまでは、ドナー自身にも責任を持って生活するよう心がけてもらう必要があります。
生体肝移植で大切なことは、ドナーの家族(親子・兄弟・姉妹間での移植ならドナーの家族、夫婦間での移植ならドナーの肉親)もドナーとなることに同意しているということです。時には反対されることもあるでしょう。反対を押し切ってドナーになることで、移植後、家族の間でしこりが残る場合があるかもしれません。
実際、家族の中から2人同時に手術を受けるということはとても大変なことで、周囲の協力がとても重要となります。そこで、ご家族の皆様にこのパンフレットをお読みいただき、肝移植を正しく御理解していただいた上で肝移植について御検討いただければと思います。
2.原則として患者さんと血縁(3親等内)、または夫婦であること。
3.血液型が一致、もしくは適合していることが望ましいが、不適合でも行う
4.肝臓のサイズが合っていること。
5.自分の意思で肝臓を提供したいと思っていること。
6.心身共に健康であること。
7.感染症や悪性腫瘍などに最近かかったことがないこと。
生体肝移植でドナーになるということは簡単に決められることではありません。肝臓を提供して患者さんの命を助けたいという強い意思はもちろん大切ですが、明らかにドナーが危険にさらされるような手術は出来ません。
どんな手術も100%安全だという保証はありませんが、出来る限りドナーにとって危険が及ばないよう、ドナーの健康状態を十分に検査させていただき慎重に検討していきます。
ドナーの方にも手術前から禁酒・禁煙していただきます。もちろん手術後も約3ケ月間、医師の指示が出るまでは禁酒を続けなければなりません。手術後ドナーが健康な体になるまでは、ドナー自身にも責任を持って生活するよう心がけてもらう必要があります。
生体肝移植で大切なことは、ドナーの家族(親子・兄弟・姉妹間での移植ならドナーの家族、夫婦間での移植ならドナーの肉親)もドナーとなることに同意しているということです。時には反対されることもあるでしょう。反対を押し切ってドナーになることで、移植後、家族の間でしこりが残る場合があるかもしれません。
実際、家族の中から2人同時に手術を受けるということはとても大変なことで、周囲の協力がとても重要となります。そこで、ご家族の皆様にこのパンフレットをお読みいただき、肝移植を正しく御理解していただいた上で肝移植について御検討いただければと思います。
生体肝移植のドナーの条件
1.成人であること(原則として20歳以上65歳末満)。
2.原則として患者さんと血縁(3親等内)、または夫婦であること。
3.血液型が一致、もしくは適合していることが望ましいが、不適合でも行う
4.肝臓のサイズが合っていること。
5.自分の意思で肝臓を提供したいと思っていること。
6.心身共に健康であること。
7.感染症や悪性腫瘍などに最近かかったことがないこと。
生体肝移植でドナーになるということは簡単に決められることではありません。肝臓を提供して患者さんの命を助けたいという強い意思はもちろん大切ですが、明らかにドナーが危険にさらされるような手術は出来ません。
どんな手術も100%安全だという保証はありませんが、出来る限りドナーにとって危険が及ばないよう、ドナーの健康状態を十分に検査させていただき慎重に検討していきます。
ドナーの方にも手術前から禁酒・禁煙していただきます。もちろん手術後も約3ケ月間、医師の指示が出るまでは禁酒を続けなければなりません。手術後ドナーが健康な体になるまでは、ドナー自身にも責任を持って生活するよう心がけてもらう必要があります。
生体肝移植で大切なことは、ドナーの家族(親子・兄弟・姉妹間での移植ならドナーの家族、夫婦間での移植ならドナーの肉親)もドナーとなることに同意しているということです。時には反対されることもあるでしょう。反対を押し切ってドナーになることで、移植後、家族の間でしこりが残る場合があるかもしれません。
実際、家族の中から2人同時に手術を受けるということはとても大変なことで、周囲の協力がとても重要となります。そこで、ご家族の皆様にこのパンフレットをお読みいただき、肝移植を正しく御理解していただいた上で肝移植について御検討いただければと思います。
2.原則として患者さんと血縁(3親等内)、または夫婦であること。
3.血液型が一致、もしくは適合していることが望ましいが、不適合でも行う
4.肝臓のサイズが合っていること。
5.自分の意思で肝臓を提供したいと思っていること。
6.心身共に健康であること。
7.感染症や悪性腫瘍などに最近かかったことがないこと。
生体肝移植でドナーになるということは簡単に決められることではありません。肝臓を提供して患者さんの命を助けたいという強い意思はもちろん大切ですが、明らかにドナーが危険にさらされるような手術は出来ません。
どんな手術も100%安全だという保証はありませんが、出来る限りドナーにとって危険が及ばないよう、ドナーの健康状態を十分に検査させていただき慎重に検討していきます。
ドナーの方にも手術前から禁酒・禁煙していただきます。もちろん手術後も約3ケ月間、医師の指示が出るまでは禁酒を続けなければなりません。手術後ドナーが健康な体になるまでは、ドナー自身にも責任を持って生活するよう心がけてもらう必要があります。
生体肝移植で大切なことは、ドナーの家族(親子・兄弟・姉妹間での移植ならドナーの家族、夫婦間での移植ならドナーの肉親)もドナーとなることに同意しているということです。時には反対されることもあるでしょう。反対を押し切ってドナーになることで、移植後、家族の間でしこりが残る場合があるかもしれません。
実際、家族の中から2人同時に手術を受けるということはとても大変なことで、周囲の協力がとても重要となります。そこで、ご家族の皆様にこのパンフレットをお読みいただき、肝移植を正しく御理解していただいた上で肝移植について御検討いただければと思います。
生体肝移植のドナーについて
生体肝移植のドナーは元来健康な人であるため、健康な人に手術をするということが問題となります。世界中で約3,000例以上の生体肝移植が行われています。そのうち5例の方が手術後の合併症で亡くなられていますが、国内で行われた約2000例においてはドナーが亡くなられた報告は1例です。ただしこの原因は明らかになっております。ドナーに対する手術においても私達は最善を尽くします。しかし、手術後の合併症が絶対に起こらないとは言えません。
ドナーの手術後の合併症で致命的となりうるものとして肺塞栓症があります。肺塞栓症とは、手術後長時間歩かず寝ていることで足の静脈血管の中によどみができ、その部分の血が固まって栓(血栓)を作り、それがはがれ血管を通って肺へ行き、肺の血管をつまらせ、その結果呼吸ができなくなることを言います。前述した2例はこれが原因で亡くなっています。
肺塞栓症は欧米人に多く起こります。肝臓を切った部分からの出血や胆汁の管からの漏れなどが考えられ、もう一度手術が必要になることがあります。創もレシピエントとほとんど同じでかなり大きくなります。また、ドナーは特に問題がなければ手術後約2週間位で退院可能となりますが、レシピエントに提供する肝臓の大きさによってはもう少し長く入院する必要があります。
退院後の職場復帰は事務職では手術後約2ケ月、肉体労働は3ケ月程度かかります。手術前はもちろん、手術後約3ケ月はアルコールの摂取は禁止されます。なぜなら、肝臓がまだ十分大きくならない状態でアルコールを摂取すると、肝臓の機能が悪くなるからです。このようにドナーにもいくつかのリスクや制約を受けることがあります。
ドナーの手術後の合併症で致命的となりうるものとして肺塞栓症があります。肺塞栓症とは、手術後長時間歩かず寝ていることで足の静脈血管の中によどみができ、その部分の血が固まって栓(血栓)を作り、それがはがれ血管を通って肺へ行き、肺の血管をつまらせ、その結果呼吸ができなくなることを言います。前述した2例はこれが原因で亡くなっています。
肺塞栓症は欧米人に多く起こります。肝臓を切った部分からの出血や胆汁の管からの漏れなどが考えられ、もう一度手術が必要になることがあります。創もレシピエントとほとんど同じでかなり大きくなります。また、ドナーは特に問題がなければ手術後約2週間位で退院可能となりますが、レシピエントに提供する肝臓の大きさによってはもう少し長く入院する必要があります。
退院後の職場復帰は事務職では手術後約2ケ月、肉体労働は3ケ月程度かかります。手術前はもちろん、手術後約3ケ月はアルコールの摂取は禁止されます。なぜなら、肝臓がまだ十分大きくならない状態でアルコールを摂取すると、肝臓の機能が悪くなるからです。このようにドナーにもいくつかのリスクや制約を受けることがあります。
肝臓がん治療(生体肝移植)
肝移植には生体肝移値と脳死肝移植があります。
生体肝移植では健康な人の肝臓を部分的に切除し、肝移植が必要な患者さん(レシビエントといいます)に移植されます。
生体肝移植の場合、家族に肝臓の提供者(ドナーといいます)がいないと成り立ちません。自発的な意思でドナーになるという人で、血液型と肝臓のサイズが合うことが最低条件となります。
生体肝移植ではドナー側に残した肝臓も十分に働くように血管を処理する高度な技術を要します。しかしほぼ同時に手術が行われるため、肝臓が体から取り出されている時間が短くなり、肝臓自体のダメージが少ないために、手術の成功率が脳死肝移植に比べ若干良くなります。
他人からの肝臓よりも身内の肝臓の方が拒絶しないのではないかと思われがちですが、それはあまり関係ありません。脳死肝移植よりも生体肝移植の成績が若干良いのは、同時に手術を行うため、肝臓を取りだしている時間が短 「ことが大きな要因となります。
成人の生体肝移植で問題となるのは、1つには肝臓の大きさです。大人の場合、子供と違い体が大きいために、必要となる肝臓のサイズも大きくなります。ドナーから必要な分の肝臓をもらうとドナー自身の必要な肝臓の大きさが確保できなくなる危険性があります。
そうなると肝臓をもらうわけにはいきません。一般的にはサイズの小さい左葉を移植されることになりますが、左葉ではレシピエントにとって小さい場合、右葉を移植することもあります。しかし、成人の場合はほとんどが移植される肝臓が、患者さんの必要な肝臓の大きさの半分以下となります。肝臓が大きくなるまで時間がかかるため、脳死移植や子供の生体肝移植に比べ、回復に時間がかかります。
生体肝移植では健康な人を傷つけることになるため、脳死肝移植よりも適切な方法とは言えません。やはり、一番いいのは脳死の方からの臓器提供です。また、移植したからといって、その肝臓がダメになった場合、再移植ということもあり得ます。
その場合、生体肝移植では限界があり、脳死肝移植に頼らざるをえなくなるため、生体肝移植を受けられる方も、脳死の臓器提供への理解を深め、ご自身でも臓器提供意思表示カードが普及するよう、努めていただきたいと思います。
生体肝移植では健康な人の肝臓を部分的に切除し、肝移植が必要な患者さん(レシビエントといいます)に移植されます。
生体肝移植の場合、家族に肝臓の提供者(ドナーといいます)がいないと成り立ちません。自発的な意思でドナーになるという人で、血液型と肝臓のサイズが合うことが最低条件となります。
生体肝移植ではドナー側に残した肝臓も十分に働くように血管を処理する高度な技術を要します。しかしほぼ同時に手術が行われるため、肝臓が体から取り出されている時間が短くなり、肝臓自体のダメージが少ないために、手術の成功率が脳死肝移植に比べ若干良くなります。
他人からの肝臓よりも身内の肝臓の方が拒絶しないのではないかと思われがちですが、それはあまり関係ありません。脳死肝移植よりも生体肝移植の成績が若干良いのは、同時に手術を行うため、肝臓を取りだしている時間が短 「ことが大きな要因となります。
成人の生体肝移植で問題となるのは、1つには肝臓の大きさです。大人の場合、子供と違い体が大きいために、必要となる肝臓のサイズも大きくなります。ドナーから必要な分の肝臓をもらうとドナー自身の必要な肝臓の大きさが確保できなくなる危険性があります。
そうなると肝臓をもらうわけにはいきません。一般的にはサイズの小さい左葉を移植されることになりますが、左葉ではレシピエントにとって小さい場合、右葉を移植することもあります。しかし、成人の場合はほとんどが移植される肝臓が、患者さんの必要な肝臓の大きさの半分以下となります。肝臓が大きくなるまで時間がかかるため、脳死移植や子供の生体肝移植に比べ、回復に時間がかかります。
生体肝移植では健康な人を傷つけることになるため、脳死肝移植よりも適切な方法とは言えません。やはり、一番いいのは脳死の方からの臓器提供です。また、移植したからといって、その肝臓がダメになった場合、再移植ということもあり得ます。
その場合、生体肝移植では限界があり、脳死肝移植に頼らざるをえなくなるため、生体肝移植を受けられる方も、脳死の臓器提供への理解を深め、ご自身でも臓器提供意思表示カードが普及するよう、努めていただきたいと思います。
肝がん(肝細胞がん)に気づいたら
肝がんの症状は、基礎にある慢性肝炎や肝硬変の症状と非常に似ているため、肝がんであるという特有な症状、サインはほとんどありません。すなわち、腹水、むくみ、黄疸などの症状があっても、これが肝がんの症状であるかどうかの区別は困難です。
急速に悪化する腹部膨満感(ぼうまんかん)(張り感)では、急激に増大しつつある肝細胞がんの可能性があります。また、強い腹痛は肝がんの腹腔内破裂(ふくくうないはれつ)(出血)の可能性があり、緊急にその状態を調べる必要があります。
ALT(GPT)値の異常などの肝障害があったり、B型肝炎・C型肝炎ウイルスが陽性であれば、医師に対して腹部超音波検査を受けることを希望し、早い時期に肝臓内部のチェックをしてください。
そして、基礎に肝臓病があって、腹部超音波やCTで肝臓内部に腫瘤(しゅりゅう)(しこり、影)がみられたら、ただちに肝臓の専門医の診察を受けてください。良性腫瘍のこともありますが、自覚症状の出てこない早期に肝細胞がんを診断することが、十分な治療を行うためにはどうしても必要です。
受診する科目は、消化器科または内科です。病気の性格からは、肝がんと診断される前の段階(慢性肝炎・肝硬変)から、定期的に肝臓病の専門医に受診していることが大切です。こうすれば早期発見・早期治療の可能性が高くなります。
生活面での注意は、背景の肝臓病の程度により禁酒、安静、食事制限などが要求される場合がありますが、一般にはこれ以上に特別なものはありません。
急速に悪化する腹部膨満感(ぼうまんかん)(張り感)では、急激に増大しつつある肝細胞がんの可能性があります。また、強い腹痛は肝がんの腹腔内破裂(ふくくうないはれつ)(出血)の可能性があり、緊急にその状態を調べる必要があります。
ALT(GPT)値の異常などの肝障害があったり、B型肝炎・C型肝炎ウイルスが陽性であれば、医師に対して腹部超音波検査を受けることを希望し、早い時期に肝臓内部のチェックをしてください。
そして、基礎に肝臓病があって、腹部超音波やCTで肝臓内部に腫瘤(しゅりゅう)(しこり、影)がみられたら、ただちに肝臓の専門医の診察を受けてください。良性腫瘍のこともありますが、自覚症状の出てこない早期に肝細胞がんを診断することが、十分な治療を行うためにはどうしても必要です。
受診する科目は、消化器科または内科です。病気の性格からは、肝がんと診断される前の段階(慢性肝炎・肝硬変)から、定期的に肝臓病の専門医に受診していることが大切です。こうすれば早期発見・早期治療の可能性が高くなります。
生活面での注意は、背景の肝臓病の程度により禁酒、安静、食事制限などが要求される場合がありますが、一般にはこれ以上に特別なものはありません。
肝臓がんの末期症状
肝臓がんの末期症状と闘われている方の闘病記を読むことがあります。肝臓がんの末期症状に自分が見舞われたら、どうなるんだろうと思うこともあります。
肝臓がんは、進行してくると、突然の腹痛や貧血症状になることがあるようです。これらの症状がみられたばあいには、肝臓がんがかなり進んでいると思ったほうがいいということのようです。
肝臓がんが破裂すると腹痛に襲われるみたいです。肝臓そのものが、病状がかなり進行してからでないと症状が出てこない「沈黙の臓器」というぐらいなので、いきなり腹痛などが出たりします。
肝臓がんの末期症状に近くなってくると、腹水がたまったり、黄疸がひどくなったり、また、全身が衰弱してくることもあるようです。腹水がたまってくる度合いが多くなってくることから、週に1回は病院で腹水を抜いてもらう場合もあります。
肝臓がんは、再発の可能性が高いがんとして知られています。
切除術できれいに取り除いたとしても、3年後や5年後に再発する可能性は6割から7割近くになります。
肝臓がんの末期症状では、骨に転移して痛みが言葉では言い表せないほど激しいということで、モルヒネで痛みをやわらげたり、神経ブロックで痛みを感じなくさせたりという対処療法もあります。
ホスピス的な考え方も一方にはあって、常にそばにいて、触れたりさすったりしてあげるということでも、十分に痛みを緩和することもできます。
いわゆる緩和ケアという方法も、一般的になっているようです。
モルヒネは一種の麻薬ですので、神経混乱などの副作用も強く、肝臓がんの末期症状で使うか使わないかの考えも、今ではいろいろとありますす。
また、漢方などを使う場合もあったり、民間療法を試すという場合もあるようですが高価です。
肝臓がんは、進行してくると、突然の腹痛や貧血症状になることがあるようです。これらの症状がみられたばあいには、肝臓がんがかなり進んでいると思ったほうがいいということのようです。
肝臓がんが破裂すると腹痛に襲われるみたいです。肝臓そのものが、病状がかなり進行してからでないと症状が出てこない「沈黙の臓器」というぐらいなので、いきなり腹痛などが出たりします。
肝臓がんの末期症状に近くなってくると、腹水がたまったり、黄疸がひどくなったり、また、全身が衰弱してくることもあるようです。腹水がたまってくる度合いが多くなってくることから、週に1回は病院で腹水を抜いてもらう場合もあります。
肝臓がんは、再発の可能性が高いがんとして知られています。
切除術できれいに取り除いたとしても、3年後や5年後に再発する可能性は6割から7割近くになります。
肝臓がんの末期症状では、骨に転移して痛みが言葉では言い表せないほど激しいということで、モルヒネで痛みをやわらげたり、神経ブロックで痛みを感じなくさせたりという対処療法もあります。
ホスピス的な考え方も一方にはあって、常にそばにいて、触れたりさすったりしてあげるということでも、十分に痛みを緩和することもできます。
いわゆる緩和ケアという方法も、一般的になっているようです。
モルヒネは一種の麻薬ですので、神経混乱などの副作用も強く、肝臓がんの末期症状で使うか使わないかの考えも、今ではいろいろとありますす。
また、漢方などを使う場合もあったり、民間療法を試すという場合もあるようですが高価です。
肝臓がんの名医
肝臓がんの名医
1 山崎 晋
(肝臓科医長) 国立がんセンター中央病院(東京都)
℡03-3542-2511 肝腫瘍の手術数国内最多。
難度の高い肝硬変合併症にも実績大
2 小俣政男
(消化器内科科長)) 東京大学医学部付属病院(東京都)
℡03-3815-5411 肝動脈塞栓術など、
原発性肝細胞ガンに対する内科的治療が有名
3 椎名秀一郎
(消化器内科医局長) 東京大学医学部付属病院(東京都)
℡03-3815-5411 高周波でガン細胞を死滅させる
ラジオ波焼灼療法のトップランナー
4 幕内雅敏
(肝・胆・膵外科科長) 東京大学医学部付属病院(東京都)
℡03-3815-5411 肝切除手術の死亡例ゼロ、
どう手術の名手として世界的に知られる
5 岡崎伸生
(副院長兼センター長) 茨城県立中央病院 茨城県地域がんセンター(茨城県)
℡0296-77-1121 末期ガンにも治癒を断念せず、
QOLを考慮した懇切な治療を実施
6 大西久仁彦
(病院長) 大西内科(埼玉県)
℡0492-71-6250 肝臓の画像診断、
開発した経皮的腫瘍内酢酸注入法は画期的効果
7 橋本大定
(外科教授) 埼玉医科大学総合病院医療センター(埼玉県)
℡0492-28-3400 自ら開発した数々の器具を駆使した
安全確実な内視鏡手術に定評
8 三浦 健
(病院長) 三浦病院(埼玉県)
℡0492-54-7111 手術不能の患部動脈に抗ガン剤を注入。
切除手術に匹敵する好成績
9 荒井保明
(放射線診断部部長) 愛知県がんセンター(愛知県)
℡052-762-6111 局所麻酔で肝動脈にカテーテルを挿入し、
抗ガン剤を投与し高実績
10 中村仁信
(放射線医学講座教授) 大阪大学医学部付属病院(大阪府)
℡06-6879-5111 肝細胞ガンに対して、
ガン存在区域への塞栓化学療法で壊死させる
11 佐々木洋
(参事兼第一外科医長) 大阪府立成人病センター(大阪府)
℡06-6972-1181 内科、放射線科とのチーム医療による集学的治療。
症例は関西最多
12 高安幸生
(放射線科部長) 市立芦屋病院(兵庫県)
℡0797-31-2156 IVR手法で肝臓ガン患部に直接抗ガン剤を投与し、
好成績を実現
13 才津秀樹
(外科医長) 国立病院九州医療センター(福岡県)
℡092-852-0700 マイクロ波焼灼治療で
内視鏡肝切除と遜色ない低侵襲を達成した
1 山崎 晋
(肝臓科医長) 国立がんセンター中央病院(東京都)
℡03-3542-2511 肝腫瘍の手術数国内最多。
難度の高い肝硬変合併症にも実績大
2 小俣政男
(消化器内科科長)) 東京大学医学部付属病院(東京都)
℡03-3815-5411 肝動脈塞栓術など、
原発性肝細胞ガンに対する内科的治療が有名
3 椎名秀一郎
(消化器内科医局長) 東京大学医学部付属病院(東京都)
℡03-3815-5411 高周波でガン細胞を死滅させる
ラジオ波焼灼療法のトップランナー
4 幕内雅敏
(肝・胆・膵外科科長) 東京大学医学部付属病院(東京都)
℡03-3815-5411 肝切除手術の死亡例ゼロ、
どう手術の名手として世界的に知られる
5 岡崎伸生
(副院長兼センター長) 茨城県立中央病院 茨城県地域がんセンター(茨城県)
℡0296-77-1121 末期ガンにも治癒を断念せず、
QOLを考慮した懇切な治療を実施
6 大西久仁彦
(病院長) 大西内科(埼玉県)
℡0492-71-6250 肝臓の画像診断、
開発した経皮的腫瘍内酢酸注入法は画期的効果
7 橋本大定
(外科教授) 埼玉医科大学総合病院医療センター(埼玉県)
℡0492-28-3400 自ら開発した数々の器具を駆使した
安全確実な内視鏡手術に定評
8 三浦 健
(病院長) 三浦病院(埼玉県)
℡0492-54-7111 手術不能の患部動脈に抗ガン剤を注入。
切除手術に匹敵する好成績
9 荒井保明
(放射線診断部部長) 愛知県がんセンター(愛知県)
℡052-762-6111 局所麻酔で肝動脈にカテーテルを挿入し、
抗ガン剤を投与し高実績
10 中村仁信
(放射線医学講座教授) 大阪大学医学部付属病院(大阪府)
℡06-6879-5111 肝細胞ガンに対して、
ガン存在区域への塞栓化学療法で壊死させる
11 佐々木洋
(参事兼第一外科医長) 大阪府立成人病センター(大阪府)
℡06-6972-1181 内科、放射線科とのチーム医療による集学的治療。
症例は関西最多
12 高安幸生
(放射線科部長) 市立芦屋病院(兵庫県)
℡0797-31-2156 IVR手法で肝臓ガン患部に直接抗ガン剤を投与し、
好成績を実現
13 才津秀樹
(外科医長) 国立病院九州医療センター(福岡県)
℡092-852-0700 マイクロ波焼灼治療で
内視鏡肝切除と遜色ない低侵襲を達成した
肝臓がんは再発しやすい
肝臓がんは再発が高頻度で起こることが特徴となっており、予後を悪化させる大きな原因となっています。せっかく治ったように見えても、再び治療する必要が生じてしまうのです。
残された肝臓に再発する場合と、他の部位に転移した状態で発見される場合があるのですが、9割以上は前者となっています。他のがんと比較すると、転移の頻度が少ない傾向にあります。
手術を行った場合を例に取ると、術後5年以内に肝臓がんが再発する確率はおよそ75%とされています。4人に3人の割合ですので、決して低い数字ではないことがお分かりいただけるでしょう。
このような事情があるため、再発していないかをチェックするために、定期的に検査を行う必要があります。具体的には、腫瘍マーカーを含めた血液検査や超音波検査・レントゲンといった画像診断を用いることになります。
再発が多い原因
肝臓がんの再発が多い原因としては、早い段階から血管内にがん細胞が入って周囲に広がってしまうことや、B型やC型可燃ウイルスに感染している患者さんが大部分であるため、リスクが高くなっていることが挙げられます。
再発の治療
再発したからといって、打つ手がないわけではありません。手術を始めとした治療を行うことができますし、その方法は進歩しています。手術の適応がない場合には、肝動脈塞栓療法やエタノール注入療法が中心になっています。
残された肝臓に再発する場合と、他の部位に転移した状態で発見される場合があるのですが、9割以上は前者となっています。他のがんと比較すると、転移の頻度が少ない傾向にあります。
手術を行った場合を例に取ると、術後5年以内に肝臓がんが再発する確率はおよそ75%とされています。4人に3人の割合ですので、決して低い数字ではないことがお分かりいただけるでしょう。
このような事情があるため、再発していないかをチェックするために、定期的に検査を行う必要があります。具体的には、腫瘍マーカーを含めた血液検査や超音波検査・レントゲンといった画像診断を用いることになります。
再発が多い原因
肝臓がんの再発が多い原因としては、早い段階から血管内にがん細胞が入って周囲に広がってしまうことや、B型やC型可燃ウイルスに感染している患者さんが大部分であるため、リスクが高くなっていることが挙げられます。
再発の治療
再発したからといって、打つ手がないわけではありません。手術を始めとした治療を行うことができますし、その方法は進歩しています。手術の適応がない場合には、肝動脈塞栓療法やエタノール注入療法が中心になっています。
逆流性食道炎 控えた方が良い運動
逆流性食道炎の人が控えた方が良い運動があります。
運動の内容によっては、胃液が食道に逆流して症状が悪化する場合があるからです。
避けた方が良い運動は、重い負荷をかけた筋力トレーニングと背中を丸めて行うスポーツです。
いずれも腹圧が急激に上昇する恐れがあるので、その結果胃酸が逆流して不快症状が現れる恐れがあるからです。
ベルトや帯でお腹を締めつけて行うスポーツも逆流性食道炎を悪化させる原因となります。
体全体を締めつけるようなボディスーツやウェットスーツを着て行うスポーツも避けた方が良いでしょう。
しかし、適度なスポーツは流性食道炎の症状の改善に役立ちます。
スポーツをするとストレスを発散させることができますが、ストレスこそが最近逆流性食道炎が激増している主な原因の一つと言われているからです。
さらに、スポーツをすると腸の蠕動運動が活発になるので胃液が逆流せずに十二指腸から小腸へと正しく移動していきます。
スポーツの種類によっては姿勢が良くなるので、胃から食道への胃酸の逆流を防ぐ上で効果があります。
特に、食べ過ぎによる肥満でお腹が出っ張っている人や、日頃から猫背のくせがあるような人にとって適度なスポーツは症状改善に効果が期待できます。
激しいスポーツは、疲労を蓄積させて逆にストレスになりやすいのでかえって症状を悪化させることがあるのでウォーキングなどの軽い有酸素運動が良いとされています。自分の体力に応じた適度な運動を心掛けましょう。
運動の内容によっては、胃液が食道に逆流して症状が悪化する場合があるからです。
避けた方が良い運動は、重い負荷をかけた筋力トレーニングと背中を丸めて行うスポーツです。
いずれも腹圧が急激に上昇する恐れがあるので、その結果胃酸が逆流して不快症状が現れる恐れがあるからです。
ベルトや帯でお腹を締めつけて行うスポーツも逆流性食道炎を悪化させる原因となります。
体全体を締めつけるようなボディスーツやウェットスーツを着て行うスポーツも避けた方が良いでしょう。
しかし、適度なスポーツは流性食道炎の症状の改善に役立ちます。
スポーツをするとストレスを発散させることができますが、ストレスこそが最近逆流性食道炎が激増している主な原因の一つと言われているからです。
さらに、スポーツをすると腸の蠕動運動が活発になるので胃液が逆流せずに十二指腸から小腸へと正しく移動していきます。
スポーツの種類によっては姿勢が良くなるので、胃から食道への胃酸の逆流を防ぐ上で効果があります。
特に、食べ過ぎによる肥満でお腹が出っ張っている人や、日頃から猫背のくせがあるような人にとって適度なスポーツは症状改善に効果が期待できます。
激しいスポーツは、疲労を蓄積させて逆にストレスになりやすいのでかえって症状を悪化させることがあるのでウォーキングなどの軽い有酸素運動が良いとされています。自分の体力に応じた適度な運動を心掛けましょう。
逆流性食道炎とストレス
ストレスはが健康全般に悪影響を及ぼすことは有名で、逆流性食道炎の原因の一つにも挙げられています。
強いストレスが胃けいれんが起きたり胃潰瘍になることがあるというのは皆さんも聞いたことがあるでしょう。
ストレスを受けると血管が収縮して体中の血流が悪くなります。
その結果、胃の内壁も縮こまって動きが悪くなります。
一方、ストレスを受けたことによって自律神経のコントロールに乱れが生じるため、胃酸の分泌は増えてしまいます。
胃の運動は衰える一方で胃酸の量は増加するので食道の方へ逆流しやすくなります。
胃酸が胃の中に留まったままでいると胃けいれんや胃潰瘍を発症します。
逆流性食道炎の治療は、日本では服薬が中心となります。
しかし、症状が収まったからといって薬の服用をやめると再び症状が現れることが多く、薬だけに頼らずに生活習慣の見直しをするのが最善の治療です。
ストレスが原因と考えられる逆流性食道炎を発症した場合は、日常生活を見直してできるだけストレスを取り除く工夫をすることが必要です。
しかし、ストレス解消といって大量に飲酒したり深夜に暴食するような生活態度はかえって逆流性食道炎の症状を悪化させます。
ストレスが溜まって疲れたからといって家で食事をしたあとすぐに横になるのも逆流性食道炎の症状が起こりやすくなります。
ウォーキングや軽いジョギングなどの軽い有酸素運動はストレス解消に最適です。できれば休日には何かスポーツをすることを習慣にするといいです。
強いストレスが胃けいれんが起きたり胃潰瘍になることがあるというのは皆さんも聞いたことがあるでしょう。
ストレスを受けると血管が収縮して体中の血流が悪くなります。
その結果、胃の内壁も縮こまって動きが悪くなります。
一方、ストレスを受けたことによって自律神経のコントロールに乱れが生じるため、胃酸の分泌は増えてしまいます。
胃の運動は衰える一方で胃酸の量は増加するので食道の方へ逆流しやすくなります。
胃酸が胃の中に留まったままでいると胃けいれんや胃潰瘍を発症します。
逆流性食道炎の治療は、日本では服薬が中心となります。
しかし、症状が収まったからといって薬の服用をやめると再び症状が現れることが多く、薬だけに頼らずに生活習慣の見直しをするのが最善の治療です。
ストレスが原因と考えられる逆流性食道炎を発症した場合は、日常生活を見直してできるだけストレスを取り除く工夫をすることが必要です。
しかし、ストレス解消といって大量に飲酒したり深夜に暴食するような生活態度はかえって逆流性食道炎の症状を悪化させます。
ストレスが溜まって疲れたからといって家で食事をしたあとすぐに横になるのも逆流性食道炎の症状が起こりやすくなります。
ウォーキングや軽いジョギングなどの軽い有酸素運動はストレス解消に最適です。できれば休日には何かスポーツをすることを習慣にするといいです。
逆流性食道炎 早食いと大食い
早食い早食い癖がある人は逆流性食道炎になりやすいので注意が必要です。
食事の時には誰でも食べ物と一緒に空気を飲み込みます。早食いの人は、良く噛まないで飲み込むのでとりわけ大量の空気を食べ物と一緒に呑み込んでいるのです。
飲みこんだ空気はそのまま食道から胃に向かって咀嚼(そしゃく)した食べ物と一緒に降りていきます。すると風船が空気で膨れるように、胃が空気によって胃の内圧が上がります。空気を抜くために、空気の一部はゲップになって体外に出ていきます。
ゲップをする時は、普段閉じられている食道の下にある「下部食道括約筋」が緩みます。しかし、しょっちゅうゲップをする癖がつくとこの筋肉に締まりがなくなって開きっぱなしになってしまいます。すると、胃酸が食道に逆流しやすくなって逆流性食道炎を発症します。
大食い大食いも逆流性食道炎の大敵です。
大食いの人は摂取カロリーが活動に必要なエネルギーを上回っていることが多いので肥満体形になりがちです。腹が出ていると胃の蠕動運動が弱まって、食べ物や胃液が胃の中に滞留しがちになるので胃酸が食道に逆流しやすい環境になります。
もちろん大量の食べ物を食べるということは、それだけたくさんの空気を飲みこんでいるのでゲップも増えて早食いの人と同じ理由で逆流性食道炎を発症しやすくなります。
早食いの食べる癖がある人は、食べ物を良く噛む習慣を身につけることが大切です。大食漢の人は、毎日の食事内容を記録するなどしてカロリーコントロールに努めましょう。
食事の時には誰でも食べ物と一緒に空気を飲み込みます。早食いの人は、良く噛まないで飲み込むのでとりわけ大量の空気を食べ物と一緒に呑み込んでいるのです。
飲みこんだ空気はそのまま食道から胃に向かって咀嚼(そしゃく)した食べ物と一緒に降りていきます。すると風船が空気で膨れるように、胃が空気によって胃の内圧が上がります。空気を抜くために、空気の一部はゲップになって体外に出ていきます。
ゲップをする時は、普段閉じられている食道の下にある「下部食道括約筋」が緩みます。しかし、しょっちゅうゲップをする癖がつくとこの筋肉に締まりがなくなって開きっぱなしになってしまいます。すると、胃酸が食道に逆流しやすくなって逆流性食道炎を発症します。
大食い大食いも逆流性食道炎の大敵です。
大食いの人は摂取カロリーが活動に必要なエネルギーを上回っていることが多いので肥満体形になりがちです。腹が出ていると胃の蠕動運動が弱まって、食べ物や胃液が胃の中に滞留しがちになるので胃酸が食道に逆流しやすい環境になります。
もちろん大量の食べ物を食べるということは、それだけたくさんの空気を飲みこんでいるのでゲップも増えて早食いの人と同じ理由で逆流性食道炎を発症しやすくなります。
早食いの食べる癖がある人は、食べ物を良く噛む習慣を身につけることが大切です。大食漢の人は、毎日の食事内容を記録するなどしてカロリーコントロールに努めましょう。
逆流性食道炎 控えたほうがよい食べ物
逆流性食道炎は、胃酸が胃から食道に逆流して食道の粘膜が炎症を起こす病気です。逆流性食道炎を治す上で食べ物の見直しが欠かせません。
逆流性食道炎の人が控えた方が良い食べ物は、脂肪分の多い食材や油をたくさん使った料理です。油分の多い食事は、胃で消化するのに時間がかかるので胃にかける負担が多くなるからです。
過度の飲酒も禁物です。
アルコールには、道下部括約筋の機能を低下させる働きがあります。そのため、食道の入り口が緩くなって胃酸が逆流しやすい環境を作ってしまいます。
炭酸飲料は、健康な人でもゲップが出やすい飲み物です。
胃酸の逆流を起こしやすいので控えた方が良いでしょう。
刺激の強い香辛料を使った料理は、胸やけを起こしやすいので控えた方が良いでしょう。
甘いお菓子やカフェインも悪い影響を与えます。コーヒーや紅茶、緑茶などの飲みすぎや甘味料の摂り過ぎは禁物です。
逆流性食道炎の人が進んで摂った方が良い食材は、消化しやすく胃に優しい食べ物です。糖分や脂肪分、香辛料による刺激などが少ない食べ物が好ましいと言われ、豆腐や鳥のササミ、白身魚、バナナ、りんごなどがお勧めです。主食の米は、おかゆ・雑炊で摂る方が消化しやすくなります。
逆流性食道炎は、肥満体質の人に多く見られる病気です。
胃に優しいとされる食事をしても、暴飲暴食を繰り返していては症状の改善は見込めません。
逆流性食道炎に良いとされる食べ物を適量摂ることが症状改善につながります。
逆流性食道炎の人が控えた方が良い食べ物は、脂肪分の多い食材や油をたくさん使った料理です。油分の多い食事は、胃で消化するのに時間がかかるので胃にかける負担が多くなるからです。
過度の飲酒も禁物です。
アルコールには、道下部括約筋の機能を低下させる働きがあります。そのため、食道の入り口が緩くなって胃酸が逆流しやすい環境を作ってしまいます。
炭酸飲料は、健康な人でもゲップが出やすい飲み物です。
胃酸の逆流を起こしやすいので控えた方が良いでしょう。
刺激の強い香辛料を使った料理は、胸やけを起こしやすいので控えた方が良いでしょう。
甘いお菓子やカフェインも悪い影響を与えます。コーヒーや紅茶、緑茶などの飲みすぎや甘味料の摂り過ぎは禁物です。
逆流性食道炎の人が進んで摂った方が良い食材は、消化しやすく胃に優しい食べ物です。糖分や脂肪分、香辛料による刺激などが少ない食べ物が好ましいと言われ、豆腐や鳥のササミ、白身魚、バナナ、りんごなどがお勧めです。主食の米は、おかゆ・雑炊で摂る方が消化しやすくなります。
逆流性食道炎は、肥満体質の人に多く見られる病気です。
胃に優しいとされる食事をしても、暴飲暴食を繰り返していては症状の改善は見込めません。
逆流性食道炎に良いとされる食べ物を適量摂ることが症状改善につながります。
逆流性食道炎と肥満
逆流性食道炎は、肥満体形の人に多いのが特徴の病気です。
肥満体形の人は、もともと大食で高カロリーや油っこい食べ物を好み過食状態に陥りがちです。過食になると胃酸過多となって、胃酸が食道に向かって逆流しやすくなってしまいます。
肥満の人はお腹回りに脂肪が付いているので、脂肪が胃を圧迫する状態が日中続きます。そのため、一日中胃酸の逆流が起きやすい環境が起きているのです。
お腹がぽっこり出ているメタボ体型の人は、ウェストのくびれがないのでベルトを締めないとズボンがずり下がってしまいます。
そのため、ベルトをきつく締めて胃酸が胃から腸へ流れにくくなり食道に逆流する環境を作り出していることがあります。肥満体形の人がベルトを締める習慣をやめることで症状が緩和することがあります。
日本人に多い2型糖尿病の原因は、運動不足による肥満や内臓脂肪の増加だと言われています。糖尿病の人は、神経障害によって食道の蠕動運動が低下するため逆流性食道炎の症状が悪化することがあるので気を付けなければいけません。
それと同時に、神経障害の症状の一つとして逆流性食道炎の自覚症状が現れにくくなります。
逆流性食道炎の治療は、まず適切な薬を服用して胃酸の分泌を抑えることで症状の緩和を試みます。
しかし肥満の人は、もともと逆流性食道炎になりやすいリスクを抱えているわけですから、薬だけに頼らずに、食事や生活の管理を行って病気の完治を目指しましょう。
肥満体形の人は、もともと大食で高カロリーや油っこい食べ物を好み過食状態に陥りがちです。過食になると胃酸過多となって、胃酸が食道に向かって逆流しやすくなってしまいます。
肥満の人はお腹回りに脂肪が付いているので、脂肪が胃を圧迫する状態が日中続きます。そのため、一日中胃酸の逆流が起きやすい環境が起きているのです。
お腹がぽっこり出ているメタボ体型の人は、ウェストのくびれがないのでベルトを締めないとズボンがずり下がってしまいます。
そのため、ベルトをきつく締めて胃酸が胃から腸へ流れにくくなり食道に逆流する環境を作り出していることがあります。肥満体形の人がベルトを締める習慣をやめることで症状が緩和することがあります。
日本人に多い2型糖尿病の原因は、運動不足による肥満や内臓脂肪の増加だと言われています。糖尿病の人は、神経障害によって食道の蠕動運動が低下するため逆流性食道炎の症状が悪化することがあるので気を付けなければいけません。
それと同時に、神経障害の症状の一つとして逆流性食道炎の自覚症状が現れにくくなります。
逆流性食道炎の治療は、まず適切な薬を服用して胃酸の分泌を抑えることで症状の緩和を試みます。
しかし肥満の人は、もともと逆流性食道炎になりやすいリスクを抱えているわけですから、薬だけに頼らずに、食事や生活の管理を行って病気の完治を目指しましょう。
逆流性食道炎と年齢の関係
逆流性食道炎は、胃の中にある胃酸が食道に逆流してそこに留まるために食道粘膜が炎症を起こす病気です。
健康な人は、胃と食道の境目にある筋肉の働きのおかげで胃の中にある消化途中の食べ物が逆流することがありません。ところが、この筋肉が弱くなると胃酸が逆流してしまいます。げっぷや胃もたれが起きやすいので年寄りに多い病気のイメージを持たれがちです。実際に、年齢的に筋肉が弱って来た高齢者の方が若い人より発生しやすい病気です。しかし、最近では若い人でも逆流性食道炎にかかる人が増えており、年齢と病気の相関性が崩れています。
原因の一つに挙げられるのが栄養バランスを考えない食生活です。脂肪分の多いおかずや甘いものが好きな人、暴飲暴食や過度のアルコール摂取などの習慣がある人は、年齢に関係なく逆流性食道炎を発症しやすくなります。
生活習慣が逆流性食道炎を招いている場合もあります。食べてすぐ横になる癖がある人や、日頃から腹部を圧迫する姿勢を長く取る生活を続けている人は逆流性食道炎にかかりやすくなります。
ストレスも逆流性食道炎の原因の一つです。強いストレスを受け続けると自律神経が乱れます。その結果、胃酸の分泌や胃の働きが衰えて逆流性食道炎を発症します。
このように、胃液が逆流するのは年寄りの病気と思われていたのは過去の話。逆流性食道炎は、現代人にとって若年齢から発症するリスクのある病気なのです。男性に多いイメージのある病気ですが、肥満や妊娠などが原因となって女性で発症する人も少なくありません。
胃の調子が悪いのを見過ごしているうちに症状が進み、いざ治療を受けようとするとすでに症状が悪化している場合が多いのもこの病気の特徴です。逆流性食道炎かもしれないと思ったら早めに適切な治療を受けることが大切です。
健康な人は、胃と食道の境目にある筋肉の働きのおかげで胃の中にある消化途中の食べ物が逆流することがありません。ところが、この筋肉が弱くなると胃酸が逆流してしまいます。げっぷや胃もたれが起きやすいので年寄りに多い病気のイメージを持たれがちです。実際に、年齢的に筋肉が弱って来た高齢者の方が若い人より発生しやすい病気です。しかし、最近では若い人でも逆流性食道炎にかかる人が増えており、年齢と病気の相関性が崩れています。
原因の一つに挙げられるのが栄養バランスを考えない食生活です。脂肪分の多いおかずや甘いものが好きな人、暴飲暴食や過度のアルコール摂取などの習慣がある人は、年齢に関係なく逆流性食道炎を発症しやすくなります。
生活習慣が逆流性食道炎を招いている場合もあります。食べてすぐ横になる癖がある人や、日頃から腹部を圧迫する姿勢を長く取る生活を続けている人は逆流性食道炎にかかりやすくなります。
ストレスも逆流性食道炎の原因の一つです。強いストレスを受け続けると自律神経が乱れます。その結果、胃酸の分泌や胃の働きが衰えて逆流性食道炎を発症します。
このように、胃液が逆流するのは年寄りの病気と思われていたのは過去の話。逆流性食道炎は、現代人にとって若年齢から発症するリスクのある病気なのです。男性に多いイメージのある病気ですが、肥満や妊娠などが原因となって女性で発症する人も少なくありません。
胃の調子が悪いのを見過ごしているうちに症状が進み、いざ治療を受けようとするとすでに症状が悪化している場合が多いのもこの病気の特徴です。逆流性食道炎かもしれないと思ったら早めに適切な治療を受けることが大切です。
逆流性食道炎が悪化すると
逆流性食道炎は、胃酸が逆流して食道内に長時間とどまることにより、炎症を引き起こしてしまう病気です。
胸焼けやつかえ、げっぷなどの症状が表れますが、少しでもおかしいと感じたら、なるべく早く医者の診察を受けるように心がけてください。
逆流性食道炎では症状の進行度合いによって、5段階に分けられています。
レベル1:逆流性食道炎のなかでも最も症状が軽く、油を多用した食事をとると胃に不快感を感じつ程度です。
レベル2:油の多い食事をとった後に、強い俯瞰間を感じます。
レベル3:油多い少ないに関わらず、胃に強い不快感が表れます。
レベル4:胃の強い不快感に加え、体を横にするとせきがでます。
レベル5:座ったままでもせきが続きます。
そのまま放っておくと、逆流性食道炎は確実に悪化します。
食道に胃酸が滞留し続けたままだと、食道の粘膜は胃酸に耐えるために、胃の粘膜と同じ形状に変化します。これは食道がんの一種であるバレット腺がんと呼ばれ、命に関わる病気として知られています。そうなる前に早急に医者の診察を受けたほうが良いでしょう。
また、一度逆流性食道炎にかかってしまうと、再発の可能性が非常に高くなるといわれています。
逆流性食道炎の原因には、生活習慣や食事が大きく関係していますので、予防のためにも生活習慣と食事を見直すことをおすすめします。肥満の方は、ダイエットをして体重を減らす努力をしておくと良いでしょう。
胸焼けやつかえ、げっぷなどの症状が表れますが、少しでもおかしいと感じたら、なるべく早く医者の診察を受けるように心がけてください。
逆流性食道炎では症状の進行度合いによって、5段階に分けられています。
レベル1:逆流性食道炎のなかでも最も症状が軽く、油を多用した食事をとると胃に不快感を感じつ程度です。
レベル2:油の多い食事をとった後に、強い俯瞰間を感じます。
レベル3:油多い少ないに関わらず、胃に強い不快感が表れます。
レベル4:胃の強い不快感に加え、体を横にするとせきがでます。
レベル5:座ったままでもせきが続きます。
そのまま放っておくと、逆流性食道炎は確実に悪化します。
食道に胃酸が滞留し続けたままだと、食道の粘膜は胃酸に耐えるために、胃の粘膜と同じ形状に変化します。これは食道がんの一種であるバレット腺がんと呼ばれ、命に関わる病気として知られています。そうなる前に早急に医者の診察を受けたほうが良いでしょう。
また、一度逆流性食道炎にかかってしまうと、再発の可能性が非常に高くなるといわれています。
逆流性食道炎の原因には、生活習慣や食事が大きく関係していますので、予防のためにも生活習慣と食事を見直すことをおすすめします。肥満の方は、ダイエットをして体重を減らす努力をしておくと良いでしょう。
増加する日本人の逆流性食道炎
逆流性食道炎にかかる日本人は、年々増加傾向にあります。
主な原因としてあげられるのが、食生活の欧米化です。
戦前戦後の日本の主食は、魚や野菜などの比較的脂肪分の少ない食べ物がほとんどでした。しかし年が経過するにつれ、日本人の食生活は欧米化しています。
欧米の食事には脂肪分が多く含まれていることはご存知の通りです。脂肪分を多く摂取すると、胃酸が過剰に分泌されます。そのため、胃酸が逆流しやすい状態になってしまうのです。
逆流性食道炎は、胃酸が食道に長く滞留することにより引き起こされます。もともと日本人には少ない病気でしたが、食生活の欧米化により一気に増加しているのが現状です。
また、食生活の欧米化にともない、日本人の体型にも変化が表れています。脂肪分を多く含む欧米食を食べることで、肥満症状の方が増えているのです。
肥満になると、腹部に溜まった脂肪が胃を圧迫し、胃酸を押し出そうとしてしまいます。押し出された胃酸は、食道に行き場を求め、結果として逆流性食道炎を引き起こしてしまうのです。
日本人の逆流性食道炎の原因には、姿勢の悪さにもあるといわれています。
具体的にいうと、猫背です。
背中が曲がった状態では、腹部が圧迫され続けることになります。肥満の場合と同じように、胃が圧迫されて胃酸を押し出してしまうために逆流性食道炎にかかりやすいのです。
げっぷや胸焼けの症状が続いたら、まずは医者に診断してもらうようにしましょう。
主な原因としてあげられるのが、食生活の欧米化です。
戦前戦後の日本の主食は、魚や野菜などの比較的脂肪分の少ない食べ物がほとんどでした。しかし年が経過するにつれ、日本人の食生活は欧米化しています。
欧米の食事には脂肪分が多く含まれていることはご存知の通りです。脂肪分を多く摂取すると、胃酸が過剰に分泌されます。そのため、胃酸が逆流しやすい状態になってしまうのです。
逆流性食道炎は、胃酸が食道に長く滞留することにより引き起こされます。もともと日本人には少ない病気でしたが、食生活の欧米化により一気に増加しているのが現状です。
また、食生活の欧米化にともない、日本人の体型にも変化が表れています。脂肪分を多く含む欧米食を食べることで、肥満症状の方が増えているのです。
肥満になると、腹部に溜まった脂肪が胃を圧迫し、胃酸を押し出そうとしてしまいます。押し出された胃酸は、食道に行き場を求め、結果として逆流性食道炎を引き起こしてしまうのです。
日本人の逆流性食道炎の原因には、姿勢の悪さにもあるといわれています。
具体的にいうと、猫背です。
背中が曲がった状態では、腹部が圧迫され続けることになります。肥満の場合と同じように、胃が圧迫されて胃酸を押し出してしまうために逆流性食道炎にかかりやすいのです。
げっぷや胸焼けの症状が続いたら、まずは医者に診断してもらうようにしましょう。
逆流性食道炎の対処法
逆流性食道炎と言われたら、胸焼けなどの自覚症状の強弱に関係なく、普段の生活習慣(飲みすぎ、食べすぎ、早食い、食後すぐに横になる、辛い物好き)が、カッコ内で当てはまる習慣があったら止めましょう。
まずは、生活態度を改めることが基本です。
特に、冷えた飲み物を止め、のどが渇いたらお湯やお茶にする、これで、かなり症状は軽減します。長生きだったきんさん、ぎんさんは、水を飲まずにお湯をのんでいたそうです。
胸焼けを起こしやすい食品を出来るだけ減らす。
揚げ物
脂肪の多い物
熱い物
塩分の多い物
甘味料を多く含む物
酸性の強い物(肉類など)
刺激性の強い物 (コーヒー、唐辛子、カレー、オレンジジュース、ペパー ミント濃い緑茶、炭酸飲料等)
ビールに枝豆は、胃酸の分泌が多くなるので控えた方が良いです。
その他
1、寝るときの姿勢で軽減する。
頭部が10-20cm程度高くなるようにする。 横向きに寝る場合は、左右逆流
しにくい方を調べ、自分に合った方を下 にして寝る。
3、肥満解消に努める。
4、腹圧を上げないようにする。(重いものを持たない、前屈みを避ける、
ベルトを強く締めない、排便の時、力まない)
5、運動や食物繊維の多い食事を心がける。
6、食べた後、最低30分は横にならない。出来れば2時間は起きておく。
7、薬を飲む時は、水を一緒にたくさん飲む。
8、牛乳(温めて)、卵、大根、山芋、キャベツ、豆腐は逆流性食道炎に
良いので積極 的に摂る。
9、食後にガムを噛むのは有効。(唾液が弱アルカリ性なので胃酸を中和
して症状を緩和する)
10、一時的には、牛乳やお湯を飲めば症状が和らぐ。
11、逆流性食道炎は、猫背の人に多いので姿勢に気をつける。
まずは、生活態度を改めることが基本です。
特に、冷えた飲み物を止め、のどが渇いたらお湯やお茶にする、これで、かなり症状は軽減します。長生きだったきんさん、ぎんさんは、水を飲まずにお湯をのんでいたそうです。
胸焼けを起こしやすい食品を出来るだけ減らす。
揚げ物
脂肪の多い物
熱い物
塩分の多い物
甘味料を多く含む物
酸性の強い物(肉類など)
刺激性の強い物 (コーヒー、唐辛子、カレー、オレンジジュース、ペパー ミント濃い緑茶、炭酸飲料等)
ビールに枝豆は、胃酸の分泌が多くなるので控えた方が良いです。
その他
1、寝るときの姿勢で軽減する。
頭部が10-20cm程度高くなるようにする。 横向きに寝る場合は、左右逆流
しにくい方を調べ、自分に合った方を下 にして寝る。
3、肥満解消に努める。
4、腹圧を上げないようにする。(重いものを持たない、前屈みを避ける、
ベルトを強く締めない、排便の時、力まない)
5、運動や食物繊維の多い食事を心がける。
6、食べた後、最低30分は横にならない。出来れば2時間は起きておく。
7、薬を飲む時は、水を一緒にたくさん飲む。
8、牛乳(温めて)、卵、大根、山芋、キャベツ、豆腐は逆流性食道炎に
良いので積極 的に摂る。
9、食後にガムを噛むのは有効。(唾液が弱アルカリ性なので胃酸を中和
して症状を緩和する)
10、一時的には、牛乳やお湯を飲めば症状が和らぐ。
11、逆流性食道炎は、猫背の人に多いので姿勢に気をつける。
逆流性食道炎原因
胃液の逆流は、食道から胃への入り口部分が老化などによって緩むことが原因と言われていますが、その誘引は。
◇ 姿勢が前かがみの状態でいる事が多い
◇ ストレス
◇ 過飲過食、飲酒による胃酸過多
◇ 食後すぐに横になる、前屈するなど
◇ 加齢による機能低下
◇ 食道裂孔ヘルニア
◇ 食道の機能低下
◇ 妊娠、肥満、便秘による腹圧の上昇
◇ 腹圧を高める運動や衣服の着用
◇ 本数の多い喫煙
◇ 刺激の強い食品の多食(コーヒ、カラシ、栄養剤のビタミンC)
原因がはっきりしている場合を除いては、ストレスによって発症する例が大部分を占めるため、精神科的治療を平行して行う長期間の治療になることもあります
◇ 姿勢が前かがみの状態でいる事が多い
◇ ストレス
◇ 過飲過食、飲酒による胃酸過多
◇ 食後すぐに横になる、前屈するなど
◇ 加齢による機能低下
◇ 食道裂孔ヘルニア
◇ 食道の機能低下
◇ 妊娠、肥満、便秘による腹圧の上昇
◇ 腹圧を高める運動や衣服の着用
◇ 本数の多い喫煙
◇ 刺激の強い食品の多食(コーヒ、カラシ、栄養剤のビタミンC)
原因がはっきりしている場合を除いては、ストレスによって発症する例が大部分を占めるため、精神科的治療を平行して行う長期間の治療になることもあります
逆流性食道炎とは
逆流性食道炎の症状◇ 口の中に酸っぱい物が上がってくる
◇ 胸焼けがする
◇ 寝ているときや前かがみになったときに喉や口に胃酸が逆流する
◇ 喉の痛みや違和感、又は不快感がある
◇ 肋間神経痛のような胸痛がする
◇ 耳痛、耳の違和感がある
◇ 甘いものが食べられなくなった
多くは過度のおくび(げっぷ)を伴い、食道が狭くなって食物が通りにくくなるなど、重度の場合は、出血を伴い貧血を引き起こすこともあります。
かがんだ時や食べすぎた後、あるいは就寝後や起床時に不快感が強い人が多く、また、胃液は起きている時よりも、就寝時の14時頃に分泌が多く出る事と、横になっている姿勢のほうが逆流しやすいために、就寝中に食道に炎症が起き、朝起きた時から胸焼けを感じることが多くなります。
逆流性食道炎とは逆流性食道炎は、胃液(1日2リットル分泌)が逆流しないように閉まっているはずの噴門(胃と食道の境目)が、何らかの原因で開いたために、胃液が食道に逆流するために起こる食道の炎症です。
良く似た症状で、普段から胃酸過多の人で、便秘が続いた時などに胃液が逆流することがありますが、この様に炎症や潰瘍が無くても胃液が逆流する症状もあります。
胃液中の胃酸は酸性度が非常に高いので、胃壁は粘液を分泌して胃酸を防御していますが、食道にはそうした働きがないことから、胃液が逆流すると粘膜が傷ついてしまい、食後に起きる胸焼けや、のどまで上がった胃液で、食道につかえ感や、焼ける感じ、チリチリした胸の痛み、げっぷが多くなるなどが一般的な症状です。
逆流性食道炎でも軽度の場合、又は、高齢者で自覚症状がほとんどないこともあります。
炎症が強いと潰瘍(かいよう)が生じて、出血や狭窄(せまくなること)の原因になり、欧米では以前から多い病気で日本では少ないと言われていましたが、高齢者の増加・食事の欧米化・診断の進歩により、日本でも大変多くの人が、時々逆流性食道炎を起こしていると言われていることが分かってきました。
最近は、症状はあるのに炎症が見られない、非びらん性の逆流性食道炎が多く見られるようになり、、胃も加え胃食道逆流症という考えが多くなっています。
こうした逆流性食道炎は、高齢者に多く見られ、また、男性よりも女性に多いという特徴があります。
◇ 胸焼けがする
◇ 寝ているときや前かがみになったときに喉や口に胃酸が逆流する
◇ 喉の痛みや違和感、又は不快感がある
◇ 肋間神経痛のような胸痛がする
◇ 耳痛、耳の違和感がある
◇ 甘いものが食べられなくなった
多くは過度のおくび(げっぷ)を伴い、食道が狭くなって食物が通りにくくなるなど、重度の場合は、出血を伴い貧血を引き起こすこともあります。
かがんだ時や食べすぎた後、あるいは就寝後や起床時に不快感が強い人が多く、また、胃液は起きている時よりも、就寝時の14時頃に分泌が多く出る事と、横になっている姿勢のほうが逆流しやすいために、就寝中に食道に炎症が起き、朝起きた時から胸焼けを感じることが多くなります。
逆流性食道炎とは逆流性食道炎は、胃液(1日2リットル分泌)が逆流しないように閉まっているはずの噴門(胃と食道の境目)が、何らかの原因で開いたために、胃液が食道に逆流するために起こる食道の炎症です。
良く似た症状で、普段から胃酸過多の人で、便秘が続いた時などに胃液が逆流することがありますが、この様に炎症や潰瘍が無くても胃液が逆流する症状もあります。
胃液中の胃酸は酸性度が非常に高いので、胃壁は粘液を分泌して胃酸を防御していますが、食道にはそうした働きがないことから、胃液が逆流すると粘膜が傷ついてしまい、食後に起きる胸焼けや、のどまで上がった胃液で、食道につかえ感や、焼ける感じ、チリチリした胸の痛み、げっぷが多くなるなどが一般的な症状です。
逆流性食道炎でも軽度の場合、又は、高齢者で自覚症状がほとんどないこともあります。
炎症が強いと潰瘍(かいよう)が生じて、出血や狭窄(せまくなること)の原因になり、欧米では以前から多い病気で日本では少ないと言われていましたが、高齢者の増加・食事の欧米化・診断の進歩により、日本でも大変多くの人が、時々逆流性食道炎を起こしていると言われていることが分かってきました。
最近は、症状はあるのに炎症が見られない、非びらん性の逆流性食道炎が多く見られるようになり、、胃も加え胃食道逆流症という考えが多くなっています。
こうした逆流性食道炎は、高齢者に多く見られ、また、男性よりも女性に多いという特徴があります。
飲酒と食道がんの関連 世界的には確実
アルコール飲料が食道がんのリスクであることは、世界中から報告されています。国際がん研究機構(IARC)における評価では、アルコール飲料はヒトに対し発がん性があると結論づけられており、部位別には口腔、咽頭、喉頭、食道、肝臓、大腸、乳がんのリスク要因とされています。また、世界がん研究基金と米国がん研究協会(WCRF/AICR)が共同で発表している「がん予防のための食物・栄養などに関する勧告」の第二版(2007)でも、アルコールは食道がんの確実なリスク要因であると判定されています。
日本では、よく飲まれる酒の種類が欧米と異なること、日本人に多い食道がんのタイプ(扁平上皮がん)が欧米に多いタイプ(腺がん)と異なること、アルコールを飲んですぐ顔が赤くなるタイプの人が約半数いるという体質の違いがあることから、必ずしも欧米の結果が参考になるとは限りません。
今回、改めて、2010年1月までに報告された飲酒と食道がんリスクについて、日本人を対象とした疫学研究結果をまとめ、評価しました。このテーマについて報告された疫学研究には、4つのコホート研究と9つの症例対照研究がありました。それらを検討した結果、日本では、飲酒と食道がんリスクの関連を示す科学的根拠は確実であるという結論になりました。
日本では、よく飲まれる酒の種類が欧米と異なること、日本人に多い食道がんのタイプ(扁平上皮がん)が欧米に多いタイプ(腺がん)と異なること、アルコールを飲んですぐ顔が赤くなるタイプの人が約半数いるという体質の違いがあることから、必ずしも欧米の結果が参考になるとは限りません。
今回、改めて、2010年1月までに報告された飲酒と食道がんリスクについて、日本人を対象とした疫学研究結果をまとめ、評価しました。このテーマについて報告された疫学研究には、4つのコホート研究と9つの症例対照研究がありました。それらを検討した結果、日本では、飲酒と食道がんリスクの関連を示す科学的根拠は確実であるという結論になりました。
がんとアセトアルデヒド
アセトアルデヒドは、飲酒後に体内でエタノールの中間代謝物として生成されます。悪酔いや二日酔いの原因となります。また、アセトアルデヒドには発がん性があり膵臓がん、口腔がん、食道がん、咽頭がん、大腸がんなどの発症が高くなるそうです。
アセトアルデヒドは添加物としてタバコ製造会社によってタバコにも添加されているようです。添加する理由は、アンモニアと同様にニコチンの吸収・効果の増幅作用があり、より少量のニコチンで依存性を発揮させたり、燃焼を促進させたりするようです。
口の中をきれいにすると、アセトアルデヒドは低くなります。歯磨きやうがいはもちろんのこと、デンタルフロス、歯肉ブラシなども使って口腔内を清潔に保ちましょう。
アセトアルデヒドは添加物としてタバコ製造会社によってタバコにも添加されているようです。添加する理由は、アンモニアと同様にニコチンの吸収・効果の増幅作用があり、より少量のニコチンで依存性を発揮させたり、燃焼を促進させたりするようです。
口の中をきれいにすると、アセトアルデヒドは低くなります。歯磨きやうがいはもちろんのこと、デンタルフロス、歯肉ブラシなども使って口腔内を清潔に保ちましょう。
食道がんの初期症状
食道がんは、女性の5倍の確立で男性が発症するがんで、全てのがんの中で3.4%を占める発症率の高いがんです。
胃がんや肺がんに比べて情報量は少ないですが、初期症状が現れてから1年以内に死亡してしまうことが多く、5年生存率は5%と大変低いことで知られています。
原因としては、やはりお酒やタバコ。
さらに、刺激物を好む人が発症することが多いといわれています。
また、熱い食べ物や飲み物を冷まさずに飲み込むと、食道がダメージを受け、食道がんのリスクが高まります。
死亡率がとても高い「食道がん」ですが、初期症状はほとんどなく、無症状食道がんは実に20%。
そのため、早期発見がとても困難です。
なんとなく胸がつかえたり、胸がしみる感じや大きめの固形物が飲み込みにくくなるという症状が現れますが、
50代~60代で発症することが多いため、年齢のせいで喉がつかえているのだと捉えて放置してしまう人がほとんど。
さらに、がんが進行するにつれてこれらの喉の違和感は消えてしまうことが多く、がんがそのままどんどんと進行してしまう原因となっています。
また、胃に不快感を覚える人が、内視鏡検査を受けて偶然「食道がん」が発見されるということも少なくないようです。
食道がんのかすかな初期症状として覚えておきたいのが、食べ物が落ちていく感覚。
熱いものを食べたときなどに、喉からお腹にかけてつーっと落ちていく感じを経験したことがある人は、多いのではないでしょうか。
食道の感覚は敏感で比較的正確なため、異物があると、物が通っていくときに異変が感じられます。
熱いものを食べたわけでもないのに、食べ物が通っていく感じを覚えたときは、「食道がん」の初期症状を疑いましょう。
がんが進行すると、食道の内側に向かって腫瘍が盛り上がるので、食べ物が喉や胸で詰まる感覚が強くなります。
また、食事に影響を及ぼしてくるため、体重の減少も症例の一つに挙げられます。
ただし、こういった症状を自覚する頃には、がんは相当進行してしまっているものと考えてください。
「食道がん」はとても進行の早く、さらには転移するのも早いがんなので、違和感を覚えた時点で早々に医療機関を受診するべきです。
40代後半から増加するという統計があるので、何も兆候がなくても、40代を過ぎたら人間ドッグや定期健診を受けるようにするのが、早期発見さらには、完治へと繋がる方法です。
胃がんや肺がんに比べて情報量は少ないですが、初期症状が現れてから1年以内に死亡してしまうことが多く、5年生存率は5%と大変低いことで知られています。
原因としては、やはりお酒やタバコ。
さらに、刺激物を好む人が発症することが多いといわれています。
また、熱い食べ物や飲み物を冷まさずに飲み込むと、食道がダメージを受け、食道がんのリスクが高まります。
死亡率がとても高い「食道がん」ですが、初期症状はほとんどなく、無症状食道がんは実に20%。
そのため、早期発見がとても困難です。
なんとなく胸がつかえたり、胸がしみる感じや大きめの固形物が飲み込みにくくなるという症状が現れますが、
50代~60代で発症することが多いため、年齢のせいで喉がつかえているのだと捉えて放置してしまう人がほとんど。
さらに、がんが進行するにつれてこれらの喉の違和感は消えてしまうことが多く、がんがそのままどんどんと進行してしまう原因となっています。
また、胃に不快感を覚える人が、内視鏡検査を受けて偶然「食道がん」が発見されるということも少なくないようです。
食道がんのかすかな初期症状として覚えておきたいのが、食べ物が落ちていく感覚。
熱いものを食べたときなどに、喉からお腹にかけてつーっと落ちていく感じを経験したことがある人は、多いのではないでしょうか。
食道の感覚は敏感で比較的正確なため、異物があると、物が通っていくときに異変が感じられます。
熱いものを食べたわけでもないのに、食べ物が通っていく感じを覚えたときは、「食道がん」の初期症状を疑いましょう。
がんが進行すると、食道の内側に向かって腫瘍が盛り上がるので、食べ物が喉や胸で詰まる感覚が強くなります。
また、食事に影響を及ぼしてくるため、体重の減少も症例の一つに挙げられます。
ただし、こういった症状を自覚する頃には、がんは相当進行してしまっているものと考えてください。
「食道がん」はとても進行の早く、さらには転移するのも早いがんなので、違和感を覚えた時点で早々に医療機関を受診するべきです。
40代後半から増加するという統計があるので、何も兆候がなくても、40代を過ぎたら人間ドッグや定期健診を受けるようにするのが、早期発見さらには、完治へと繋がる方法です。
登録:
投稿 (Atom)