埼玉県 1病院
埼玉県立がんセンター
★診療科目
消化器外科
埼玉県北足立郡伊奈町小室818 ℡048-722-1111
胃がんの治療成績では、全国でもトップクラスの評価を得ている。また胃がんの内視鏡手術が多い(2003年データでは日本一)ことでも有名。
千葉県 3病院
国保旭中央病院
★診療科目
外科
千葉県旭市イ1326 ℡0479-63-8111
胃がんの治療実績において、全国的にも高い評価を得ている病院。がん治療の総合ランキングでも上位にランクされている。
千葉県がんセンター
★診療科目
消化器器科 千葉県千葉市中央区仁戸名町666-2 ℡043-264-5431
胃がん治療の全国優良病院として名前の挙がる病院。主要な胃がん治療施設としてネット等でも紹介されている。
亀田メディカルセンター
★診療科目
外科 千葉県鴨川市東町929 ℡04-7092-2211
2004年11月の日経トレンディーで「居心地のいい病院ランキング」で総合第1位として取り上げられられた病院。
東京都 7病院
癌研究会有明病院
★診療科目
消化器外科 東京都江東区有明3-10-6 ℡03-3520-0111
胃がんの治療実績で全国でもトップクラスの評価を得ている。胃がん手術の術死率0.4%未満で、高い治癒率を誇っている。
虎ノ門病院
★診療科目
消化器外科
東京都港区虎ノ門2-2-2 ℡03-3588-1111
患者から「良い医者が沢山いる」と評判の病院。ネットや書籍の多くで、全国トップランクに評価している。
NTT東日本関東病院
★診療科目
外科 東京都品川区東五反田5-9-22 ℡03-3448-6111
胃がんに限らず、ほとんどの診療項目で高い評価を得ている病院。胃がんでも多くのメディアで取り上げられている。
日本医科大学病院
★診療科目
第一外科
東京都文京区千駄木1-1-5 ℡03-3822-21311
ダメージの少ない手術法と全身免疫相関重視の治療で有名。書籍で実力度全国第9位と紹介されている。
東京女子医科大学病院
★診療科目
消化器外科 東京都新宿区河田町8-1 ℡03-3353-8111
消化器外来に関して評判の良い病院。設備・評判・診療レベルが高く、検査予約でいつも一杯。
東京都立府中病院
★診療科目
外科 東京都府中市武蔵台2-9-2 ℡042-323-5111
2002年胃癌での入院は148例で、うち胃を切除したのはは131例(胃全摘:40例、幽門側胃切:70例、その他:21例)と多くの実績がある。
日本赤十字社
医療センター
★診療科目
消化器外科 東京都渋谷区広尾4-1-22 ℡03-3400-1311
手術合併症の頻度が極めて小さいことで評判。胃がんの年間手術数はかなり多く、腹腔鏡手術を積極的に実施している病院。
神奈川県 3病院
横浜市立市民病院
★診療科目
外科 神奈川県横浜市保土ヶ谷区岡沢町56 ℡045-331-1961
胃がんの手術件数(2003年データ)では、県内でもトップクラス。患者への対応や施設のきれいさで評判の良い病院。
神奈川県立
がんセンター
★診療科目
消化器外科 神奈川県横浜市旭区中尾1-1-2 ℡045-391-5761
胃がんの治療成績では常に高い評価を得ている。地元神奈川のみならず、全国的にも有名な病院。
昭和大学
横浜市北部病院
★診療科目
消化器センター 神奈川県横浜市都筑区茅ヶ崎中央35-1 ℡045-949-7000
胃がんの手術件数(2003年データ)は70件超。食道がんの名医と言われる消化器病センター・井上晴洋助教授がいることで有名。
肺がんセルフチェック
気になる症状や、習慣が自分にあてはまるかチェックしてみましょう。
男性である
両親またはどちらかが肺がんになった
肺がん検診を受けたことがない
タバコを1日20本以上、15年間以上吸っている
最近やせてきた
タバコを15歳以下で吸い始めた
石綿やコールタールを扱う仕事をしていた
夫(妻)が10年以上のヘビースモーカーで家でもよく吸う
光化学スモッグが発生する場所に住んでいる
間質性肺炎(肺線維症)・塵肺・COPDにかかった、あるいはアスベストと接触したことがある
痰に血がまじっていたことがある
せき、たんが長く続く
排気ガスの多い道路の近くに住んでいる
原因不明の微熱がつづくことがある
血痰が出る
痰の細胞診の検査を受けたことがある
息が苦しい
住まいの近くに工場の煙突がある
ストレスに弱いほうである
胸が痛い
声がかれる
40歳以上である
胸部ヘリカルCT検査を受けたことがある
家の前の道路がコールタールである
上腕に頑固な神経痛がある
男性なのに女性化乳房がみられる
気になることが5つ以上ありますと定期健診をおすすめいたします。
何よりもまず早期発見が肺がん対策です。
男性である
両親またはどちらかが肺がんになった
肺がん検診を受けたことがない
タバコを1日20本以上、15年間以上吸っている
最近やせてきた
タバコを15歳以下で吸い始めた
石綿やコールタールを扱う仕事をしていた
夫(妻)が10年以上のヘビースモーカーで家でもよく吸う
光化学スモッグが発生する場所に住んでいる
間質性肺炎(肺線維症)・塵肺・COPDにかかった、あるいはアスベストと接触したことがある
痰に血がまじっていたことがある
せき、たんが長く続く
排気ガスの多い道路の近くに住んでいる
原因不明の微熱がつづくことがある
血痰が出る
痰の細胞診の検査を受けたことがある
息が苦しい
住まいの近くに工場の煙突がある
ストレスに弱いほうである
胸が痛い
声がかれる
40歳以上である
胸部ヘリカルCT検査を受けたことがある
家の前の道路がコールタールである
上腕に頑固な神経痛がある
男性なのに女性化乳房がみられる
気になることが5つ以上ありますと定期健診をおすすめいたします。
何よりもまず早期発見が肺がん対策です。
胃がん治療・手術の名医
氏名
病院名
笹子三津留国立がんセンター中央病院
第一領域外来部長 1976年東京大学医学部医学科卒。オランダ・ライデン大学外科教授等を経て現職。
数多くの症例をこなしており、確実な胃がん手術が出来る外科医と評判です。胃がんの手術数は日本でトップ、多岐な治療法と安定した技術で合併症にも対応しています。
佐野武国立がんセンター中央病院
外科医長 1980年東京大学医学部卒。パリ市キュリー研究所フェロー等を経て現職。
確実で安定感のある手術が出来る外科医と言われています。患者に対する面倒見がよく、温かみのある胃がんの治療が受けられると評判です。
愛甲孝鹿児島大学病院
腫瘍制御学・消化器外科学教授 1969年九州大学医学部卒。米国コーネル大学医学部留学等を経て現職。
センチネルリンパ節理論に基づく研究と臨床を行っており、これまでに約200例の早期胃がんに対して臨床応用し、きわめて良好な結果を得ています。
大谷吉秀慶応義塾大学病院
一般・消化器外科専任講師 1981年慶應義塾大学医学部卒。浦和市立病院等を経て1999年より現職。
慶応義塾大学病院では、内視鏡専門医はもちろんのこと、放射線科診断医、化学療法や放射線治療を専門とする医師がそれぞれの分野で活躍しています。
梨本篤新潟県立がんセンター新潟病院
外科部長 1975年新潟大学医学部卒。米国留学等を経て2004年より現職。
完全な臓器別診療体制を取っており、疾患ごとに必ず専門医が主治医となり、常に同じ熟練医チームが手術・治療を担当しています。
二宮基樹広島市立広島市民病院
外科主任部長 1977年岡山大学医学部卒。同第一外科等を経て、2002年より現職。
早期胃がんに対し全国に先駆けて胃がん機能温存手術を行ってきました。手術のみでは対応できない高度進行、再発胃がんに対しては、外来中心の化学療法を行っています。
濱中久尚東山会調布東山病院
消化器内科 1998年和歌山県立医科大学医学部卒。国立がんセンター中央病院等を経て現職。
内視鏡医と連携し、診断から治療までチーム医療を行っています。常勤外科医のレベルも高く、避けようが無い合併症が起こっても、早急に対応できる環境にあります。
平塚正弘市立伊丹病院
副院長 1976年川崎医科大学卒。大阪府立成人病センター外科等を経て現職。
胃がん手術のスペシャリストで、胃がんに関する手術は縮小手術から超拡大手術まで、どのような手術も平塚医師が行うことが出来ます。
山村義孝愛知県がんセンター中央病院
消化器外科部部長 1969年名古屋大学医学部卒。名古屋大学医学部第二外科等を経て現職。
進行した胃がんの転移や再発で最も多い「腹膜転移」の治療で定評があり、腹膜転移の初期診断とその後の抗がん剤治療で腹膜転移の治癒を目指しています。
病院名
笹子三津留国立がんセンター中央病院
第一領域外来部長 1976年東京大学医学部医学科卒。オランダ・ライデン大学外科教授等を経て現職。
数多くの症例をこなしており、確実な胃がん手術が出来る外科医と評判です。胃がんの手術数は日本でトップ、多岐な治療法と安定した技術で合併症にも対応しています。
佐野武国立がんセンター中央病院
外科医長 1980年東京大学医学部卒。パリ市キュリー研究所フェロー等を経て現職。
確実で安定感のある手術が出来る外科医と言われています。患者に対する面倒見がよく、温かみのある胃がんの治療が受けられると評判です。
愛甲孝鹿児島大学病院
腫瘍制御学・消化器外科学教授 1969年九州大学医学部卒。米国コーネル大学医学部留学等を経て現職。
センチネルリンパ節理論に基づく研究と臨床を行っており、これまでに約200例の早期胃がんに対して臨床応用し、きわめて良好な結果を得ています。
大谷吉秀慶応義塾大学病院
一般・消化器外科専任講師 1981年慶應義塾大学医学部卒。浦和市立病院等を経て1999年より現職。
慶応義塾大学病院では、内視鏡専門医はもちろんのこと、放射線科診断医、化学療法や放射線治療を専門とする医師がそれぞれの分野で活躍しています。
梨本篤新潟県立がんセンター新潟病院
外科部長 1975年新潟大学医学部卒。米国留学等を経て2004年より現職。
完全な臓器別診療体制を取っており、疾患ごとに必ず専門医が主治医となり、常に同じ熟練医チームが手術・治療を担当しています。
二宮基樹広島市立広島市民病院
外科主任部長 1977年岡山大学医学部卒。同第一外科等を経て、2002年より現職。
早期胃がんに対し全国に先駆けて胃がん機能温存手術を行ってきました。手術のみでは対応できない高度進行、再発胃がんに対しては、外来中心の化学療法を行っています。
濱中久尚東山会調布東山病院
消化器内科 1998年和歌山県立医科大学医学部卒。国立がんセンター中央病院等を経て現職。
内視鏡医と連携し、診断から治療までチーム医療を行っています。常勤外科医のレベルも高く、避けようが無い合併症が起こっても、早急に対応できる環境にあります。
平塚正弘市立伊丹病院
副院長 1976年川崎医科大学卒。大阪府立成人病センター外科等を経て現職。
胃がん手術のスペシャリストで、胃がんに関する手術は縮小手術から超拡大手術まで、どのような手術も平塚医師が行うことが出来ます。
山村義孝愛知県がんセンター中央病院
消化器外科部部長 1969年名古屋大学医学部卒。名古屋大学医学部第二外科等を経て現職。
進行した胃がんの転移や再発で最も多い「腹膜転移」の治療で定評があり、腹膜転移の初期診断とその後の抗がん剤治療で腹膜転移の治癒を目指しています。
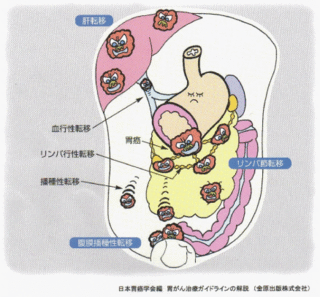
胃がんの3大転移
肺がん 薬物療法
プラチナ(白金)製剤といわれるシスプラチン、カルボプラチンのどちらかに、90年代に登場した新しい抗がん剤(新規抗がん剤)のうちいずれか1種類を選んで併用し、3-4週ごとに4回治療すること(プラチナ二剤療法)が標準的です。大規模な検討の結果、どの組み合わせで治療を行っても得られる効果は大体同じくらいと考えられており、中間生存期間は約1年、1年生存率は50%から60%です。高齢者や、PS不良患者には、新規抗がん剤の中から1種類だけ選んで単独で投与する治療法もよく行われます。
最近承認されたペメトレキセドには組織型による効果の差があります。すなわち、腺がんを中心とする非扁平上皮がんにおいて、シスプラチン+ゲムシタビン群に比べてシスプラチン+ペメトレキセド群は有意に生存期間を延長することが認められました。従来の抗がん剤では、非小細胞肺がんの中で組織型によって薬剤を選択することはなかったのですが、ペメトレキセドの登場によって、組織型に応じてより適切な治療法を考慮していくことが可能となりました。
抗がん剤の副作用は薬の種類によって異なりますが、アレルギー反応、消化器症状(嘔気・嘔吐)、血液毒性(白血球減少・貧血・血小板減少)、肝障害、肺障害、腎障害・心毒性、末梢神経障害(しびれ)、脱毛、便秘・下痢などがあります。
プラチナ二剤治療を行った後、二回目に行う治療をセカンドライン治療といいますが、その治療はドセタキセルやペメトレキセドの単剤使用が標準的です。
最近承認されたペメトレキセドには組織型による効果の差があります。すなわち、腺がんを中心とする非扁平上皮がんにおいて、シスプラチン+ゲムシタビン群に比べてシスプラチン+ペメトレキセド群は有意に生存期間を延長することが認められました。従来の抗がん剤では、非小細胞肺がんの中で組織型によって薬剤を選択することはなかったのですが、ペメトレキセドの登場によって、組織型に応じてより適切な治療法を考慮していくことが可能となりました。
抗がん剤の副作用は薬の種類によって異なりますが、アレルギー反応、消化器症状(嘔気・嘔吐)、血液毒性(白血球減少・貧血・血小板減少)、肝障害、肺障害、腎障害・心毒性、末梢神経障害(しびれ)、脱毛、便秘・下痢などがあります。
プラチナ二剤治療を行った後、二回目に行う治療をセカンドライン治療といいますが、その治療はドセタキセルやペメトレキセドの単剤使用が標準的です。
肺がん 放射線治療
がんの放射線治療にはライナックなどの大型治療装置で体の外から放射線を照射する方法(外部照射法)と、線源を入れた容器を臓器の中に入れ照射する方法(小線源治療)とがあります。肺がんの放射線治療は高エネルギーX線を外部照射することが多いが、最近は定位放射線治療や粒子線治療(陽性線や重粒子線)への期待も高まっています。
IIIA/IIIB期の局所進行非小細胞肺がんに対して80年代までは放射線単独療法が行われていました。しかし多くの臨床試験の効果、放射線単独より化学療法の併用が優れ、さらに逐次併用より同時併用が優れていることが明らかにされ現在ではこれが標準治療となっています。放射線治療の多くは一日一回、週5回、一回2グレイを照射して、合計で非小細胞肺がんで60-70グレイ、小細胞肺がんでは一日二回の多分割照射で45グレイ照射することが一般的です。副作用には食道炎、肺臓炎、皮膚炎などがあります。しかし、有害事象も強いので患者さんの状態も考慮すべきです。
肺門部早期例に対する気管支腔内照射は肺門部早期がんにおいて肺機能を保ちつつ手術例の治療成績と遜色のない結果が得られつつあります。また、このような肺がんにはPDT(Photo Dynamic Therapy;腫瘍に選択性のある薬剤を投与し、レーザーにより化学反応を起こし、腫瘍のみを選択的に障害を傷害する治療)等も行われています。
また、肺がん脳転移に対しては通常は全脳照射を行われますが、大きさが3cm以下、数が3個以下であれば、ガンマナイフ治療や様々な方向から放射線を集中させる治療(SMART)が行われます。
肺がんの治癒と言うより症状(疼痛や神経障害)の緩和目的・予防目的で骨や脳へ照射が行われることもあります。
IIIA/IIIB期の局所進行非小細胞肺がんに対して80年代までは放射線単独療法が行われていました。しかし多くの臨床試験の効果、放射線単独より化学療法の併用が優れ、さらに逐次併用より同時併用が優れていることが明らかにされ現在ではこれが標準治療となっています。放射線治療の多くは一日一回、週5回、一回2グレイを照射して、合計で非小細胞肺がんで60-70グレイ、小細胞肺がんでは一日二回の多分割照射で45グレイ照射することが一般的です。副作用には食道炎、肺臓炎、皮膚炎などがあります。しかし、有害事象も強いので患者さんの状態も考慮すべきです。
肺門部早期例に対する気管支腔内照射は肺門部早期がんにおいて肺機能を保ちつつ手術例の治療成績と遜色のない結果が得られつつあります。また、このような肺がんにはPDT(Photo Dynamic Therapy;腫瘍に選択性のある薬剤を投与し、レーザーにより化学反応を起こし、腫瘍のみを選択的に障害を傷害する治療)等も行われています。
また、肺がん脳転移に対しては通常は全脳照射を行われますが、大きさが3cm以下、数が3個以下であれば、ガンマナイフ治療や様々な方向から放射線を集中させる治療(SMART)が行われます。
肺がんの治癒と言うより症状(疼痛や神経障害)の緩和目的・予防目的で骨や脳へ照射が行われることもあります。
スキルス胃がんは悪性度が高い
他のタイプと比べると、スキルス胃がんの悪性度は特に高く、生存率も低くなりがちです。特徴として早期発見が難しいことが挙げられますが、これは医の粘膜の表面に大きな変化を起こさないことが原因になっています。胃壁の中で広がっていくため、たとえ定期検診を受けていたとしても、見落とされてしまうことが多いのです。そのため、発見された時にはおよそ60%の方が転移しています。
転移はスキルス胃がんの治療法の選択肢を限定してしまうことがありますし、手術を行った場合でも再発の原因になってしまうことが多くなります。一般的には、早期胃がんなら治癒を目指すことができるのですが、すでに転移までしている状態では、話が変わってしまいます。診断としては、胃壁全体が硬くなってから見つかることが多くあります。
厄介なスキルス性ですが、主に30歳代と40歳代の女性に発症しています。この年代の女性は、あまり胃がんにかかることがないため、検診を受けていないことも多くあります。たしかに、検査をすれば確実に発見できるものではなく、見逃されてしまうことも多いのですが、やはりあきらめることはできません。毎年レントゲン撮影を続け、過去の写真と比較することによって、早期発見できる可能性も残されています。
生存率を高めるためには、手術のほかに化学療法を用いることで、残された癌細胞に対応することが一般的に考えられます。もちろん、個別に症状や転移の状態、患者さんの全身状態も考慮しなくてはなりません。現状として納得できるほどの成果が出せていないことが多いのですが、名医に診断してもらうことで、少しでも質の高い医療を望むこともできます。
最新治療の研究では、抗がん剤を小さなカプセルに包んで投与する方法が研究されています。この研究が実用化されることによって、症状の改善は今よりも容易に望めるようになるかもしれません。
転移はスキルス胃がんの治療法の選択肢を限定してしまうことがありますし、手術を行った場合でも再発の原因になってしまうことが多くなります。一般的には、早期胃がんなら治癒を目指すことができるのですが、すでに転移までしている状態では、話が変わってしまいます。診断としては、胃壁全体が硬くなってから見つかることが多くあります。
厄介なスキルス性ですが、主に30歳代と40歳代の女性に発症しています。この年代の女性は、あまり胃がんにかかることがないため、検診を受けていないことも多くあります。たしかに、検査をすれば確実に発見できるものではなく、見逃されてしまうことも多いのですが、やはりあきらめることはできません。毎年レントゲン撮影を続け、過去の写真と比較することによって、早期発見できる可能性も残されています。
生存率を高めるためには、手術のほかに化学療法を用いることで、残された癌細胞に対応することが一般的に考えられます。もちろん、個別に症状や転移の状態、患者さんの全身状態も考慮しなくてはなりません。現状として納得できるほどの成果が出せていないことが多いのですが、名医に診断してもらうことで、少しでも質の高い医療を望むこともできます。
最新治療の研究では、抗がん剤を小さなカプセルに包んで投与する方法が研究されています。この研究が実用化されることによって、症状の改善は今よりも容易に望めるようになるかもしれません。
胃がんに効果的な食事療法
病院で専門医から治療を受ける場合には、手術や抗がん剤による化学療法、放射線治療が一般的に行われています。しかし、手術には後遺症がありますし、抗がん剤や放射線治療には副作用があり、深刻な事態を招くこともあります。そうした方法のほかに、胃がん治療に食事療法を用いる方法もありますので、参考にしてください。
予防のために 名医による効果的な治療も、予防にはかないません。なにしろ、最初から食事で胃がんを予防することができれば、闘病生活を送る必要がなくなるのです。消化器官である以上、食べたものの影響を受けることは否めません。
そこで気をつけたいことは、食事の時間を決めて、毎日規則正しい時間に食べることや、野菜や果物を豊富に摂取すること、過剰な脂肪や香辛料、アルコールの度数が高いお酒を控えること、保存状態の悪い物やカビの生えたものは食べないことが挙げられます。
これらの注意点を守ったとしても、絶対に胃がんにならないわけではありません。しかし、食生活の乱れが罹患リスクを高めることは間違いのないことですので、リスクを減少させることにはつながります。日々の行動を少しづつでも変えてみましょう。
術後の場合 胃がんの手術を行うと、胃の一部、または全部を摘出することになりますので、術前と同じ感覚でいるわけにはいきません。食べるものには原則として制限がありませんが、食べ方には変化があります。
まず、回数を増やして一度に食べる量を減らすことです。無理に多めに食べようとするより、何回かに分けてみましょう。体調がよいと以前と同じ量を口にしてしまいそうになると思いますが、調子に乗ってしまうと後で苦しくなりますので、自重してください。新しい量に慣れるまでは、意識的にコントロールしましょう。
また、噛むことによって、消化機能の低下を補いましょう。焦らずゆっくり食べるようにしてください。また、回数が増えても、毎日の時間は一定に保ちましょう。お腹が空いた時に好きなだけ口に運ぶのではなく、規則正しい生活を送ることが大切です。アルコールや消化の悪いものは、専門医と相談しながら摂取するようにしてください。くれぐれも体に負担をかけすぎるようなことはしないでください。
ダンピング症候群 術後の後遺症として一般的なものに、ダンピング症候群があります。ダンピング症候群には早期と後期があり、早期ダンピング症候群は食後30分以内に発生する動機やめまい、脱力感、発汗、顔色の変化、下痢などの症状を示します。早期ダンピング症候群を防ぐためには、食事の時の水分を控えることや、甘くてとろとろしたお汁粉のようなものに気をつけることが必要です。
後期ダンピング症候群の症状としては、食後2時間から3時間ほど経過してから、冷や汗や倦怠感、めまい、指のふるえ、脱力感が現われます。血糖値の低下が原因となっていますので、食後2時間ほど経った頃に間食をすることで予防することができます。
予防のために 名医による効果的な治療も、予防にはかないません。なにしろ、最初から食事で胃がんを予防することができれば、闘病生活を送る必要がなくなるのです。消化器官である以上、食べたものの影響を受けることは否めません。
そこで気をつけたいことは、食事の時間を決めて、毎日規則正しい時間に食べることや、野菜や果物を豊富に摂取すること、過剰な脂肪や香辛料、アルコールの度数が高いお酒を控えること、保存状態の悪い物やカビの生えたものは食べないことが挙げられます。
これらの注意点を守ったとしても、絶対に胃がんにならないわけではありません。しかし、食生活の乱れが罹患リスクを高めることは間違いのないことですので、リスクを減少させることにはつながります。日々の行動を少しづつでも変えてみましょう。
術後の場合 胃がんの手術を行うと、胃の一部、または全部を摘出することになりますので、術前と同じ感覚でいるわけにはいきません。食べるものには原則として制限がありませんが、食べ方には変化があります。
まず、回数を増やして一度に食べる量を減らすことです。無理に多めに食べようとするより、何回かに分けてみましょう。体調がよいと以前と同じ量を口にしてしまいそうになると思いますが、調子に乗ってしまうと後で苦しくなりますので、自重してください。新しい量に慣れるまでは、意識的にコントロールしましょう。
また、噛むことによって、消化機能の低下を補いましょう。焦らずゆっくり食べるようにしてください。また、回数が増えても、毎日の時間は一定に保ちましょう。お腹が空いた時に好きなだけ口に運ぶのではなく、規則正しい生活を送ることが大切です。アルコールや消化の悪いものは、専門医と相談しながら摂取するようにしてください。くれぐれも体に負担をかけすぎるようなことはしないでください。
ダンピング症候群 術後の後遺症として一般的なものに、ダンピング症候群があります。ダンピング症候群には早期と後期があり、早期ダンピング症候群は食後30分以内に発生する動機やめまい、脱力感、発汗、顔色の変化、下痢などの症状を示します。早期ダンピング症候群を防ぐためには、食事の時の水分を控えることや、甘くてとろとろしたお汁粉のようなものに気をつけることが必要です。
後期ダンピング症候群の症状としては、食後2時間から3時間ほど経過してから、冷や汗や倦怠感、めまい、指のふるえ、脱力感が現われます。血糖値の低下が原因となっていますので、食後2時間ほど経った頃に間食をすることで予防することができます。
胃がんの生存率
胃がんは初期症状であれば治癒を目指すことができるほど予後が良いのですが、末期に近づくほど予後の経過は悪化します。
病期(ステージ)ごとに一般的な5年生存率を見ていくと、ステージ0ではほぼ100%、ステージ1で90%、ステージ2で80%、ステージ3で50%、ステージ4で10%となっています。すべての病期を通算するとおよそ70%となっていますが、末期に近づくと決して良好とは言えない数字であることに注意が必要です。もっとも、難治がんの代表格であるすい臓がんと比べると明らかに予後が良好であり、癌であっても早期発見によって助かる見込みは十分にあると言えます。
胃壁への変化が小さいスキルス性の場合を除けば、定期的に検診を受けておくことによって初期症状の段階で発見することは可能です。末期になる前に治療を行うことによって、治癒を目指しましょう。悪化するほどに再発の危険も高くなります。
胃がん検診を行った場合、実際に胃がんと診断されるのは1000人に1人から2人の割合とされていますが、それでも大きな危険を避けるためには受診の意味があります。日本人にとって縁の深い癌ですので、油断しないで下さい。生存率が高いうちに治療しておきましょう。
他の病院と生存率を比較するときには、通算の数字ではなく、それぞれの病期ごとに比べておきましょう。条件を揃えなくては適正な結果が得られないからです。
また、特定の病期のみの数字が悪い場合には、十分な症例数が確保できていないケースや、その進行度における治療を効果的に行うための専門医がいないことや、設備が整っていない可能性がありますので、原因を明らかにしておいた方が良いでしょう。
病期(ステージ)ごとに一般的な5年生存率を見ていくと、ステージ0ではほぼ100%、ステージ1で90%、ステージ2で80%、ステージ3で50%、ステージ4で10%となっています。すべての病期を通算するとおよそ70%となっていますが、末期に近づくと決して良好とは言えない数字であることに注意が必要です。もっとも、難治がんの代表格であるすい臓がんと比べると明らかに予後が良好であり、癌であっても早期発見によって助かる見込みは十分にあると言えます。
胃壁への変化が小さいスキルス性の場合を除けば、定期的に検診を受けておくことによって初期症状の段階で発見することは可能です。末期になる前に治療を行うことによって、治癒を目指しましょう。悪化するほどに再発の危険も高くなります。
胃がん検診を行った場合、実際に胃がんと診断されるのは1000人に1人から2人の割合とされていますが、それでも大きな危険を避けるためには受診の意味があります。日本人にとって縁の深い癌ですので、油断しないで下さい。生存率が高いうちに治療しておきましょう。
他の病院と生存率を比較するときには、通算の数字ではなく、それぞれの病期ごとに比べておきましょう。条件を揃えなくては適正な結果が得られないからです。
また、特定の病期のみの数字が悪い場合には、十分な症例数が確保できていないケースや、その進行度における治療を効果的に行うための専門医がいないことや、設備が整っていない可能性がありますので、原因を明らかにしておいた方が良いでしょう。
胃がん ペプシノゲン検査とは
胃がんの検査の1つに、血清(血液の一部)を用いた検査方法があります。
大規模な人数の検査をするとき、第1段階として疑わしい症例を見つけだすのに効率的な方法です。
胃の細胞から分泌されている酵素に「ペプシノゲンI」「ペプシノゲンII」という酵素があります。この酵素は萎縮(いしゅく)性胃炎に関係が深いことがわかっています。
血液中のこの酵素の量を測り、IとIIの比率から萎縮性胃炎を予測することができます。
萎縮性胃炎の粘膜からは分化型の腺癌(せんがん:腺管構造をしているがん)が発症するリスクが高いため、血液検査によりリスクの高い方々を選別し、早期発見につなげます。
この方法による胃がん発見率は間接X線検査(集団検診で行われている)に近い成績ともいわれています。
簡便で経済的なこと、また一度にたくさんの検体を調べられる効率性から、集団検診に間接X線検査とともに組み入れられています。
大規模な人数の検査をするとき、第1段階として疑わしい症例を見つけだすのに効率的な方法です。
胃の細胞から分泌されている酵素に「ペプシノゲンI」「ペプシノゲンII」という酵素があります。この酵素は萎縮(いしゅく)性胃炎に関係が深いことがわかっています。
血液中のこの酵素の量を測り、IとIIの比率から萎縮性胃炎を予測することができます。
萎縮性胃炎の粘膜からは分化型の腺癌(せんがん:腺管構造をしているがん)が発症するリスクが高いため、血液検査によりリスクの高い方々を選別し、早期発見につなげます。
この方法による胃がん発見率は間接X線検査(集団検診で行われている)に近い成績ともいわれています。
簡便で経済的なこと、また一度にたくさんの検体を調べられる効率性から、集団検診に間接X線検査とともに組み入れられています。
胃がん PET(陽電子放射断層撮影)検査とは
PET(陽電子放射断層撮影)検査は、がん細胞が正常細胞よりも糖分を多く必要とする性質を活かし、陽電子を放出するブドウ糖に似た薬剤を利用し、体内での薬剤の分布を画像化する診断法です。
CT検査やMRI検査が形態を画像化するのに対し、PET検査は細胞の活動性に応じて薬剤が集まる原理を利用することで、細胞の代謝の状態を画像化する検査です。また、PET検査は1回の検査で全身において、がんの検査を行うことができることが大きな特徴です。
しかし、全てのがんをPET検査で早期に発見できるわけでありません。薬剤の集積が少ない性質のがんもありますし、消化管粘膜に発生する極早期のがんの発見は困難です。また、薬剤は炎症部にも集まる性質をもつため炎症部とがんとの区別が難しいという問題もあります。
PET検査で発見されやすいがんとしては、肺がん、食道がん、膵臓がん、大腸がん、乳がんがあげられ、さらに、いままでの検診では見つけることが困難であった甲状腺がん、悪性リンパ腫、卵巣がん、子宮体がんが発見できることが期待されています。
他胃がん、腎がん、尿道がん、膀胱がん、前立腺がん、肝細胞がん、胆道がん、白血病など場所によっては有用性が低い場合があるともいわれています。
PET検査は平成14年度に一部の疾患の診断に限って保険が適応されるようになりましたが、その他の適応外の疾患や検診は全額自己負担となるため、かなり高額な検査になります。
また、薬剤の製造装置および撮影装置の設備費用が非常に高く、検査可能な医療機関は限られています。
CT検査やMRI検査が形態を画像化するのに対し、PET検査は細胞の活動性に応じて薬剤が集まる原理を利用することで、細胞の代謝の状態を画像化する検査です。また、PET検査は1回の検査で全身において、がんの検査を行うことができることが大きな特徴です。
しかし、全てのがんをPET検査で早期に発見できるわけでありません。薬剤の集積が少ない性質のがんもありますし、消化管粘膜に発生する極早期のがんの発見は困難です。また、薬剤は炎症部にも集まる性質をもつため炎症部とがんとの区別が難しいという問題もあります。
PET検査で発見されやすいがんとしては、肺がん、食道がん、膵臓がん、大腸がん、乳がんがあげられ、さらに、いままでの検診では見つけることが困難であった甲状腺がん、悪性リンパ腫、卵巣がん、子宮体がんが発見できることが期待されています。
他胃がん、腎がん、尿道がん、膀胱がん、前立腺がん、肝細胞がん、胆道がん、白血病など場所によっては有用性が低い場合があるともいわれています。
PET検査は平成14年度に一部の疾患の診断に限って保険が適応されるようになりましたが、その他の適応外の疾患や検診は全額自己負担となるため、かなり高額な検査になります。
また、薬剤の製造装置および撮影装置の設備費用が非常に高く、検査可能な医療機関は限られています。
胃がん CT検査
CT検査は身体にあらゆる角度からX線照射し、得られた情報をコンピューターで解析するものです。造影剤を使う場合と使わない場合がありますが、造影剤を用いる方法では病変がより鮮明に描き出され、検査したい臓器やその周辺をミリ単位の断層写真として観察できます。
CT検査の結果はX線検査や内視鏡検査の結果と総合して病気を判断することに役立っています。また、がん治療(化学療法や放射線療法など)の効果の把握などにも用いられています。
胃がんが疑われた場合の精密検査のひとつとしてCT検査を行います。
CT検査は、胃がんそのものの発見には有益とはいえませんが、胃がんの周りの臓器への浸潤(しんじゅん)や転移している病変の発見に有用です。
CT検査の結果はX線検査や内視鏡検査の結果と総合して病気を判断することに役立っています。また、がん治療(化学療法や放射線療法など)の効果の把握などにも用いられています。
胃がんが疑われた場合の精密検査のひとつとしてCT検査を行います。
CT検査は、胃がんそのものの発見には有益とはいえませんが、胃がんの周りの臓器への浸潤(しんじゅん)や転移している病変の発見に有用です。
胃がん 超音波内視鏡検査とは
胃がんの超音波内視鏡検査(EUS)は組織の構造が変化する部位で、音波が跳ね返ってくる現象(エコー)を利用して、跳ね返りの強さや部位を画像として映し出す検査です。
体表からの超音波検査では胃や腸の中の空気や腹壁、腹腔(ふくくう)の脂肪、骨が、エコーをとらえて画像にする際に妨げになることがあります。
また、体表からのエコー検査では検査目的とする対象臓器近辺までの画像を得るために超音波の減衰が少ない比較的低周波数の超音波により検査を行いますが、低周波数の超音波検査では分解能に限界があり、高い分解能を持った詳細な画像情報が必要となるがんの壁深達度(へきしんたつど)診断などには適しません。
その欠点を改良したものが、超音波内視鏡検査です。超音波内視鏡は、内視鏡先端部にエコーを送受信する「超音波振動子」を兼ね備えた内視鏡です。
超音波内視鏡検査では、超音波が胃など体腔内に溜まったガスを透過できない為、超音波振動子と観察部位との間に水を介在させて対応(脱気水充満法等)をしています。
胃壁の表面を観察する内視鏡検査に異なり、また、粘膜下の状態をエコー像として観察する役割を果たします。5~30MHzという比較的高い周波数の分解能に優れた超音波内視鏡検査により、粘膜上皮(じょうひ)の病巣(びょうそう)だけでなく、病巣がどのくらいまで深く進展しているか、リンパ節の転移や、周りの臓器への浸潤(しんじゅん)などについての詳細な情報を得ることができます。
その結果、内視鏡的治療が適応するかどうかの判断、進行性胃がんの場合はどこまで切除するかの境界線を決めるうえでの重要な情報を得ることができます。
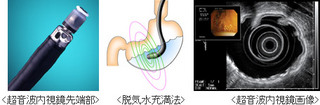
体表からの超音波検査では胃や腸の中の空気や腹壁、腹腔(ふくくう)の脂肪、骨が、エコーをとらえて画像にする際に妨げになることがあります。
また、体表からのエコー検査では検査目的とする対象臓器近辺までの画像を得るために超音波の減衰が少ない比較的低周波数の超音波により検査を行いますが、低周波数の超音波検査では分解能に限界があり、高い分解能を持った詳細な画像情報が必要となるがんの壁深達度(へきしんたつど)診断などには適しません。
その欠点を改良したものが、超音波内視鏡検査です。超音波内視鏡は、内視鏡先端部にエコーを送受信する「超音波振動子」を兼ね備えた内視鏡です。
超音波内視鏡検査では、超音波が胃など体腔内に溜まったガスを透過できない為、超音波振動子と観察部位との間に水を介在させて対応(脱気水充満法等)をしています。
胃壁の表面を観察する内視鏡検査に異なり、また、粘膜下の状態をエコー像として観察する役割を果たします。5~30MHzという比較的高い周波数の分解能に優れた超音波内視鏡検査により、粘膜上皮(じょうひ)の病巣(びょうそう)だけでなく、病巣がどのくらいまで深く進展しているか、リンパ節の転移や、周りの臓器への浸潤(しんじゅん)などについての詳細な情報を得ることができます。
その結果、内視鏡的治療が適応するかどうかの判断、進行性胃がんの場合はどこまで切除するかの境界線を決めるうえでの重要な情報を得ることができます。

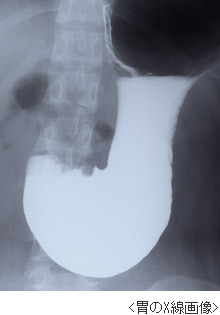
胃がん X線検査とは
胃がんのX線検査とはバリウム溶液を飲んでX線写真を撮影するもので、胃の検査には間接X線検査と直接X線検査とがあります。
間接X線検査は、病変の発見を第一の目標とするもので、時間的、経済性、被験者の負担などから集団検診などで行っています。
しかし、小サイズのフィルムを使用し、マニュアルどおりの体位で撮影するため、小さな胃がんや部位によっては進行性の胃がんも見逃す可能性があるので、近年、胃内視鏡検査を選択することが多くなっているようです。
一方、直接X線検査はいわゆる精密検査で行われるX線検査で、2種類の造影剤の量を変えた二重造影法と、圧迫したり体位や方向を様々にかえて撮影する方法があります。
良性・悪性の鑑別や病巣(びょうそう)の形態、浸潤(しんじゅん)範囲、深達度(しんたつど)の推定ができます。
間接X線検査は、病変の発見を第一の目標とするもので、時間的、経済性、被験者の負担などから集団検診などで行っています。
しかし、小サイズのフィルムを使用し、マニュアルどおりの体位で撮影するため、小さな胃がんや部位によっては進行性の胃がんも見逃す可能性があるので、近年、胃内視鏡検査を選択することが多くなっているようです。
一方、直接X線検査はいわゆる精密検査で行われるX線検査で、2種類の造影剤の量を変えた二重造影法と、圧迫したり体位や方向を様々にかえて撮影する方法があります。
良性・悪性の鑑別や病巣(びょうそう)の形態、浸潤(しんじゅん)範囲、深達度(しんたつど)の推定ができます。

胃がん 内視鏡検査
胃がんの内視鏡検査はファイバースコープや先端にCCD(固体撮影素子)を搭載した電子スコープを用いて、直接、消化器粘膜を観察する方法です。
内視鏡検査は病巣(びょうそう)部を直接観察できることが大きな特徴です。主病巣の位置や大きさだけでなく、病巣の拡がりや表面の形状(隆起(りゅうき)や陥凹(かんおう))、色調などから、病巣の数やある程度の深達度(しんたつど)が判断できます。
色素内視鏡検査といい、発見困難な凹凸のない病巣は色素と呼ばれる染色液を使って探す方法もあります。
もう1つの内視鏡検査の大きなメリットは、直接細胞を採り(生検:せいけん)、病理検査ができるため、病気の判定に役立っています。
胃内視鏡検査は早期胃がんの発見に大きく貢献しています。内視鏡での胃集団検診により発見されるがんの中で約60%は早期がんという成績も報告されています。
胃内視鏡検査は、のどの麻酔や消化管の運動を抑える処置をした後に、胃内視鏡を口から挿入し、胃の内部を観察します。粘膜の様子、色、形態の変化から胃がんのほか炎症や潰瘍などを見つけることができます。
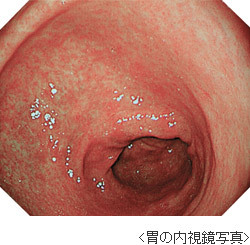
内視鏡検査は病巣(びょうそう)部を直接観察できることが大きな特徴です。主病巣の位置や大きさだけでなく、病巣の拡がりや表面の形状(隆起(りゅうき)や陥凹(かんおう))、色調などから、病巣の数やある程度の深達度(しんたつど)が判断できます。
色素内視鏡検査といい、発見困難な凹凸のない病巣は色素と呼ばれる染色液を使って探す方法もあります。
もう1つの内視鏡検査の大きなメリットは、直接細胞を採り(生検:せいけん)、病理検査ができるため、病気の判定に役立っています。
胃内視鏡検査は早期胃がんの発見に大きく貢献しています。内視鏡での胃集団検診により発見されるがんの中で約60%は早期がんという成績も報告されています。
胃内視鏡検査は、のどの麻酔や消化管の運動を抑える処置をした後に、胃内視鏡を口から挿入し、胃の内部を観察します。粘膜の様子、色、形態の変化から胃がんのほか炎症や潰瘍などを見つけることができます。

胃がん 薬物療法
化学療法は抗がん剤を使用する目的によって、(1)手術で取りきれずに残ってしまった少量のがん細胞を死滅させて再発を予防する(これを術後補助化学療法と言います)、(2)がんに伴う苦痛を改善したり予後を延長させる目的で使用する、の2つに分類されます。
(1)の術後補助化学療法は、手術で完全にとりきれなかったがん細胞を死滅させることで、手術単独では治らない患者さんを治す治療です。 一方、この治療は手術で治ってしまう患者さんにまで抗がん剤を投与することが問題です。使用する抗がん剤の効果と副作用を検討した結果、ティーエスワンの1年間の投与が有効であることが知られています。
(2)の目的で用いられる主な抗がん剤は5-フルオロウラシル、シスプラチン、イリノテカン、タキサン系薬剤(パクリタキセルとドセタキセル)です。最初に行うべき治療は5-フルオロウラシル系薬剤であるティーエスワンとシスプラチンを組み合わせた治療法です。
この他にも、ティーエスワンにタキサン系薬剤を組み合わせた治療法も期待されていますが、現在までに有効性の証明はされていません。この他、ティーエスワンとシスプラチンにタキサン系薬剤であるドセタキセルを組み合わせた3剤併用療法も検討されていますが、その効果や安全性の十分なデータはありません。
最近の研究で、胃がんの約20%にHER2(ハーツウ)という細胞増殖にかかわるたんぱく質が多く発現していることが分かりました。2009年の米国臨床腫瘍学会において、HER2を多く発現している胃がんにHER2の働きを抑える分子標的治療薬(トラスツズマブ)を併用すると、予後の改善することが報告されました。この薬剤は乳がんの治療薬として使われていますが、近い将来、胃がんにおける治療薬になると期待されています。
また、手術成績向上のため、手術可能な患者さんに対する術前化学療法の研究も進んでいます。高度リンパ節転移症例に対するティーエスワンとシスプラチンによる術前化学療法は、術前化学療法なしに比べて優れている可能性が高いことが示されています。現在、高度リンパ節転移を伴う症例に対して、術前化学療法がおこなわれるようになってきています。
(1)の術後補助化学療法は、手術で完全にとりきれなかったがん細胞を死滅させることで、手術単独では治らない患者さんを治す治療です。 一方、この治療は手術で治ってしまう患者さんにまで抗がん剤を投与することが問題です。使用する抗がん剤の効果と副作用を検討した結果、ティーエスワンの1年間の投与が有効であることが知られています。
(2)の目的で用いられる主な抗がん剤は5-フルオロウラシル、シスプラチン、イリノテカン、タキサン系薬剤(パクリタキセルとドセタキセル)です。最初に行うべき治療は5-フルオロウラシル系薬剤であるティーエスワンとシスプラチンを組み合わせた治療法です。
この他にも、ティーエスワンにタキサン系薬剤を組み合わせた治療法も期待されていますが、現在までに有効性の証明はされていません。この他、ティーエスワンとシスプラチンにタキサン系薬剤であるドセタキセルを組み合わせた3剤併用療法も検討されていますが、その効果や安全性の十分なデータはありません。
最近の研究で、胃がんの約20%にHER2(ハーツウ)という細胞増殖にかかわるたんぱく質が多く発現していることが分かりました。2009年の米国臨床腫瘍学会において、HER2を多く発現している胃がんにHER2の働きを抑える分子標的治療薬(トラスツズマブ)を併用すると、予後の改善することが報告されました。この薬剤は乳がんの治療薬として使われていますが、近い将来、胃がんにおける治療薬になると期待されています。
また、手術成績向上のため、手術可能な患者さんに対する術前化学療法の研究も進んでいます。高度リンパ節転移症例に対するティーエスワンとシスプラチンによる術前化学療法は、術前化学療法なしに比べて優れている可能性が高いことが示されています。現在、高度リンパ節転移を伴う症例に対して、術前化学療法がおこなわれるようになってきています。
手術の合併症の予防
今日では医療技術が発達したおかげで、胃がんの手術に伴う危険性もかなり低くなっています。 しかし、手術のあとには、まれに身体に好ましくない状態が生じることがあります。手術がもとで起きる病気を「術後合併症」と呼びます。薬でいうところの副作用に相当します。
胃がんの手術後、約1~2週間のあいだに発症し、多くの障害が発熱を伴っています。合併症の頻度は、病院や医師の技量、経験によって異なります。また、患者さんの年齢や持病も影響してきます。
さまざまな合併症
肺炎
肺の中に痰が溜まりやすくなると、細菌に感染しやすくなり、肺炎を患ってしまいます。とくに高齢の患者さんにみられます。ずっと寝たままの状態はよくないので、できれば少し体を動かして予防するようにしましょう。
膵液ろう(すいえきろう)
膵臓の分泌液である膵液が漏れている状態で、感染症を引き起こして発熱します。胃の切除の際に、膵臓の一部を取り除いた場合などに発生します。
縫合不全(リーク)
胃や腸を縫い合わせた縫い目がほころびて、切除した後の消化管をつないだところから、消化液や飲食物が漏れ出すことです。治すためには、飲食物を一時的に摂らないようにしなければなりません。ただし、重症の場合には再手術をして、消化液を体外に排出し、腹腔内の洗浄をする必要があります。
創感染
おなかの手術創が化膿して、腫れて痛みが出たり、熱を持ったりします。皮膚を縫い合わせている糸をはずして傷口を開くと、たまった膿を出すことができます。
腸閉塞
開腹して腸が外気に触れると、腸の働きが悪くなります。ガスや便がたまって、おなかの張り、吐き気・嘔吐などの症状があらわれます。通常は時間の経過とともに回復しますが、症状が長く続くような場合は、たまっている腸液やガスを抜く治療が必要になります。
術後の回復は早期離床がポイント
手術後の合併症は、ほとんどが早期離床をこころがけることによって予防することが可能です。痛みでつい寝てしまいがちになりますが、少し寝返りを打ってみたり、少しずつ歩いてみることが大切です。
立ち上がると、横になっているときよりも深い呼吸ができるようになり、肺に痰もたまりにくくなります。これは肺炎の防止だけでなく、腸の機能回復にも役立ちます。
禁煙を続けることは言うまでもありません。喫煙者は粘り気のある痰が出やすいために、術後の回復の早さにも大きな影響を与えています。
胃がんの手術後、約1~2週間のあいだに発症し、多くの障害が発熱を伴っています。合併症の頻度は、病院や医師の技量、経験によって異なります。また、患者さんの年齢や持病も影響してきます。
さまざまな合併症
肺炎
肺の中に痰が溜まりやすくなると、細菌に感染しやすくなり、肺炎を患ってしまいます。とくに高齢の患者さんにみられます。ずっと寝たままの状態はよくないので、できれば少し体を動かして予防するようにしましょう。
膵液ろう(すいえきろう)
膵臓の分泌液である膵液が漏れている状態で、感染症を引き起こして発熱します。胃の切除の際に、膵臓の一部を取り除いた場合などに発生します。
縫合不全(リーク)
胃や腸を縫い合わせた縫い目がほころびて、切除した後の消化管をつないだところから、消化液や飲食物が漏れ出すことです。治すためには、飲食物を一時的に摂らないようにしなければなりません。ただし、重症の場合には再手術をして、消化液を体外に排出し、腹腔内の洗浄をする必要があります。
創感染
おなかの手術創が化膿して、腫れて痛みが出たり、熱を持ったりします。皮膚を縫い合わせている糸をはずして傷口を開くと、たまった膿を出すことができます。
腸閉塞
開腹して腸が外気に触れると、腸の働きが悪くなります。ガスや便がたまって、おなかの張り、吐き気・嘔吐などの症状があらわれます。通常は時間の経過とともに回復しますが、症状が長く続くような場合は、たまっている腸液やガスを抜く治療が必要になります。
術後の回復は早期離床がポイント
手術後の合併症は、ほとんどが早期離床をこころがけることによって予防することが可能です。痛みでつい寝てしまいがちになりますが、少し寝返りを打ってみたり、少しずつ歩いてみることが大切です。
立ち上がると、横になっているときよりも深い呼吸ができるようになり、肺に痰もたまりにくくなります。これは肺炎の防止だけでなく、腸の機能回復にも役立ちます。
禁煙を続けることは言うまでもありません。喫煙者は粘り気のある痰が出やすいために、術後の回復の早さにも大きな影響を与えています。
入院の前に確認すべきこと
胃がんの手術の前には、きちんと十分な説明を受けて納得してからのぞむことが大切です。患者さんの問いかけには、医師は必ず丁寧に説明してくれるはずです。
手術には体にも多くの負担がかかり、可能性はごくわずかですが命を落とすことも考えられます。がんをそのまま放置しておく危険性よりかははるかにましですが、自分が受ける手術のことをよく知っておくのは無駄にはなりません。
手術にもメリット・デメリットがありますが、三者の間で十分な話し合いをもつことが重要です。三者とは、医師、患者、患者の家族を指します。
医師は、胃がんの状態、患者の状態などから判断して、最も適した治療方針を提案します。患者は、胃がんの診断は告知されているはずなので、積極的に知ることで治療に前向きに取り組めるようにします。家族は、患者の病状や治療方針を理解することで、精神的な支えになります。
医師に確認しておきたい事項
入院日数、入院費用
具体的な治療の内容
行う治療の目的について
他に受けることのできる治療法はないか
がんの病態についての説明
再発の危険性はどれくらいあるのか
術後の合併症、副作用とその頻度
術後の生活にはどのような影響が出てくるのか
万が一、医師がすすめる治療法に納得ができないという場合には、まずは十分な説明を受けるようにしましょう。納得ができない理由は細かく述べて、医師に正確に伝えましょう。
どんな治療法を受けるのかを決める最終的な決定権は、医師ではなく患者側になります。
手術には体にも多くの負担がかかり、可能性はごくわずかですが命を落とすことも考えられます。がんをそのまま放置しておく危険性よりかははるかにましですが、自分が受ける手術のことをよく知っておくのは無駄にはなりません。
手術にもメリット・デメリットがありますが、三者の間で十分な話し合いをもつことが重要です。三者とは、医師、患者、患者の家族を指します。
医師は、胃がんの状態、患者の状態などから判断して、最も適した治療方針を提案します。患者は、胃がんの診断は告知されているはずなので、積極的に知ることで治療に前向きに取り組めるようにします。家族は、患者の病状や治療方針を理解することで、精神的な支えになります。
医師に確認しておきたい事項
入院日数、入院費用
具体的な治療の内容
行う治療の目的について
他に受けることのできる治療法はないか
がんの病態についての説明
再発の危険性はどれくらいあるのか
術後の合併症、副作用とその頻度
術後の生活にはどのような影響が出てくるのか
万が一、医師がすすめる治療法に納得ができないという場合には、まずは十分な説明を受けるようにしましょう。納得ができない理由は細かく述べて、医師に正確に伝えましょう。
どんな治療法を受けるのかを決める最終的な決定権は、医師ではなく患者側になります。
進行がんには拡大手術の方法も
胃がんは進行するにつれて、近辺のリンパ節だけでなく遠くのリンパ節へも転移していきます。胃の周囲にある臓器へも浸潤していくこともあります。そこで、胃の切除だけではがんを治療できない場合には、周辺臓器の一部や、第3群リンパ節まで取り除くことが検討されます。これを拡大手術と呼びます。
ただし、切除範囲が広くなるということは、その分身体にかかる負担も尋常ではなくなります。かえって体の状態を悪くする可能性もあるために、拡大手術はよく検討しておこなわれます。
胃と共に切除される可能性のある部位
脾臓(ひぞう)
脾臓は、古くなった赤血球や白血球を処理する機能をもつ臓器です。成人の場合には、切除してもとくに体に問題はないという報告がありますが、取らないほうがよいという見方もあります。しかし、がんが浸潤している場合には切除はやむを得ません。
膵臓(すいぞう)
膵臓の切除は、膵尾部(すいびぶ)という箇所を切除する方法が取られてきました。ただし、最近では合併症のことを考慮してなるべく切除は避けられています。
第3群リンパ節
第2群リンパ節に転移が確認される場合には、腹部の大動脈の近くにある第3群リンパ節を切除することがあります。ただし、リンパ節の切除は、術後の回復が困難になる可能性があることや、技術的に難しい面もあり、その効果もはっきりとは解明されていません。
他に切除される部位には、十二指腸、胆管、大腸の一部、肝臓の一部などがあります。いずれも高度の進行胃がんの場合に検討されます。
ただし、切除範囲が広くなるということは、その分身体にかかる負担も尋常ではなくなります。かえって体の状態を悪くする可能性もあるために、拡大手術はよく検討しておこなわれます。
胃と共に切除される可能性のある部位
脾臓(ひぞう)
脾臓は、古くなった赤血球や白血球を処理する機能をもつ臓器です。成人の場合には、切除してもとくに体に問題はないという報告がありますが、取らないほうがよいという見方もあります。しかし、がんが浸潤している場合には切除はやむを得ません。
膵臓(すいぞう)
膵臓の切除は、膵尾部(すいびぶ)という箇所を切除する方法が取られてきました。ただし、最近では合併症のことを考慮してなるべく切除は避けられています。
第3群リンパ節
第2群リンパ節に転移が確認される場合には、腹部の大動脈の近くにある第3群リンパ節を切除することがあります。ただし、リンパ節の切除は、術後の回復が困難になる可能性があることや、技術的に難しい面もあり、その効果もはっきりとは解明されていません。
他に切除される部位には、十二指腸、胆管、大腸の一部、肝臓の一部などがあります。いずれも高度の進行胃がんの場合に検討されます。
転移の可能性が低ければ縮小手術
縮小手術とは、定型手術よりも胃の切除範囲を狭くしたものです。施行するにはいくつかの条件がありますが、術後の負担や後遺症が軽くなります。消化機能に及ぼす影響が少なくなるので、食生活も守ることができます。
定型手術→縮小手術へ移行するには?
縮小手術でがんの根治が期待できるのは、早期胃がんであり、病巣が2cm以下の場合に限られます。
リンパ節郭清の範囲を小さくする
リンパ節を切除するリンパ節郭清は、第2群リンパ節の一部を切除することなく残すことができます。これはリンパ節転移の可能性が低い場合におこないます。
胃の局所切除
ごく早期の胃がんで、リンパ節に転移している可能性がほとんどないと考えられる場合には、胃のごく一部のみを切り取る「局所切除」も可能になります。また、内視鏡では切除しにくい場合もおこなわれることがあります。腹腔鏡などが使われます。
ごく一部の切除なので、胃の機能はほぼ100%保たれますが、リンパ節郭清がおこなえないという欠点もあります。このため、がんが再発する危険性も考えられます。
幽門保存胃切除
胃の入り口側と胃の出口である幽門を残す方法です。幽門神経(幽門の開閉をコントロールしている神経)を残すので、胃の排出機能は保たれます。施行条件は、胃の中心部に発生した早期胃がんで、幽門にリンパ節転移がみとめられない場合に限られます。
このように縮小手術は、再発のおそれのない早期胃がんに限られます。再発の危険性を排除するために、手術が適応できるかは慎重に決定されます。
定型手術→縮小手術へ移行するには?
縮小手術でがんの根治が期待できるのは、早期胃がんであり、病巣が2cm以下の場合に限られます。
リンパ節郭清の範囲を小さくする
リンパ節を切除するリンパ節郭清は、第2群リンパ節の一部を切除することなく残すことができます。これはリンパ節転移の可能性が低い場合におこないます。
胃の局所切除
ごく早期の胃がんで、リンパ節に転移している可能性がほとんどないと考えられる場合には、胃のごく一部のみを切り取る「局所切除」も可能になります。また、内視鏡では切除しにくい場合もおこなわれることがあります。腹腔鏡などが使われます。
ごく一部の切除なので、胃の機能はほぼ100%保たれますが、リンパ節郭清がおこなえないという欠点もあります。このため、がんが再発する危険性も考えられます。
幽門保存胃切除
胃の入り口側と胃の出口である幽門を残す方法です。幽門神経(幽門の開閉をコントロールしている神経)を残すので、胃の排出機能は保たれます。施行条件は、胃の中心部に発生した早期胃がんで、幽門にリンパ節転移がみとめられない場合に限られます。
このように縮小手術は、再発のおそれのない早期胃がんに限られます。再発の危険性を排除するために、手術が適応できるかは慎重に決定されます。
胃とリンパ節を切除する定型手術
胃がんの手術で、これまでにもっとも多くおこなわれてきたものが定型手術です。がんは目に見える病変だけでなく、周囲の細胞にも潜り込んでいることがあります。がんの病巣を取り除いただけでは、がんを見落としてしまい、再発する可能性もあります。
そこで、定型手術では、まず胃を2/3以上切除していきますが、これに加えて、胃の周りのリンパ節も取り除くという方法がとられています。リンパ節には2種類あり、胃に接している第1群リンパ節と、胃に流れ込む血管に沿っている第2リンパ節があります。切除は両方おこなわれます。がんの再発を防ぐためには、このような切除が必要になるのです。
胃の切除部位のタイプ
胃を切除する範囲は、がんの部位、転移の有無、浸潤の深さから決定されます。
噴門側胃切除術
胃の入り口(噴門)の近くに発生した、早期の小さな胃がんの場合におこなわれます。胃の機能はある程度は残すことができます。
幽門側胃切除術
胃の出口(幽門)から半分程度を切除します。胃の噴門と中心部は残すことができますが、幽門は切除されます。
胃全摘術
がんが進行した状態で、胃の全体に広がっていた場合や、膵臓の周囲のリンパ節に転移が認められる場合には、胃を全部摘出することになります。
そこで、定型手術では、まず胃を2/3以上切除していきますが、これに加えて、胃の周りのリンパ節も取り除くという方法がとられています。リンパ節には2種類あり、胃に接している第1群リンパ節と、胃に流れ込む血管に沿っている第2リンパ節があります。切除は両方おこなわれます。がんの再発を防ぐためには、このような切除が必要になるのです。
胃の切除部位のタイプ
胃を切除する範囲は、がんの部位、転移の有無、浸潤の深さから決定されます。
噴門側胃切除術
胃の入り口(噴門)の近くに発生した、早期の小さな胃がんの場合におこなわれます。胃の機能はある程度は残すことができます。
幽門側胃切除術
胃の出口(幽門)から半分程度を切除します。胃の噴門と中心部は残すことができますが、幽門は切除されます。
胃全摘術
がんが進行した状態で、胃の全体に広がっていた場合や、膵臓の周囲のリンパ節に転移が認められる場合には、胃を全部摘出することになります。
胃がんの内視鏡的切除
胃がんの内視鏡的切除
早期発見できた胃がんのなかには、内視鏡で切除をするだけで治療が期待できることもあります。術後の副作用や障害もほとんどないため、まっさきに検討される治療法です。
内視鏡的切除が可能な条件
・がんの大きさは2cm以下
・潰瘍が発生していない
・粘膜層内に限局している
・胃がんの組織は分化型
(分化型・・・周囲の組織に構造が近いもの)
以上のような条件を満たしていれば、内視鏡的切除で根治が可能になります。ただし、早期胃がんのなかでもリンパ節転移が起こっている場合には、切除のみでは再発する危険性があります。
病巣の組織を調べて、がんが予想以上に深かったり、広がっていた場合も内視鏡は使われません。このようなときは通常の開腹手術をして、胃を取り除くことになります。
内視鏡的切除の手順
まずは、胃の粘膜下層に注射針をつけた内視鏡を使って生理的食塩水を注入していきます。これは病巣をふくらませるためです。
次に、病巣にスネアをかけていきます。
続いて、高周波電流を流して、粘膜と粘膜下層を焼ききります。
最後に、切除した病巣を取り出して完了です。
取り除いた病巣は組織検査にかけられます。粘膜内にしかがんがなかった場合は、経過を観察していきます。その後に開腹手術をするかどうかは、医師と相談して決めていくことになります。一方、がんが粘膜下層まで達していた場合や、リンパ管・血管内にがん細胞が見つかった場合は、手術を受けることになります。手術は本人の体力をみてから慎重に決定されます。
早期発見できた胃がんのなかには、内視鏡で切除をするだけで治療が期待できることもあります。術後の副作用や障害もほとんどないため、まっさきに検討される治療法です。
内視鏡的切除が可能な条件
・がんの大きさは2cm以下
・潰瘍が発生していない
・粘膜層内に限局している
・胃がんの組織は分化型
(分化型・・・周囲の組織に構造が近いもの)
以上のような条件を満たしていれば、内視鏡的切除で根治が可能になります。ただし、早期胃がんのなかでもリンパ節転移が起こっている場合には、切除のみでは再発する危険性があります。
病巣の組織を調べて、がんが予想以上に深かったり、広がっていた場合も内視鏡は使われません。このようなときは通常の開腹手術をして、胃を取り除くことになります。
内視鏡的切除の手順
まずは、胃の粘膜下層に注射針をつけた内視鏡を使って生理的食塩水を注入していきます。これは病巣をふくらませるためです。
次に、病巣にスネアをかけていきます。
続いて、高周波電流を流して、粘膜と粘膜下層を焼ききります。
最後に、切除した病巣を取り出して完了です。
取り除いた病巣は組織検査にかけられます。粘膜内にしかがんがなかった場合は、経過を観察していきます。その後に開腹手術をするかどうかは、医師と相談して決めていくことになります。一方、がんが粘膜下層まで達していた場合や、リンパ管・血管内にがん細胞が見つかった場合は、手術を受けることになります。手術は本人の体力をみてから慎重に決定されます。
胃がんは手術で治すのがメイン
胃がんは手術で治すのがメイン
がんというものは、放置しておくとどんどん増殖してしまう一方であり、それを防ぐためには、がん細胞を体内から取り除くことが一番の方法です。胃がんの場合、手術によりがんの病巣を取り除いてしまうのがもっとも確実になります。
進行型のがんには転移もありますが、手術により周囲の組織を含めて取り除くことが有効な手段になります。病巣のまわりには、目に見えないほどの小さながん細胞が散らばっている可能性があるためです。
手術の際には、取り除く範囲と後遺症の軽さのバランスも大切になってきます。胃を切除しても決定的なダメージは受けませんが、切除する範囲が大きくなればなるほど、それだけ手術後の負担も重くなります。
がんを残さずに取り除くには広い範囲を切除することが確実ですが、手術後の生活や後遺症のことも考えなければならないのです。
それでは、手術以外の治療はおこなわれていないのかといえば、そうではありません。手術によりがんを取り除くことが難しいと判断された場合には、抗がん剤による化学療法、放射線療法などを試すこともあります。ただ、胃がんの場合、手術以外の方法で根治させることは楽ではありません。
早期の胃がんの場合でも、見つかれば早めに手術する方針となっています。がんの進行するスピードは予測できないためです。同じ早期胃がんでも、進行が10年単位のものときわめて遅いものも確認されているようです。
がんというものは、放置しておくとどんどん増殖してしまう一方であり、それを防ぐためには、がん細胞を体内から取り除くことが一番の方法です。胃がんの場合、手術によりがんの病巣を取り除いてしまうのがもっとも確実になります。
進行型のがんには転移もありますが、手術により周囲の組織を含めて取り除くことが有効な手段になります。病巣のまわりには、目に見えないほどの小さながん細胞が散らばっている可能性があるためです。
手術の際には、取り除く範囲と後遺症の軽さのバランスも大切になってきます。胃を切除しても決定的なダメージは受けませんが、切除する範囲が大きくなればなるほど、それだけ手術後の負担も重くなります。
がんを残さずに取り除くには広い範囲を切除することが確実ですが、手術後の生活や後遺症のことも考えなければならないのです。
それでは、手術以外の治療はおこなわれていないのかといえば、そうではありません。手術によりがんを取り除くことが難しいと判断された場合には、抗がん剤による化学療法、放射線療法などを試すこともあります。ただ、胃がんの場合、手術以外の方法で根治させることは楽ではありません。
早期の胃がんの場合でも、見つかれば早めに手術する方針となっています。がんの進行するスピードは予測できないためです。同じ早期胃がんでも、進行が10年単位のものときわめて遅いものも確認されているようです。
胃がんのステージ
治療方針を決めるためには、胃がんのステージを把握することが必要になります。ステージとは、「病期」や「進行度」ともいい、がんの進み具合を表したものです。
当然ながら、がんがあまり進行していない早期の段階のステージであれば、それだけ治る確率も高くなります。
胃がんのステージは、がんが胃壁のどこまで進行しているか 転移がどこまですすんでいるかの2つの観点から決められます。
がんの深さ(深達度)
がんの深さは、T1~T4に分けられています。Tとは、tumor(腫瘍)からきています。
T1:粘膜層、粘膜下層までにとどまっているがん
T2:筋層、漿膜下層まで浸潤しているが、胃の表面には出ていないがん
T3:胃の表面まで出ているがん
T4:周囲の臓器(結腸や膵臓)に浸潤しているがん
なお、胃がんが、肝臓や肺などの離れた臓器に転移(遠隔転移)してしまっている場合には、進行度にかかわりなく、ステージはもっとも重いⅣと判断されています。
リンパ節転移の状況
胃の周囲には、胃に近いほうから、第1群、第2群、第3群という具合にリンパ節が取り巻いています。リンパ節転移の状況は、N0~N3に分けられます。Nとは、lymph node(リンパ節)からきています。
N0:リンパ節転移が認められない
N1:胃に接しているリンパ節に転移がある
N2:胃に流れ込む血管に沿ったリンパ節に転移がある
N3:遠くのリンパ節に転移がある
ステージ分類
以上の2つの観点の組み合わせによって、胃がんのステージはⅠ~Ⅳに分けられています。
(リンパ節への転移の有無によって、A、Bとも分けられています)
ⅠA期 リンパ節転移がなく、粘膜下層までにとどまっている。
ⅠB期 以下のいずれか。
・リンパ節に転移がないが、筋層または漿膜下層まで浸潤している。
・胃に接したリンパ節に転移があるが、粘膜下層までの浸潤である。
Ⅱ期 以下のいずれか。
・リンパ節転移はないが、漿膜を越えて胃の表面まで浸潤している。
・胃に接したリンパ節に転移があるが、筋層または漿膜下層までの浸潤である。
・胃に流れ込む血管に沿ったリンパ節に転移があるが、粘膜下層までの浸潤である。
ⅢA期 以下のいずれか。
・リンパ節転移はないが、胃の表面に出て、他臓器(結腸や膵臓)まで浸潤している。
・胃に接したリンパ節に転移があり、漿膜を越えて胃の表面まで浸潤している。
・胃に流れ込む血管に沿ったリンパ節に転移があるが、胃の表面に出ずに、筋層または漿膜下層までの浸潤である。
ⅢB期 以下のいずれか。
・胃に接したリンパ節に転移があり、胃の表面に出て、他臓器(結腸や膵臓)まで浸潤している。
・胃に流れ込む血管に沿ったリンパ節に転移があり、漿膜を越えて胃の表面まで浸潤している。
Ⅳ期 さらに遠くのリンパ節に転移があるか、肝臓、肺、腹膜などに遠隔転移が認められる。
早期の胃がんでは、ほとんどステージⅠAまたはⅠBになります。逆に、離れた臓器やリンパ節に転移している場合は、ステージⅣと判断されます。ステージがおおよそ判断できれば、治療方針を決定していくことになります。
当然ながら、がんがあまり進行していない早期の段階のステージであれば、それだけ治る確率も高くなります。
胃がんのステージは、がんが胃壁のどこまで進行しているか 転移がどこまですすんでいるかの2つの観点から決められます。
がんの深さ(深達度)
がんの深さは、T1~T4に分けられています。Tとは、tumor(腫瘍)からきています。
T1:粘膜層、粘膜下層までにとどまっているがん
T2:筋層、漿膜下層まで浸潤しているが、胃の表面には出ていないがん
T3:胃の表面まで出ているがん
T4:周囲の臓器(結腸や膵臓)に浸潤しているがん
なお、胃がんが、肝臓や肺などの離れた臓器に転移(遠隔転移)してしまっている場合には、進行度にかかわりなく、ステージはもっとも重いⅣと判断されています。
リンパ節転移の状況
胃の周囲には、胃に近いほうから、第1群、第2群、第3群という具合にリンパ節が取り巻いています。リンパ節転移の状況は、N0~N3に分けられます。Nとは、lymph node(リンパ節)からきています。
N0:リンパ節転移が認められない
N1:胃に接しているリンパ節に転移がある
N2:胃に流れ込む血管に沿ったリンパ節に転移がある
N3:遠くのリンパ節に転移がある
ステージ分類
以上の2つの観点の組み合わせによって、胃がんのステージはⅠ~Ⅳに分けられています。
(リンパ節への転移の有無によって、A、Bとも分けられています)
ⅠA期 リンパ節転移がなく、粘膜下層までにとどまっている。
ⅠB期 以下のいずれか。
・リンパ節に転移がないが、筋層または漿膜下層まで浸潤している。
・胃に接したリンパ節に転移があるが、粘膜下層までの浸潤である。
Ⅱ期 以下のいずれか。
・リンパ節転移はないが、漿膜を越えて胃の表面まで浸潤している。
・胃に接したリンパ節に転移があるが、筋層または漿膜下層までの浸潤である。
・胃に流れ込む血管に沿ったリンパ節に転移があるが、粘膜下層までの浸潤である。
ⅢA期 以下のいずれか。
・リンパ節転移はないが、胃の表面に出て、他臓器(結腸や膵臓)まで浸潤している。
・胃に接したリンパ節に転移があり、漿膜を越えて胃の表面まで浸潤している。
・胃に流れ込む血管に沿ったリンパ節に転移があるが、胃の表面に出ずに、筋層または漿膜下層までの浸潤である。
ⅢB期 以下のいずれか。
・胃に接したリンパ節に転移があり、胃の表面に出て、他臓器(結腸や膵臓)まで浸潤している。
・胃に流れ込む血管に沿ったリンパ節に転移があり、漿膜を越えて胃の表面まで浸潤している。
Ⅳ期 さらに遠くのリンパ節に転移があるか、肝臓、肺、腹膜などに遠隔転移が認められる。
早期の胃がんでは、ほとんどステージⅠAまたはⅠBになります。逆に、離れた臓器やリンパ節に転移している場合は、ステージⅣと判断されます。ステージがおおよそ判断できれば、治療方針を決定していくことになります。
肺がんの病期(ステージ)
非小細胞肺がん
がんの病巣の広がり具合で病気の進行を、潜伏がん、0、Ⅰ、Ⅱ、Ⅲ、Ⅳ期に分類します。
【潜伏がん】がん細胞が痰の中に見つかっていますが、病巣部が肺のどこなのかが分からない非常に早期の段階です。
【0期】がんは局所的に見つかっていますが、気管支をおおう細胞の一部のみにある早期の段階です。
【ⅠA期】がんが原発巣にとどまっていて、大きさは3cmを以下で、リンパ節や他の臓器に転移が認められない段階です。
【ⅠB期】がんが原発巣にとどまっていて、大きさは3cmを超え、リンパ節や他の臓器に転移が認められない段階です。
【ⅡA期】原発巣のがんの大きさは3cm以下で、原発巣と同じ側の肺門のリンパ節にがんの転移が認められますが、他の臓器には転移が認められない段階です。
【ⅡB期】原発巣のがんの大きさは3cmを超え、原発巣と同じ側の肺門のリンパ節にがんの転移が認められますが、他の臓器に転移が認められない段階です。
【ⅢA期】原発巣のがんが直接胸膜、胸壁に広がっていますが、転移は原発巣と同じ側の肺門のリンパ節まで、または、縦隔と言われる心臓や食道のある部分のリンパ節には認められますが、他の臓器には転移が認められない段階です。
【ⅢB期】原発巣のがんが直接縦隔に広がっていたり、胸膜へ転移をしていたり、胸水がたまっていたり、原発巣と反対側の縦隔、首の付け根のリンパ節に転移していますが、他の臓器には転移が認められない段階です。
【Ⅳ期】原発巣の他に、肺の他の場所、脳、肝臓、骨、副腎などの臓器に転移(遠隔転移)がある場合です。
がんの病巣の広がり具合で病気の進行を、潜伏がん、0、Ⅰ、Ⅱ、Ⅲ、Ⅳ期に分類します。
【潜伏がん】がん細胞が痰の中に見つかっていますが、病巣部が肺のどこなのかが分からない非常に早期の段階です。
【0期】がんは局所的に見つかっていますが、気管支をおおう細胞の一部のみにある早期の段階です。
【ⅠA期】がんが原発巣にとどまっていて、大きさは3cmを以下で、リンパ節や他の臓器に転移が認められない段階です。
【ⅠB期】がんが原発巣にとどまっていて、大きさは3cmを超え、リンパ節や他の臓器に転移が認められない段階です。
【ⅡA期】原発巣のがんの大きさは3cm以下で、原発巣と同じ側の肺門のリンパ節にがんの転移が認められますが、他の臓器には転移が認められない段階です。
【ⅡB期】原発巣のがんの大きさは3cmを超え、原発巣と同じ側の肺門のリンパ節にがんの転移が認められますが、他の臓器に転移が認められない段階です。
【ⅢA期】原発巣のがんが直接胸膜、胸壁に広がっていますが、転移は原発巣と同じ側の肺門のリンパ節まで、または、縦隔と言われる心臓や食道のある部分のリンパ節には認められますが、他の臓器には転移が認められない段階です。
【ⅢB期】原発巣のがんが直接縦隔に広がっていたり、胸膜へ転移をしていたり、胸水がたまっていたり、原発巣と反対側の縦隔、首の付け根のリンパ節に転移していますが、他の臓器には転移が認められない段階です。
【Ⅳ期】原発巣の他に、肺の他の場所、脳、肝臓、骨、副腎などの臓器に転移(遠隔転移)がある場合です。
胃がんの診断
胃内視鏡検査
いわゆる「胃カメラ」と呼ばれる検査です。
直径10ミリほどの長い管(スコープと呼んでいます)を口から胃の中に挿入して、胃の粘膜面を直接細かく観察し、必要に応じて組織の一部を採取します。このように組織を採取して顕微鏡検査を行うことを生検(せいけん)といい、がんの確定診断をするうえで極めて重要な検査です。
胃カメラというと挿入時に嘔吐反射を伴いやすく、個人差もありますが、もうしたくない辛い検査と言われる人がいます。最近は器械が細径化して比較的楽な検査になりつつあります。それでも反射がつらい場合には鎮静剤を使用することや経鼻内視鏡検査をお勧めしています。
経鼻内視鏡は急速に普及した内視鏡検査です。経口的な内視鏡に比べて径が細い分、画像はやや劣りますが、熟練した内視鏡医が行えばがんの見落としが少ないといわれています。また毎年必ず内視鏡検査を受けるという受容性の高さにより胃がんの早期発見に貢献しています。現在胃癌診断で信頼されているものは胃内視鏡検査ですので安心して受けてください。
機種によって拡大機構や画像強調が可能になり、範囲診断や癌か否かの診断に用いられます。また、内視鏡の先端に小型の超音波装置を取り付けた超音波内視鏡検査によってがんの深さや周囲リンパ節の診断が行われ、がんの広がりを判定します。
胃レントゲン検査
バリウムを飲んで行うレントゲン検査のことです。
粘膜の細かい観察能力では内視鏡に劣りますが、胃の全体像や凹凸の変化をみることに適しています。現在では無症状な人からがんを見つけだす目的で検診や人間ドックで主に用いられています。食道や十二指腸との距離や病変の拡がりを診断する目的で胃癌を手術する前には必ずレントゲン検査を行います。内視鏡検査とX線レントゲン検査は、胃がん診断の「車の両輪」のようなものです。
腹部CT、超音波検査
がんの転移の有無を知るために行います。肝臓、リンパ節、腹水の有無、腹膜への転移を調べます。この二つは性格が異なりますので、どちらか片方だけ検査するときもありますが、正確を期するために両方行うときもあります。
腫瘍マーカー
すべてのがんで見られる現象ではありませんが、胃がんでも一部のがんでは血中に特定の物質を分泌しています。これを腫瘍マーカーと呼んでおり、がんの進行や再発の判定に役立ちます。
腫瘍マーカーが正常範囲内である進行胃癌の患者さんもしばしば見受けられますので過信も軽視もできません。
最近では胃がんの要因にピロリ菌の関与が報告され、血中抗体を測定する場合があります。萎縮性胃炎に分化型胃癌が発生することが多いことを利用してペプシノーゲンを血液で測定して胃がんの発生しやすいか否かを診断します。
最終的には胃がんの有無は内視鏡検査で判定することになりますが、自分自身のピロリ菌や胃粘膜の萎縮の有無を知ることは重要です。
いわゆる「胃カメラ」と呼ばれる検査です。
直径10ミリほどの長い管(スコープと呼んでいます)を口から胃の中に挿入して、胃の粘膜面を直接細かく観察し、必要に応じて組織の一部を採取します。このように組織を採取して顕微鏡検査を行うことを生検(せいけん)といい、がんの確定診断をするうえで極めて重要な検査です。
胃カメラというと挿入時に嘔吐反射を伴いやすく、個人差もありますが、もうしたくない辛い検査と言われる人がいます。最近は器械が細径化して比較的楽な検査になりつつあります。それでも反射がつらい場合には鎮静剤を使用することや経鼻内視鏡検査をお勧めしています。
経鼻内視鏡は急速に普及した内視鏡検査です。経口的な内視鏡に比べて径が細い分、画像はやや劣りますが、熟練した内視鏡医が行えばがんの見落としが少ないといわれています。また毎年必ず内視鏡検査を受けるという受容性の高さにより胃がんの早期発見に貢献しています。現在胃癌診断で信頼されているものは胃内視鏡検査ですので安心して受けてください。
機種によって拡大機構や画像強調が可能になり、範囲診断や癌か否かの診断に用いられます。また、内視鏡の先端に小型の超音波装置を取り付けた超音波内視鏡検査によってがんの深さや周囲リンパ節の診断が行われ、がんの広がりを判定します。
胃レントゲン検査
バリウムを飲んで行うレントゲン検査のことです。
粘膜の細かい観察能力では内視鏡に劣りますが、胃の全体像や凹凸の変化をみることに適しています。現在では無症状な人からがんを見つけだす目的で検診や人間ドックで主に用いられています。食道や十二指腸との距離や病変の拡がりを診断する目的で胃癌を手術する前には必ずレントゲン検査を行います。内視鏡検査とX線レントゲン検査は、胃がん診断の「車の両輪」のようなものです。
腹部CT、超音波検査
がんの転移の有無を知るために行います。肝臓、リンパ節、腹水の有無、腹膜への転移を調べます。この二つは性格が異なりますので、どちらか片方だけ検査するときもありますが、正確を期するために両方行うときもあります。
腫瘍マーカー
すべてのがんで見られる現象ではありませんが、胃がんでも一部のがんでは血中に特定の物質を分泌しています。これを腫瘍マーカーと呼んでおり、がんの進行や再発の判定に役立ちます。
腫瘍マーカーが正常範囲内である進行胃癌の患者さんもしばしば見受けられますので過信も軽視もできません。
最近では胃がんの要因にピロリ菌の関与が報告され、血中抗体を測定する場合があります。萎縮性胃炎に分化型胃癌が発生することが多いことを利用してペプシノーゲンを血液で測定して胃がんの発生しやすいか否かを診断します。
最終的には胃がんの有無は内視鏡検査で判定することになりますが、自分自身のピロリ菌や胃粘膜の萎縮の有無を知ることは重要です。
胃がんの症状
胃がんそのものによる症状と、胃がんに付随して起きる胃炎などによる症状とがありますが、その区別はなかなか困難です。 一般的には早期胃癌には症状は無く、がんの進行によって症状が出現します。早期胃癌の症状は、合併する胃潰瘍や慢性胃炎の症状のことが多いと言われています。
食思不振、悪心・嘔吐食欲がなくなったり、ムカムカして吐いたりすることです。胃がんによって消化管の内腔が狭くなり、食べたものの通過が悪くなって胃が重い感じがし、そのため食欲がなくなったり、吐いたりすることがあります。また合併している胃炎や潰瘍のために悪心・嘔吐が起こることもあります。
るいそう、全身倦怠いわゆる「痩せる」ことと体がダルイことです。食思不振や悪心・嘔吐によって痩せたり倦怠感が出ることもありますが、たくさん食ベていてもがんに栄養を取られたり、がんからの出血のために痩せたり脱力感に陥ることがあります。
吐血・下血血を吐いたり便が「のり」のように黒くなったりすることです。
がんの表面が崩れて出血するために起こる症状ですが、合併あるいは併存する胃潰瘍などでも起きることがあります。少量でも持続的に出血していると貧血になります。
腹痛・腹部不快感みぞおちや臍の上などが痛む場合や食事の前後に腹部に鈍痛やすっきりしない感じがあらわれたりします。がんに特有な症状ではありませんが、多くの患者さんに認められる症状の一つです。
胸焼け普通、逆流性食道炎で起こる症状ですが、食道と胃の境界にがんができると食物の流れが悪くなり、食後にものがつかえることや食べ物がこみあがってくることがあります。
食思不振、悪心・嘔吐食欲がなくなったり、ムカムカして吐いたりすることです。胃がんによって消化管の内腔が狭くなり、食べたものの通過が悪くなって胃が重い感じがし、そのため食欲がなくなったり、吐いたりすることがあります。また合併している胃炎や潰瘍のために悪心・嘔吐が起こることもあります。
るいそう、全身倦怠いわゆる「痩せる」ことと体がダルイことです。食思不振や悪心・嘔吐によって痩せたり倦怠感が出ることもありますが、たくさん食ベていてもがんに栄養を取られたり、がんからの出血のために痩せたり脱力感に陥ることがあります。
吐血・下血血を吐いたり便が「のり」のように黒くなったりすることです。
がんの表面が崩れて出血するために起こる症状ですが、合併あるいは併存する胃潰瘍などでも起きることがあります。少量でも持続的に出血していると貧血になります。
腹痛・腹部不快感みぞおちや臍の上などが痛む場合や食事の前後に腹部に鈍痛やすっきりしない感じがあらわれたりします。がんに特有な症状ではありませんが、多くの患者さんに認められる症状の一つです。
胸焼け普通、逆流性食道炎で起こる症状ですが、食道と胃の境界にがんができると食物の流れが悪くなり、食後にものがつかえることや食べ物がこみあがってくることがあります。
胃がんとは
胃は、「胃袋」とも言うように、食道に続く嚢状の器官で、食べたものを一時蓄えたり消化したりする働きをしています。食道に続く部分(噴門と言います)と十二指腸に続く部分(幽門と言います)は周囲の臓器に固定されていますが、それ以外の部分は割と自由に動きますので、体の位置(横になっているか、立っているか)や食べたものの重さによって胃の位置が変わります。
胃の入口から出口に向かって、各部位は噴門部、胃体部、胃角部、前庭部、幽門部と言われています。
胃の内側は粘膜で覆われ、外側は腹膜(漿膜とも言います)で覆われています。その間に胃を動かす筋肉の層(これを固有筋層と言います)があります。
また、この3つの層の間には細胞が少なく線維が多い組織があります。粘膜と固有筋層との間の層を粘膜下層、漿膜と固有筋層との間の層を漿膜下層と呼んでいます。このため、胃の壁は内側から、粘膜、粘膜下層、固有筋層、漿膜下層、漿膜の5層から成り立っています。
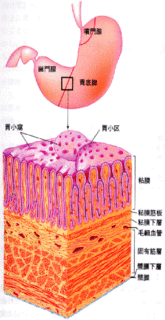
胃がんは胃の粘膜から発生してきます。胃にはそのほか肉腫や悪性リンパ腫なども出来てきますが、胃の悪性腫瘍の大多数(95パーセント以上)は「がん」によって占められています。したがって、胃の悪性腫瘍といえば「がん」のことを指しています。
この胃がんはどれぐらい発生しているのかというと、愛知県の衛生部で毎年発行しています「愛知県のがん登録」によりますと、平成17年に全体で27,748名(男性16,371名、女性11,377名)の人が新たに悪性腫瘍に罹られていました。
男性で最も多い癌は肺がんであり、胃、前立腺、結腸、肝および肝内胆管および直腸とつづき、女性で最も多い癌は乳がんであり、胃、結腸、肺と続いています。全体に対する胃がんの占める割合は、男性18.2%、女性12.7%でした。
このように、胃がんは食生活の変化や検診の普及で減ってきていますが、それでも日本人にとってもっとも身近な悪性腫瘍の1つといえます。特に注意が必要なのは加齢とともに胃がんの罹患率が上昇することです。
胃の入口から出口に向かって、各部位は噴門部、胃体部、胃角部、前庭部、幽門部と言われています。
胃の内側は粘膜で覆われ、外側は腹膜(漿膜とも言います)で覆われています。その間に胃を動かす筋肉の層(これを固有筋層と言います)があります。
また、この3つの層の間には細胞が少なく線維が多い組織があります。粘膜と固有筋層との間の層を粘膜下層、漿膜と固有筋層との間の層を漿膜下層と呼んでいます。このため、胃の壁は内側から、粘膜、粘膜下層、固有筋層、漿膜下層、漿膜の5層から成り立っています。

胃がんは胃の粘膜から発生してきます。胃にはそのほか肉腫や悪性リンパ腫なども出来てきますが、胃の悪性腫瘍の大多数(95パーセント以上)は「がん」によって占められています。したがって、胃の悪性腫瘍といえば「がん」のことを指しています。
この胃がんはどれぐらい発生しているのかというと、愛知県の衛生部で毎年発行しています「愛知県のがん登録」によりますと、平成17年に全体で27,748名(男性16,371名、女性11,377名)の人が新たに悪性腫瘍に罹られていました。
男性で最も多い癌は肺がんであり、胃、前立腺、結腸、肝および肝内胆管および直腸とつづき、女性で最も多い癌は乳がんであり、胃、結腸、肺と続いています。全体に対する胃がんの占める割合は、男性18.2%、女性12.7%でした。
このように、胃がんは食生活の変化や検診の普及で減ってきていますが、それでも日本人にとってもっとも身近な悪性腫瘍の1つといえます。特に注意が必要なのは加齢とともに胃がんの罹患率が上昇することです。
肺がんに強い病院ベスト10
2005年に国立がんセンターがまとめた最新の統計で、男性は1位・女性は2位が肺がんが原因で亡くなっています。今、ヘリカルCTと呼ばれる装置を使った肺がん検診と、体に負担をかけすぎない肺がん手術が注目されています。
一流の外科医に加えて、抗がん剤治療の上手な腫瘍内科医、画像診断と放射線治療の両方が得意な放射線科医の3拍子が揃った総合力がいい病院です。
●神奈川県立がんセンター (神奈川県)
呼吸器外科 中山治彦(なかやまはるひこ) 部長、
呼吸器内科 野田和正(のだかずまさ)部長 (電話)045-391-5761
中山治彦外科部長は国立がんセンターで肺がん手術の腕を磨き、年間150例以上をこなしています。「がんの完全切除=がんの根絶」と、「術後の生活に支障をきたさない=QOL(生命・生活の質)の重視」という二点をモットーにしています。
「胸部写真に『影がある』と言われたら、肺がんの専門医のいる病院ですみやかに精密検査を受けましょう。自覚症状がないあkらといって放置してはいけません。早期発見、早期治療はがんの診療において大変重要なことです。また肺がんの手術はどこの病院でも同じようにできるわけではありません。手術数や抗がん剤の治療数が多く、経験豊かな医師のいるところをえらびましょう。」(中山治彦部長)
●国立病院機構 刀根山病院 (大阪府)
呼吸器外科 前田元(まえだはじめ)部長、呼吸器内科 横田総一郎(よこたそういちろう)部長、放射線科 高島庄太夫(たかしましょうだゆう)部長(電話)06-6853-2001
過去25年間で、4934人が肺がん手術を受けており、手術症例全体の5年生存率は68.9%です。呼吸器外科、呼吸器内科、放射線科、病理部の関連しているそれぞれの科が合同でカンファレンス(治療検討会)を毎週行い、一人一人の患者に最適の治療方針を決定しています。
「半年~1年に1回は胸部レントゲンを取ること。喫煙者は喀痰検査も。治療に際しては、病気の進行度と、体調を十分考慮して決めること。手術の場合は、必ず禁煙すること。術前から呼吸訓練をしっかり行うこと。抗がん剤治療を受ける場合、副作用対策に関する説明をよく聞き、積極的に取り組むこと」(前田元部長)
●国立病院機構 九州がんセンター (福岡県)
呼吸器科 一瀬幸人(いちのせゆきと)部長、化学療法科 江崎泰斗(えさきやすと)部長、
放射線治療科 平田秀紀(ひらたひでき)部長(電話)092-541-3231
内科、外科の区別のない、総合的な肺がん治療が特色です。年間手術数の121例中104例は内視鏡手術(腹腔鏡下および胸腔鏡補助下手術)です。進行肺がんに対しては、新規抗がん剤など、一般病院では使用できない薬剤を用いた治療を行うこともあります。
「最良の肺がん医療を目指すと同時に、スキンシップを通して信頼関係を築き、『病む人の気持ち』を何よりも尊重しています。また、けっして一人の医師の判断で医療を行わないようにしています。診療においては総合的知識、経験が必要と考えるからです。セカンドオピニオンを大いに利用してください」(一瀬幸人部長)
●岩手県立中央病院 (岩手県)
呼吸器外科 半田政志(はんだまさし)科長、呼吸器内科 武内健一(たけうちけんいち)科長、放射線治療科 関澤玄一郎(せきざわげんいちろう)科長 (電話)019-653-1151
半田政志科長は「あの先生は手術が巧い」と評判。あくまで患者の意向を尊重しつつ、肺がん診療ガイドラインに準拠した「テーラーメードの手術」が心情です。
●石川県立中央病院 (石川県)
小田誠(呼吸器外科診療部長) (電話)076-237-8211
●国立病院機構 西群馬病院 (群馬県)
斎藤龍生(院長)、渡辺覚(内科系診療部長)、川島修(呼吸器外科医長)
(電話)0279-23-3030
●東京医科大学病院 (東京都)
呼吸器甲状腺外科 加藤治文(かとうはるぶみ)教授、呼吸器甲状腺外科 坪井正博(つぼいまさひろ)講師、呼吸器甲状腺外科 大平達夫(おおひらたつお)講師
(電話)03-3342-6111
●京都大学医学部付属病院 (京都府)
呼吸器外科部長 中山勝裕 (電話075-751-3111)
●静岡県立静岡がんセンター (静岡県)
呼吸器外科 近藤春彦(こんどうはるひこ)部長、呼吸器内科 山本信之(やまもとのぶゆき)部長、放射線治療科 西村哲夫(にしむらてつお)部長 (電話)055-989-5222
●兵庫県立がんセンター (兵庫県)
呼吸器外科 坪田紀明 院長、呼吸器外科 岡田守人(おかだもりひと)医長、放射線科 足立秀治(あだちしゅうじ) (電話)078-929-1151
●大分大学医学部付属病院 (大分県)
呼吸器外科教授 川原克信 (電話)097-549-4411
一流の外科医に加えて、抗がん剤治療の上手な腫瘍内科医、画像診断と放射線治療の両方が得意な放射線科医の3拍子が揃った総合力がいい病院です。
●神奈川県立がんセンター (神奈川県)
呼吸器外科 中山治彦(なかやまはるひこ) 部長、
呼吸器内科 野田和正(のだかずまさ)部長 (電話)045-391-5761
中山治彦外科部長は国立がんセンターで肺がん手術の腕を磨き、年間150例以上をこなしています。「がんの完全切除=がんの根絶」と、「術後の生活に支障をきたさない=QOL(生命・生活の質)の重視」という二点をモットーにしています。
「胸部写真に『影がある』と言われたら、肺がんの専門医のいる病院ですみやかに精密検査を受けましょう。自覚症状がないあkらといって放置してはいけません。早期発見、早期治療はがんの診療において大変重要なことです。また肺がんの手術はどこの病院でも同じようにできるわけではありません。手術数や抗がん剤の治療数が多く、経験豊かな医師のいるところをえらびましょう。」(中山治彦部長)
●国立病院機構 刀根山病院 (大阪府)
呼吸器外科 前田元(まえだはじめ)部長、呼吸器内科 横田総一郎(よこたそういちろう)部長、放射線科 高島庄太夫(たかしましょうだゆう)部長(電話)06-6853-2001
過去25年間で、4934人が肺がん手術を受けており、手術症例全体の5年生存率は68.9%です。呼吸器外科、呼吸器内科、放射線科、病理部の関連しているそれぞれの科が合同でカンファレンス(治療検討会)を毎週行い、一人一人の患者に最適の治療方針を決定しています。
「半年~1年に1回は胸部レントゲンを取ること。喫煙者は喀痰検査も。治療に際しては、病気の進行度と、体調を十分考慮して決めること。手術の場合は、必ず禁煙すること。術前から呼吸訓練をしっかり行うこと。抗がん剤治療を受ける場合、副作用対策に関する説明をよく聞き、積極的に取り組むこと」(前田元部長)
●国立病院機構 九州がんセンター (福岡県)
呼吸器科 一瀬幸人(いちのせゆきと)部長、化学療法科 江崎泰斗(えさきやすと)部長、
放射線治療科 平田秀紀(ひらたひでき)部長(電話)092-541-3231
内科、外科の区別のない、総合的な肺がん治療が特色です。年間手術数の121例中104例は内視鏡手術(腹腔鏡下および胸腔鏡補助下手術)です。進行肺がんに対しては、新規抗がん剤など、一般病院では使用できない薬剤を用いた治療を行うこともあります。
「最良の肺がん医療を目指すと同時に、スキンシップを通して信頼関係を築き、『病む人の気持ち』を何よりも尊重しています。また、けっして一人の医師の判断で医療を行わないようにしています。診療においては総合的知識、経験が必要と考えるからです。セカンドオピニオンを大いに利用してください」(一瀬幸人部長)
●岩手県立中央病院 (岩手県)
呼吸器外科 半田政志(はんだまさし)科長、呼吸器内科 武内健一(たけうちけんいち)科長、放射線治療科 関澤玄一郎(せきざわげんいちろう)科長 (電話)019-653-1151
半田政志科長は「あの先生は手術が巧い」と評判。あくまで患者の意向を尊重しつつ、肺がん診療ガイドラインに準拠した「テーラーメードの手術」が心情です。
●石川県立中央病院 (石川県)
小田誠(呼吸器外科診療部長) (電話)076-237-8211
●国立病院機構 西群馬病院 (群馬県)
斎藤龍生(院長)、渡辺覚(内科系診療部長)、川島修(呼吸器外科医長)
(電話)0279-23-3030
●東京医科大学病院 (東京都)
呼吸器甲状腺外科 加藤治文(かとうはるぶみ)教授、呼吸器甲状腺外科 坪井正博(つぼいまさひろ)講師、呼吸器甲状腺外科 大平達夫(おおひらたつお)講師
(電話)03-3342-6111
●京都大学医学部付属病院 (京都府)
呼吸器外科部長 中山勝裕 (電話075-751-3111)
●静岡県立静岡がんセンター (静岡県)
呼吸器外科 近藤春彦(こんどうはるひこ)部長、呼吸器内科 山本信之(やまもとのぶゆき)部長、放射線治療科 西村哲夫(にしむらてつお)部長 (電話)055-989-5222
●兵庫県立がんセンター (兵庫県)
呼吸器外科 坪田紀明 院長、呼吸器外科 岡田守人(おかだもりひと)医長、放射線科 足立秀治(あだちしゅうじ) (電話)078-929-1151
●大分大学医学部付属病院 (大分県)
呼吸器外科教授 川原克信 (電話)097-549-4411
登録:
投稿 (Atom)