慢性膵炎の治療はまず膵炎のどの時期かを把握することが大切で代償期、非代償期を診断した後治療の決定が行われます。治療の原則は日常生活の管理・指導・アルコールの禁止・脂肪食の制限などにより膵臓に負担をかけない生活をすることです。また症状が出現している場合には対症療法も重要で、痛みに対しては鎮痛剤や抗コリン剤、消化吸収障害に対しては酵素剤の大量投与などが行われています。また、慢性膵炎の治療法として最近注目されているのが、膵臓の炎症を抑えるための抗酵素療法です。
膵炎の炎症の原因は、タンパク分解酵素であるトリプシンの膵内での活性化であるとされています。本来トリプシンは食物中のタンパク質を消化するために十二指腸で活性化され、その役割を果たしますが、さまざまな原因により膵臓の中でトリプシンが活性化することにより膵臓を自己消化して膵炎を起こします。またトリプシンは他の消化酵素を活性化し膵炎を増悪させ、慢性膵炎の病態を形成する中心的な役割を果たすため、膵炎のキーエンザイムといわれています。
慢性膵炎は進行性の疾患であるため、治療の基本は早期に診断し早期に治療を開始することです。そのためには、膵臓に器質的変化が起こっていない代償期の段階で経口タンパク分解酵素阻害剤を使って膵臓の炎症を抑えることにより、膵炎の病態をそれ以上進行させないようにすることが重要です。
慢性膵炎とは
慢性膵炎の原因はアルコールが全体の半分以上を占め、その他、特発性(原因不明のもの)や胆石などです。
慢性膵炎は、膵臓のあちこちに炎症が長期間にわたって繰り返し起こることによって膵組織の石灰化や線維化が起こり、最終的には膵臓の本来の働きが失われる恐い病気です。
慢性膵炎の代表的な症状は上腹部痛で、腹部から背中へ抜けるような痛みが続いたり、アルコールを飲んだり、脂っこいものを食べた後上腹部のあたりがジクジク痛むなどの症状が見られます。
代償期(治療をすると十分膵臓の機能が維持できる時期)にはこのような痛みを繰り返しますが、病気が進行して非代償期(石灰化、線維化が進み、治療をしても膵臓の機能が回復しない時期)
になると痛みはあまり感じなくなり、消化吸収障害による体重減少やインスリン欠乏による二次性糖尿病を引き起こします。
慢性膵炎の診断としては、血液中のアミラーゼやリパーゼなどの膵酵素を測定しますが、膵臓に石灰化や線維化が認められない代償期においても、膵酵素は必ずしも高値を示すとは限らず、また病態が進行した非代償期になるとむしろ低値を示すようになります。画像診断としては、超音波やCTなどで膵臓の線維化や膵石の有無を調べますが、画像診断で異常が見つかった時には病態は既にかなり進行している場合が多いといわれています。従って、代償期の慢性膵炎では、腹痛などの症状や病歴、飲酒歴などの門診とともに頻回のアミラーゼ検査が必要とされています。
慢性膵炎は、膵臓のあちこちに炎症が長期間にわたって繰り返し起こることによって膵組織の石灰化や線維化が起こり、最終的には膵臓の本来の働きが失われる恐い病気です。
慢性膵炎の代表的な症状は上腹部痛で、腹部から背中へ抜けるような痛みが続いたり、アルコールを飲んだり、脂っこいものを食べた後上腹部のあたりがジクジク痛むなどの症状が見られます。
代償期(治療をすると十分膵臓の機能が維持できる時期)にはこのような痛みを繰り返しますが、病気が進行して非代償期(石灰化、線維化が進み、治療をしても膵臓の機能が回復しない時期)
になると痛みはあまり感じなくなり、消化吸収障害による体重減少やインスリン欠乏による二次性糖尿病を引き起こします。
慢性膵炎の診断としては、血液中のアミラーゼやリパーゼなどの膵酵素を測定しますが、膵臓に石灰化や線維化が認められない代償期においても、膵酵素は必ずしも高値を示すとは限らず、また病態が進行した非代償期になるとむしろ低値を示すようになります。画像診断としては、超音波やCTなどで膵臓の線維化や膵石の有無を調べますが、画像診断で異常が見つかった時には病態は既にかなり進行している場合が多いといわれています。従って、代償期の慢性膵炎では、腹痛などの症状や病歴、飲酒歴などの門診とともに頻回のアミラーゼ検査が必要とされています。
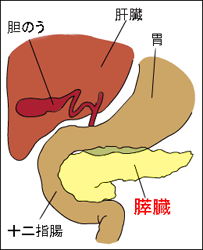
すい臓の働き
胃や腸に比べると耳にする機会の少ない臓器がすい臓ですが、とても大切な役割を担っています。ここでは、その働きについて解説します。
大きく分けると、役割は2つに分かれます。一つ目は、外分泌機能で、膵管から十二指腸に膵液を分泌します。膵液は弱アルカリ性ですので、胃酸を中和させます。このほかにも、アミラーゼやトリプシン、リパーゼといった消化酵素を含んでおり、食べ物の消化を助けます。
2つ目は内分泌機能で、インスリンやグルカゴン、ソフトスタチンといったホルモンを産生しています。インスリンは血糖値を下げるホルモンで、不足すると糖尿病になることもあります。インスリンが細胞の受容体と結合することで、血中のブドウ糖を取り込んで分解し、エネルギーや脂肪、グリコーゲンに変えます。グルカゴンは血糖値が下がった時に分泌され、グリコーゲンをブドウ糖に戻します。
大きく分けると、役割は2つに分かれます。一つ目は、外分泌機能で、膵管から十二指腸に膵液を分泌します。膵液は弱アルカリ性ですので、胃酸を中和させます。このほかにも、アミラーゼやトリプシン、リパーゼといった消化酵素を含んでおり、食べ物の消化を助けます。
2つ目は内分泌機能で、インスリンやグルカゴン、ソフトスタチンといったホルモンを産生しています。インスリンは血糖値を下げるホルモンで、不足すると糖尿病になることもあります。インスリンが細胞の受容体と結合することで、血中のブドウ糖を取り込んで分解し、エネルギーや脂肪、グリコーゲンに変えます。グルカゴンは血糖値が下がった時に分泌され、グリコーゲンをブドウ糖に戻します。
すい臓がんの症状
すい臓がんの症状で特徴的なのは左背部痛です。
みぞおちの奥から左の背中にかけて、何とも言えない重い鈍痛がします。
人によっては内臓の奥のほうが筋肉痛のようなコリのような痛みが慢性的に続きます。
とくに夜中から朝方にかけて鈍痛に襲われ眠れなくなったり痛みで起きてしまうこともあります。
これはすい臓自体の腫れや炎症によっても起こりますが、すい臓がんの場合すい管が腫瘍で圧迫されてすい液の流れが滞るからだといわれてます。
その他にも、食欲不振や軽い吐き気または嘔吐、急に体重が落ちるなどがあります。
これはすい液の分泌が悪くなり消化機能が衰えるからです。
さらに進行すると皮膚や白目の部分が黄色くなり黄疸が始まります。
また良く休んでも常に体がだるく、全身が倦怠感でどうしようもなくなります。
もともと糖尿病の既往者の場合急に悪化したりします。
慢性的な下痢に襲われ、とくに脂っぽいものやお腹いっぱい食べた後は走るような下痢が必ず起こるのも特徴的です。
みぞおちの奥から左の背中にかけて、何とも言えない重い鈍痛がします。
人によっては内臓の奥のほうが筋肉痛のようなコリのような痛みが慢性的に続きます。
とくに夜中から朝方にかけて鈍痛に襲われ眠れなくなったり痛みで起きてしまうこともあります。
これはすい臓自体の腫れや炎症によっても起こりますが、すい臓がんの場合すい管が腫瘍で圧迫されてすい液の流れが滞るからだといわれてます。
その他にも、食欲不振や軽い吐き気または嘔吐、急に体重が落ちるなどがあります。
これはすい液の分泌が悪くなり消化機能が衰えるからです。
さらに進行すると皮膚や白目の部分が黄色くなり黄疸が始まります。
また良く休んでも常に体がだるく、全身が倦怠感でどうしようもなくなります。
もともと糖尿病の既往者の場合急に悪化したりします。
慢性的な下痢に襲われ、とくに脂っぽいものやお腹いっぱい食べた後は走るような下痢が必ず起こるのも特徴的です。
すい臓がんを初期症状に発見するのは不可能
すい臓がんには初期症状がほとんどなく、自覚できるような兆候が現れた頃には進行していることが大半となります。たとえば、腹水がたまることや黄疸、背中の痛み、食欲不振、体重の減少などが顕著になった頃には、早期であることはまれです。
0期から4期まであるステージのうち、もっとも進行したステージ4期になってから診断されることが一番多いことからも、いかに初期症状のすい臓がんを発見するのが難しいかがうかがえます。
比較的早期に現われる兆候としては、背中の重苦しさや痛み、食欲不振、便通が安定しないといったものがあります。ただし、これらだけですぐに病院に行くことはあまり多くないでしょう。実際には、そのまま見過ごされてしまうことが少なくありません。
進行すると、黄疸によって目や皮膚が黄色くなったり、腹水がたまったりするほか、腹部や背中の痛みを感じるようになる、吐き気や嘔吐が見られるといった症状が出るようになります。
すい臓がんは初期症状で見つかるよりも、末期やそれに近いところまで進行してから見つかることが多く、余命があまり残されていないこともあります。胃癌や大腸癌のように、検診によって効果的に早期発見をできるものでもなく、健康診断でも早い段階では見落とされてしまうことが多いのです。
初期と呼べる段階で発見するのが理想ではありますが、進行してしまったのなら、その現実を受け入れるしかありません。そこからできることを考えましょう。病院でより高度な治療を受けるほか、食事を中心として生活習慣を見直したほうがよいでしょう
0期から4期まであるステージのうち、もっとも進行したステージ4期になってから診断されることが一番多いことからも、いかに初期症状のすい臓がんを発見するのが難しいかがうかがえます。
比較的早期に現われる兆候としては、背中の重苦しさや痛み、食欲不振、便通が安定しないといったものがあります。ただし、これらだけですぐに病院に行くことはあまり多くないでしょう。実際には、そのまま見過ごされてしまうことが少なくありません。
進行すると、黄疸によって目や皮膚が黄色くなったり、腹水がたまったりするほか、腹部や背中の痛みを感じるようになる、吐き気や嘔吐が見られるといった症状が出るようになります。
すい臓がんは初期症状で見つかるよりも、末期やそれに近いところまで進行してから見つかることが多く、余命があまり残されていないこともあります。胃癌や大腸癌のように、検診によって効果的に早期発見をできるものでもなく、健康診断でも早い段階では見落とされてしまうことが多いのです。
初期と呼べる段階で発見するのが理想ではありますが、進行してしまったのなら、その現実を受け入れるしかありません。そこからできることを考えましょう。病院でより高度な治療を受けるほか、食事を中心として生活習慣を見直したほうがよいでしょう
すい臓(膵臓)のある箇所
膣とは
膣とは、外陰部と肛門の間から子宮頸部までの、粘膜でおおわれた筋肉性の管のことです。月経血の流出や性交、胎児娩出の通路としての機能を果たす器官で、入り口の固く突き出た部分を子宮膣部といいます。
膣の中で主にみられる病気に膣炎がありますが、膣炎とは膣の中に細菌が侵入することで膣内が炎症を起こしてしまう症状のことです。
膣には膣内を強い酸性に保って病原体の侵入・増殖を防ぐ自浄作用という大切な機能がありますが、この自浄作用を上回る強さの細菌が膣内に入り込んでしまうと、炎症を起こしてしまうのです。
ひどい時には子宮内膜炎や外陰炎を引き起こすことにもなりますが、通常は抗生物質の膣座薬を使用することで完治します。
膣の中で主にみられる病気に膣炎がありますが、膣炎とは膣の中に細菌が侵入することで膣内が炎症を起こしてしまう症状のことです。
膣には膣内を強い酸性に保って病原体の侵入・増殖を防ぐ自浄作用という大切な機能がありますが、この自浄作用を上回る強さの細菌が膣内に入り込んでしまうと、炎症を起こしてしまうのです。
ひどい時には子宮内膜炎や外陰炎を引き起こすことにもなりますが、通常は抗生物質の膣座薬を使用することで完治します。
子宮内膜とは
子宮のなかで最も内側の子宮腔に面している部分を子宮内膜といいます。子宮内膜では、女性ホルモンの作用で、周期的に1cmほどに厚く軟らかくなり、妊娠に備えます。そこで受精されなければ、子宮内膜は剥がれ落ち血液と一緒に体外に排出されます。これが月経です。
この子宮内膜が、なぜか子宮の内側以外にでき、そこでも生理のたびに出血と癒着を繰り返すことがあります。ところが、子宮以外の場所には膣のような出口がないので、病巣を作り出したり癒着がひどくなったりします。
これが子宮内膜症で、近年この病気に悩む女性が増えています。子宮内膜症は生理が止まらない限り、完治しない病気ですので、早期発見・早期治療が大切になります。
この子宮内膜が、なぜか子宮の内側以外にでき、そこでも生理のたびに出血と癒着を繰り返すことがあります。ところが、子宮以外の場所には膣のような出口がないので、病巣を作り出したり癒着がひどくなったりします。
これが子宮内膜症で、近年この病気に悩む女性が増えています。子宮内膜症は生理が止まらない限り、完治しない病気ですので、早期発見・早期治療が大切になります。
卵巣とは
卵巣とは、親指程度の大きさで、卵巣固有靭帯で子宮と結びついており、左右に2個あって、それぞれ卵管の下に垂れ下がっています。卵巣には女性にとって大切な働きがあり、女性の一生に深くかかわる臓器です。
女性は生まれた時から卵巣の中に、原始卵胞と呼ばれる、赤ちゃんの卵のもとになる細胞を数百万個も持っていて、これが周期的に成熟して放出されるのです。これを排卵といいますが、2ヶ月に1度どちらか一方から交代で排卵されます。
これが女性特有の月経です。卵巣からは、卵胞ホルモンと黄体ホルモンという2つの女性ホルモンが分泌され、定期的に生理を起こし妊娠を成立させる役目や、女性の体を女性らしくするという働きがあります。
女性は生まれた時から卵巣の中に、原始卵胞と呼ばれる、赤ちゃんの卵のもとになる細胞を数百万個も持っていて、これが周期的に成熟して放出されるのです。これを排卵といいますが、2ヶ月に1度どちらか一方から交代で排卵されます。
これが女性特有の月経です。卵巣からは、卵胞ホルモンと黄体ホルモンという2つの女性ホルモンが分泌され、定期的に生理を起こし妊娠を成立させる役目や、女性の体を女性らしくするという働きがあります。
卵管とは
卵管とは、子宮と卵巣を結ぶ約10cmほどの管状の臓器のことで先端にあるラッパ状の部分は卵管采部といいます。細いところでは内径が約1mmしかありません。射精された精子は、卵管膨大部といわれる卵管の1番広い部分まで、移動してそこで卵子と受精します。
受精が成立すると、今度は受精卵が卵管内を戻る形となります。ゆっくりと分裂を繰り返しながら、子宮腔までたどり着くといよいよ着床が始まりますが、この受精卵が子宮までに到達せず卵管内で細胞分裂を始めてしまうと、子宮外妊娠となります。また、卵管内に精子や受精卵がうまく移動できないと妊娠しにくくなり、不妊症と診断されますが、主な原因はクラミジアや淋病などの性感染症が挙げられます。
受精が成立すると、今度は受精卵が卵管内を戻る形となります。ゆっくりと分裂を繰り返しながら、子宮腔までたどり着くといよいよ着床が始まりますが、この受精卵が子宮までに到達せず卵管内で細胞分裂を始めてしまうと、子宮外妊娠となります。また、卵管内に精子や受精卵がうまく移動できないと妊娠しにくくなり、不妊症と診断されますが、主な原因はクラミジアや淋病などの性感染症が挙げられます。
子宮の構造
厚い筋肉の壁でできた袋状の構造をしている子宮は、妊娠していない時の大きさが縦約7cm・横約4cm・重さ約50gの洋ナシのようなかたちをした器官です。子宮の上2/3の部分を子宮体部、膣につながっている下1/3の部分を子宮頸部と呼びます。子宮は外側を漿膜(しょうまく)と呼ばれる薄い膜で覆われ、その内側に平滑筋でできた子宮筋層があります。
また、子宮筋は、とても丈夫で伸びやすく、妊娠すると胎児が成長するにしたがって、どんどん伸びていきます。さらに胎盤を形成して胎児の成長に必要な栄養を供給します。子宮内の最内層は、子宮内膜といわれる粘膜層で卵巣が分泌するホルモンの影響を特に強く受ける部位だといわれています。
また、子宮筋は、とても丈夫で伸びやすく、妊娠すると胎児が成長するにしたがって、どんどん伸びていきます。さらに胎盤を形成して胎児の成長に必要な栄養を供給します。子宮内の最内層は、子宮内膜といわれる粘膜層で卵巣が分泌するホルモンの影響を特に強く受ける部位だといわれています。
腎臓がんの自覚症状
腎臓がんの症状についてですが、がんの腫瘍が5cm以下の初期段階では自覚症状はありません。
やがて血尿が出たり、わき腹に痛みを感じたり、しこりを感知したりしますが、このような自覚症状が出てきたら、かなり進行している状態と言えます。
血尿は腎臓がんの方の50%以上に見られる症状と言いますが、この血尿も最初は「無症候性血尿」といって見た目ではわからない、尿中にわずかに血液が混ざっている状態なのでなかなか気づけません。
そのうちに明らかに赤色やピンク色の見た目でわかる血尿が出るようになってきます。
しかし、まだこの段階では痛みもなく、血尿も出たり止まったりを繰り返します。
さらに進行していくと、わき腹、背中が痛くなり、しこりができてきたりします。
尿管に血液の塊が詰まってしまうと、激痛を起こすこともあります。
全身症状として、発熱、倦怠感、食欲不振、体重減少、貧血などが挙げられます。
大事なのは、もし血尿が出たらまず病院で診てもらうことです。
断続的な血尿の場合、疲れやストレスで出るんだろうと、自己判断してしまい、放っておいてしまう方がけっこういるそうです。
そして、何より腎臓がんを進行させない一番の方法は、無症状のうちに定期的に検診を受けることでしょう。
このように腎臓がんは、かなり進行してからでないと症状の現れない病気です。
そのため以前は早期発見が難しかったのですが、近頃では人間ドッグや定期検診で行う超音波検査や
CT検査で、ごく小さな段階でのがんも発見されるようになりました。
がんが、小さければ小さいほど予後が良いと言われています。
とかく忙しい現代人ですが、自覚症状がなく健康状態であっても年に一度は健康診断を受けるようにしましょう。
腎臓がんは、働き盛りの方を襲うことが多いのです。
やがて血尿が出たり、わき腹に痛みを感じたり、しこりを感知したりしますが、このような自覚症状が出てきたら、かなり進行している状態と言えます。
血尿は腎臓がんの方の50%以上に見られる症状と言いますが、この血尿も最初は「無症候性血尿」といって見た目ではわからない、尿中にわずかに血液が混ざっている状態なのでなかなか気づけません。
そのうちに明らかに赤色やピンク色の見た目でわかる血尿が出るようになってきます。
しかし、まだこの段階では痛みもなく、血尿も出たり止まったりを繰り返します。
さらに進行していくと、わき腹、背中が痛くなり、しこりができてきたりします。
尿管に血液の塊が詰まってしまうと、激痛を起こすこともあります。
全身症状として、発熱、倦怠感、食欲不振、体重減少、貧血などが挙げられます。
大事なのは、もし血尿が出たらまず病院で診てもらうことです。
断続的な血尿の場合、疲れやストレスで出るんだろうと、自己判断してしまい、放っておいてしまう方がけっこういるそうです。
そして、何より腎臓がんを進行させない一番の方法は、無症状のうちに定期的に検診を受けることでしょう。
このように腎臓がんは、かなり進行してからでないと症状の現れない病気です。
そのため以前は早期発見が難しかったのですが、近頃では人間ドッグや定期検診で行う超音波検査や
CT検査で、ごく小さな段階でのがんも発見されるようになりました。
がんが、小さければ小さいほど予後が良いと言われています。
とかく忙しい現代人ですが、自覚症状がなく健康状態であっても年に一度は健康診断を受けるようにしましょう。
腎臓がんは、働き盛りの方を襲うことが多いのです。
腎臓がんの主な症状
腎臓がんは時間の経過するにつれ、腫瘍は次第に大きくなってきます。
腎臓がんが進行してくると、血尿が出たり、お腹の痛みやしこりなどが現れてきます。さらに腫瘍が大きくなり進行すると、リンパ節や肺や骨などの他の臓器に転移をする事もあります。
腎臓がんの代表的な症状としては、
血尿
腹部のしこり
わき腹の痛み
があります。
特に血尿については、はじめは普段の生活の中で肉眼で確認できる程ではありません。多くの場合は尿の精密検査でないとわからない事の方が殆どで、痛みや発熱などの症状はありません。
この他にも、全身症状として、食欲不振、原因不明の体重の減少、高血圧、貧血といった症状が現れる事があります。また、がんが進行し、骨や肺に転移すると痛みや痺れなどの症状も出てきます。
例えば、肺転移が起きると、咳、 痰、血痰の症状が出てきます。また、骨転移が起きると、痛みや手足のしびれと言った症状が出てきます。
元々腎臓がんは大きくなるまで症状が現れないので、このような症状が現れた時は、すでに腎臓がんはかなり進行している可能性が大きいと思われます。
一つの目安ではありますが、腎臓がんは大きさが4cm以下で見つけることが大切で、4cm以下だと予後が比較的まだよいとされ、これを超えると性質が悪くなり、転移しやすくなって、予後が悪くなることもあるとされています。
また、多発する事も腎臓癌の特徴とされています。
腎臓に検査で1個の腎臓癌が見つかった場合、 その腎臓の他の見た目正常に見える部分にも画像検査でも見つからないような小さながんが隠れている事があります。
これは「衛星病変」と呼ばれます。特に直径4cm以上の大きな癌では約10~20%にみられるとの報告もあります。
腎臓がんが進行してくると、血尿が出たり、お腹の痛みやしこりなどが現れてきます。さらに腫瘍が大きくなり進行すると、リンパ節や肺や骨などの他の臓器に転移をする事もあります。
腎臓がんの代表的な症状としては、
血尿
腹部のしこり
わき腹の痛み
があります。
特に血尿については、はじめは普段の生活の中で肉眼で確認できる程ではありません。多くの場合は尿の精密検査でないとわからない事の方が殆どで、痛みや発熱などの症状はありません。
この他にも、全身症状として、食欲不振、原因不明の体重の減少、高血圧、貧血といった症状が現れる事があります。また、がんが進行し、骨や肺に転移すると痛みや痺れなどの症状も出てきます。
例えば、肺転移が起きると、咳、 痰、血痰の症状が出てきます。また、骨転移が起きると、痛みや手足のしびれと言った症状が出てきます。
元々腎臓がんは大きくなるまで症状が現れないので、このような症状が現れた時は、すでに腎臓がんはかなり進行している可能性が大きいと思われます。
一つの目安ではありますが、腎臓がんは大きさが4cm以下で見つけることが大切で、4cm以下だと予後が比較的まだよいとされ、これを超えると性質が悪くなり、転移しやすくなって、予後が悪くなることもあるとされています。
また、多発する事も腎臓癌の特徴とされています。
腎臓に検査で1個の腎臓癌が見つかった場合、 その腎臓の他の見た目正常に見える部分にも画像検査でも見つからないような小さながんが隠れている事があります。
これは「衛星病変」と呼ばれます。特に直径4cm以上の大きな癌では約10~20%にみられるとの報告もあります。
腎臓がんとは
腎臓がんについて紹介します。腎臓がんは大きく分けると二種類に分けることが出来ます。
腎臓がんの一つ目は腎細胞がんとよばれるもので腎臓がんのもう一つは腎孟がんと呼ばれる種類のものです。
腎臓がんというのは一般的には腎細胞がんの方を指すことが多いようです。日本では腎臓がんの患者の数というのは毎年増えつつあって、年間に腎臓がんで死亡する人の数は役3千人に上るといわれています。
腎臓がんになる男女の比率は、男性の方が3:1の割合で腎臓がんになりやすいといわれています。また腎臓がんは年齢で言えば40歳以上に起こりやすくて、腎臓がんは60歳でかかるのが一番多いといわれています。
腎臓というのは体の中に左右に1個ずつありますが、両方ともに腎臓がんが発症するということもあるようです。
腎臓がんは近年では弱年令化が進んでいる病気の一つとも言われています。腎臓がんは早期発見すれば早く治療をはじめることができますから、検診を受けるなどして、腎臓がんの早期発見を心がけましょう。
腎臓がんの一つ目は腎細胞がんとよばれるもので腎臓がんのもう一つは腎孟がんと呼ばれる種類のものです。
腎臓がんというのは一般的には腎細胞がんの方を指すことが多いようです。日本では腎臓がんの患者の数というのは毎年増えつつあって、年間に腎臓がんで死亡する人の数は役3千人に上るといわれています。
腎臓がんになる男女の比率は、男性の方が3:1の割合で腎臓がんになりやすいといわれています。また腎臓がんは年齢で言えば40歳以上に起こりやすくて、腎臓がんは60歳でかかるのが一番多いといわれています。
腎臓というのは体の中に左右に1個ずつありますが、両方ともに腎臓がんが発症するということもあるようです。
腎臓がんは近年では弱年令化が進んでいる病気の一つとも言われています。腎臓がんは早期発見すれば早く治療をはじめることができますから、検診を受けるなどして、腎臓がんの早期発見を心がけましょう。
前立腺がんの主な症状
前立腺がんの主な症状は、尿障害です。
初めのうちはそれほど目立った症状は出ないのですが、前立腺がんが、ある程度大きくなって、尿道を圧迫したり、尿道に出てきたりすると、様々な症状が出てきます。
具体的には、眠りについた後に何回も尿意が沸き起こり、何回も小便をする夜間頻尿や、小便がちょろちょろとしか出ない排尿遅延、小便を出した後にまだ尿が残っている感じがする残尿感などがあります。
ちなみに、前立腺が大きくなる「前立腺肥大症」でもまったく同じような症状が出ます。
これらの症状のほかにも、尿に血が混じる、精液に血が混じる、尿をする時に痛むといった障害も出てきます。
前立腺がんが、さらに進行すると、がん細胞が尿道を圧迫して、小便を出したいのに、尿がまったく出ない尿閉という状態におちいります。
膀胱の中に大量の尿がたまっていきますので、こうなると、尿道にやわらかいチューブを入れて、無理やりに尿を外に出す治療を行います。
周辺の骨に転移すると、骨が痛みますし、足や下腹部がむくみます。
さらに転移が進むと、腎臓から膀胱に尿を送る尿管にも障害が出て、その流れがさえぎられてしまいます。
こうなると、今度は腎臓の機能まで障害が出てきて、機能が低下します。
前立腺がんは初期の段階では症状がわかりにくいので、偶然のきっかけで発見されることが多く、はっきりと症状が出てきた段階では、すでにがんが進行している場合が多いのです。
初めのうちはそれほど目立った症状は出ないのですが、前立腺がんが、ある程度大きくなって、尿道を圧迫したり、尿道に出てきたりすると、様々な症状が出てきます。
具体的には、眠りについた後に何回も尿意が沸き起こり、何回も小便をする夜間頻尿や、小便がちょろちょろとしか出ない排尿遅延、小便を出した後にまだ尿が残っている感じがする残尿感などがあります。
ちなみに、前立腺が大きくなる「前立腺肥大症」でもまったく同じような症状が出ます。
これらの症状のほかにも、尿に血が混じる、精液に血が混じる、尿をする時に痛むといった障害も出てきます。
前立腺がんが、さらに進行すると、がん細胞が尿道を圧迫して、小便を出したいのに、尿がまったく出ない尿閉という状態におちいります。
膀胱の中に大量の尿がたまっていきますので、こうなると、尿道にやわらかいチューブを入れて、無理やりに尿を外に出す治療を行います。
周辺の骨に転移すると、骨が痛みますし、足や下腹部がむくみます。
さらに転移が進むと、腎臓から膀胱に尿を送る尿管にも障害が出て、その流れがさえぎられてしまいます。
こうなると、今度は腎臓の機能まで障害が出てきて、機能が低下します。
前立腺がんは初期の段階では症状がわかりにくいので、偶然のきっかけで発見されることが多く、はっきりと症状が出てきた段階では、すでにがんが進行している場合が多いのです。
前立腺がんの生存率
前立腺がんの生存率は他のがんに比べると比較的高めだと言えます。
しかも、前立腺は肺や大腸と違って、直接生命の維持にかかわる組織ではありません。
子供を作るための組織なので、切り取っても生命に支障は出ません。
ただ、がんが残っている場合に見つけにくく、死亡後に前立腺がんだったと判明するケースもしばしばあるほどです。
一般的にがんの生存率には5年生存率が使われます。
これは、治療後5年以内に生存している患者の割合です。
他のがんでは5年経って再発しなければ、その後の再発の可能性はほとんどないことから「完治した」と確定されますが、前立腺がんは5年経った後でも20%近くの人が再発するので、進行が遅い
一方で、完治もしにくいがんだと言えます。
前立腺がんの5年生存率は、一般的には、前立腺内に限局している場合で70~90%、前立腺周囲に拡がっている場で50~70%、
リンパ節転移がある場合で30~50%、骨や肺などに遠隔転移がある場合で20~30%です。
また、がん以外の原因による死亡率は、局所にとどまるがんの10年非がん死率で100%、局所浸潤・リンパ節転移が認められる症例の10年非がん死率で37.4%、初診時骨転移が認められる症例の
10年非がん死率は11.2%です。
前立腺がんは年齢が高くなるにつれて、かかりやすくなります。しかし、高齢化すると他の病気も出てきますので、先に他の病気が悪化したり、寿命で死ぬことが多いのです。
しかも、前立腺は肺や大腸と違って、直接生命の維持にかかわる組織ではありません。
子供を作るための組織なので、切り取っても生命に支障は出ません。
ただ、がんが残っている場合に見つけにくく、死亡後に前立腺がんだったと判明するケースもしばしばあるほどです。
一般的にがんの生存率には5年生存率が使われます。
これは、治療後5年以内に生存している患者の割合です。
他のがんでは5年経って再発しなければ、その後の再発の可能性はほとんどないことから「完治した」と確定されますが、前立腺がんは5年経った後でも20%近くの人が再発するので、進行が遅い
一方で、完治もしにくいがんだと言えます。
前立腺がんの5年生存率は、一般的には、前立腺内に限局している場合で70~90%、前立腺周囲に拡がっている場で50~70%、
リンパ節転移がある場合で30~50%、骨や肺などに遠隔転移がある場合で20~30%です。
また、がん以外の原因による死亡率は、局所にとどまるがんの10年非がん死率で100%、局所浸潤・リンパ節転移が認められる症例の10年非がん死率で37.4%、初診時骨転移が認められる症例の
10年非がん死率は11.2%です。
前立腺がんは年齢が高くなるにつれて、かかりやすくなります。しかし、高齢化すると他の病気も出てきますので、先に他の病気が悪化したり、寿命で死ぬことが多いのです。
前立腺がんと遺伝の関係
家族に前立腺がん患者がいる場合、家族が前立腺がんにかかる確率は高いということがわかっています。
前立腺がん患者の約15%は、父親や兄弟にも前立腺がんが発生しているという調査もあります。
また、とくに55歳より若い年齢で、前立腺がんと診断された人のうち、約45%は遺伝と関係があるとも言われています。
家族に前立腺がん患者がいる場合は、定期的に検査を受けることで、早期に発見できることがあるようです。
そもそも、がんという病気自体が細胞の遺伝子異常が原因ですから、遺伝が関わっていることは当然の話と言えるでしょう。
がん遺伝子は、本来、細胞の増殖を助ける働きを持っています。
これが壊れると、細胞が異常なスピードで増殖することになり、発がんをうながします。
逆に、がん抑制遺伝子というものが壊れると細胞の増殖が速くなり、発がんをうながします。
家族に前立腺がん患者がいる場合、もともとこれらの遺伝子に異常があるか、異常が起こりやすい体質であることが多く、それが遺伝と関係する原因となっているようです。
現在では、遺伝子に関する様々な研究がおこなわれており、将来的にはより効果的な遺伝子治療の登場が期待されています。
前立腺がん患者の約15%は、父親や兄弟にも前立腺がんが発生しているという調査もあります。
また、とくに55歳より若い年齢で、前立腺がんと診断された人のうち、約45%は遺伝と関係があるとも言われています。
家族に前立腺がん患者がいる場合は、定期的に検査を受けることで、早期に発見できることがあるようです。
そもそも、がんという病気自体が細胞の遺伝子異常が原因ですから、遺伝が関わっていることは当然の話と言えるでしょう。
がん遺伝子は、本来、細胞の増殖を助ける働きを持っています。
これが壊れると、細胞が異常なスピードで増殖することになり、発がんをうながします。
逆に、がん抑制遺伝子というものが壊れると細胞の増殖が速くなり、発がんをうながします。
家族に前立腺がん患者がいる場合、もともとこれらの遺伝子に異常があるか、異常が起こりやすい体質であることが多く、それが遺伝と関係する原因となっているようです。
現在では、遺伝子に関する様々な研究がおこなわれており、将来的にはより効果的な遺伝子治療の登場が期待されています。
腹水の治療法
アルブミン補給
本来肝臓で合成されるアルブミンが肝機能の低下によって血中の濃度が低下しているのでアルブミン製剤を内服または点滴で補給します。
しかし、がん性腹水においてはその効果は明らかになっていません。
利尿剤
利尿剤によって水分を排出して腹水を軽減する方法。
癌性腹水に対して利尿剤の有効性は十分に証明されていません。
しかし、他に有効な薬物が存在しないので利尿剤が腹水治療の第一選択の治療となるのが現状のようです。
使用される利尿剤
降圧利尿剤:スピロノラクトン(アルダクトンA)50~150mg
がん性腹水に対しての第一選択肢として使用される場合が多い。
腎機能が低下すると高カリウム血症を生じやすいため使用にあたって十分な注意が必要。
作用
腎臓でナトリウムと水の排泄を促進し、カリウムの排泄を抑えて、尿量を増やし、体内の余分な水分を排泄することにより、血圧を下げたり、体のむくみを取ります。 通常、高血圧症、心性浮腫(うっ血性心不全)、肝性浮腫、腎性浮腫などの治療、また原発性アルドステロン症の診断および症状の改善に用いられます。
副作用
〔重大な副作用〕
電解質異常、急性腎不全
〔その他の副作用〕
BUN値の上昇、女性型乳房、乳房腫脹、性欲減退、陰萎、多毛、月経不順、無月経、閉経後の出血、声の低音化、発疹、蕁麻疹、食欲不振,悪心・嘔吐、口渇、下痢,、便秘、眩暈、頭痛、四肢しびれ感、神経過敏、うつ状態、不安感、精神錯乱、運動失調、傾眠
利尿降圧剤:フロセミド(ラシックス)20~80mg
アルダクトンAで効果が不十分な場合に併用する。
即効性があるが、低ナトリウム血症や低カリウム血症を生じやすいため、電解質異常には十分な注意が必要。
作用
高血圧症(本態性,腎性など)、悪性高血圧,心性浮腫(うっ血性心不全)、腎性浮腫、肝性浮腫、尿路結石排出促進
副作用
〔重大な副作用〕
ショック・アナフィラキシー様症状、再生不良性貧血、汎血球減少症、無顆粒球症、赤芽球癆、水疱性類天疱瘡、難聴、皮膚粘膜眼症候群、心室性不整脈
〔その他の副作用〕
貧血、顆粒球減少、白血球減少、血小板減少、低Na・K血症、低Cl性アルカローシス、高尿酸血症、高血糖症、発疹、蕁麻疹、発赤,光線過敏症、食欲不振、悪心・嘔吐、下痢、口渇、膵炎,、障害、腎障害、眩暈、頭痛、知覚異常、脱力感、倦怠感、起立性低、圧,筋けいれん
穿刺(せんし)
腹腔内へ管を入れ、腹水を直接抜く方法。
即効力があるが大量の腹水穿刺排液は低血圧、腎不全、肝性脳症などを誘発する危険があるので排液量は症例ごとに慎重に決定する必要がある。
腹水にはアルブミンが多く含まれるので更に血中アルブミン濃度が低下して腹水を増悪させる。
抜いた時は楽になるが原因が取り除かれていないので再び増加する。
専門施設にての治療法
静脈シャント
逆流防止弁の付いたチューブ(静脈シャント)を体に取り付けて腹腔から静脈に腹水を戻す方法。
腹水濾過再静注法
患者の腹水をとりだし、それを濾過、濃縮して、静脈から再注入する。
腹水の中のがん細胞や細菌をフィルターによって取り除き、人体に必要な成分(タンパク質)を再び体内に戻します。
経頸静脈肝内門脈大循環短絡術
肝臓内門脈にショートカット循環経路を設けて門脈内を減圧する方法。
この治療を行う医療機関は数少ない。
保険対象外治療で1回50万円ほどかかる。
全て対処療法である
上記の治療法をご覧になってお解かりいただけると思いますが全て対処療法です。
原因を治す治療法は一切行われていないので、原因となっている病状が進むに連れて症状は進行し、最終的には対処しきれなくなります。
また、利尿剤は一時的な対処にはなりますが、副作用を考えるとそれだけに頼って継続的に使うのは危険です。
本来肝臓で合成されるアルブミンが肝機能の低下によって血中の濃度が低下しているのでアルブミン製剤を内服または点滴で補給します。
しかし、がん性腹水においてはその効果は明らかになっていません。
利尿剤
利尿剤によって水分を排出して腹水を軽減する方法。
癌性腹水に対して利尿剤の有効性は十分に証明されていません。
しかし、他に有効な薬物が存在しないので利尿剤が腹水治療の第一選択の治療となるのが現状のようです。
使用される利尿剤
降圧利尿剤:スピロノラクトン(アルダクトンA)50~150mg
がん性腹水に対しての第一選択肢として使用される場合が多い。
腎機能が低下すると高カリウム血症を生じやすいため使用にあたって十分な注意が必要。
作用
腎臓でナトリウムと水の排泄を促進し、カリウムの排泄を抑えて、尿量を増やし、体内の余分な水分を排泄することにより、血圧を下げたり、体のむくみを取ります。 通常、高血圧症、心性浮腫(うっ血性心不全)、肝性浮腫、腎性浮腫などの治療、また原発性アルドステロン症の診断および症状の改善に用いられます。
副作用
〔重大な副作用〕
電解質異常、急性腎不全
〔その他の副作用〕
BUN値の上昇、女性型乳房、乳房腫脹、性欲減退、陰萎、多毛、月経不順、無月経、閉経後の出血、声の低音化、発疹、蕁麻疹、食欲不振,悪心・嘔吐、口渇、下痢,、便秘、眩暈、頭痛、四肢しびれ感、神経過敏、うつ状態、不安感、精神錯乱、運動失調、傾眠
利尿降圧剤:フロセミド(ラシックス)20~80mg
アルダクトンAで効果が不十分な場合に併用する。
即効性があるが、低ナトリウム血症や低カリウム血症を生じやすいため、電解質異常には十分な注意が必要。
作用
高血圧症(本態性,腎性など)、悪性高血圧,心性浮腫(うっ血性心不全)、腎性浮腫、肝性浮腫、尿路結石排出促進
副作用
〔重大な副作用〕
ショック・アナフィラキシー様症状、再生不良性貧血、汎血球減少症、無顆粒球症、赤芽球癆、水疱性類天疱瘡、難聴、皮膚粘膜眼症候群、心室性不整脈
〔その他の副作用〕
貧血、顆粒球減少、白血球減少、血小板減少、低Na・K血症、低Cl性アルカローシス、高尿酸血症、高血糖症、発疹、蕁麻疹、発赤,光線過敏症、食欲不振、悪心・嘔吐、下痢、口渇、膵炎,、障害、腎障害、眩暈、頭痛、知覚異常、脱力感、倦怠感、起立性低、圧,筋けいれん
穿刺(せんし)
腹腔内へ管を入れ、腹水を直接抜く方法。
即効力があるが大量の腹水穿刺排液は低血圧、腎不全、肝性脳症などを誘発する危険があるので排液量は症例ごとに慎重に決定する必要がある。
腹水にはアルブミンが多く含まれるので更に血中アルブミン濃度が低下して腹水を増悪させる。
抜いた時は楽になるが原因が取り除かれていないので再び増加する。
専門施設にての治療法
静脈シャント
逆流防止弁の付いたチューブ(静脈シャント)を体に取り付けて腹腔から静脈に腹水を戻す方法。
腹水濾過再静注法
患者の腹水をとりだし、それを濾過、濃縮して、静脈から再注入する。
腹水の中のがん細胞や細菌をフィルターによって取り除き、人体に必要な成分(タンパク質)を再び体内に戻します。
経頸静脈肝内門脈大循環短絡術
肝臓内門脈にショートカット循環経路を設けて門脈内を減圧する方法。
この治療を行う医療機関は数少ない。
保険対象外治療で1回50万円ほどかかる。
全て対処療法である
上記の治療法をご覧になってお解かりいただけると思いますが全て対処療法です。
原因を治す治療法は一切行われていないので、原因となっている病状が進むに連れて症状は進行し、最終的には対処しきれなくなります。
また、利尿剤は一時的な対処にはなりますが、副作用を考えるとそれだけに頼って継続的に使うのは危険です。
腹水やむくみは、なぜ起こるのか
肝臓ではアルブミンというたんぱく質をつくっています。
アルブミンは血液中の水分と結合して、水分を一定量に調整しています。
ところが、肝臓の働きが低下すると、アルブミン量が少なくなるので血管内の水分が多くなりすぎてしまい、血管外の組織へ水が漏れ出てしまいます。
水分が血管外の皮膚にたまれば「むくみ」を起こし、腹部にたまれば「腹水」になります。
腹水は厄介、治すのが困難
腹水とは腹腔内に溜まった液体です。
正常な人でも内臓の潤滑のため少量の液体がありますが、様々な原因で多量の液体が溜まった状態を腹水と言います。
原因としては心臓病、肝臓病、腎臓病、結核症、癌(悪性腫瘍)などです。
●腹水の状態で分類すると
漿液性、血性、うみ性、乳糜性などに分けることができます。
上記の病気が原因で全身状態の悪化や局部的機能低下によって液体が血管やリンパ管から染みだして腹腔内に溜まります。
少量(300~500ml)の場合はほとんど不調を感じることが無いので腹水に気づくことは困難です。
中度(500~3000mL)がある場合は自覚症状があります。お腹が太鼓のよう膨らんできます。診察時に腹部を軽くたたいて打診すると音が濁ります。
大量(3000mL以上)がある場合は呼吸困難になり、下肢が浮腫みます。また、腹水を発生させている病気に伴って黄疸、貧血、発熱、腎臓、肝臓、心臓の機能低下など様々な症状が併発します。
アルブミンは血液中の水分と結合して、水分を一定量に調整しています。
ところが、肝臓の働きが低下すると、アルブミン量が少なくなるので血管内の水分が多くなりすぎてしまい、血管外の組織へ水が漏れ出てしまいます。
水分が血管外の皮膚にたまれば「むくみ」を起こし、腹部にたまれば「腹水」になります。
腹水は厄介、治すのが困難
腹水とは腹腔内に溜まった液体です。
正常な人でも内臓の潤滑のため少量の液体がありますが、様々な原因で多量の液体が溜まった状態を腹水と言います。
原因としては心臓病、肝臓病、腎臓病、結核症、癌(悪性腫瘍)などです。
●腹水の状態で分類すると
漿液性、血性、うみ性、乳糜性などに分けることができます。
上記の病気が原因で全身状態の悪化や局部的機能低下によって液体が血管やリンパ管から染みだして腹腔内に溜まります。
少量(300~500ml)の場合はほとんど不調を感じることが無いので腹水に気づくことは困難です。
中度(500~3000mL)がある場合は自覚症状があります。お腹が太鼓のよう膨らんできます。診察時に腹部を軽くたたいて打診すると音が濁ります。
大量(3000mL以上)がある場合は呼吸困難になり、下肢が浮腫みます。また、腹水を発生させている病気に伴って黄疸、貧血、発熱、腎臓、肝臓、心臓の機能低下など様々な症状が併発します。
肝臓がん 腹水
肝臓がんが進んでくると、腹水がたまってきます。これは肝臓の機能低下によって、血管内の水分やリンパ管からリンパ液が漏れ出してきて、お腹の中に溜ってしまうためです。腹水が溜まることにより、お腹は徐々にふくらみます。また、急激な体重贈増加や尿量の減少などがあらわれてきます。
溜ってしまった腹水は、抜く必要があります。利尿剤を利用したり、腹水を腹腔内から排出する処置、すなわち、お腹に針を刺して腹水を抜く「腹水穿刺」という方法があります。
腹水は、元々、栄養を含んだものですから、抜きすぎても栄養が不足して、体力が落ちてしまいます。急速に腹水を除去すると体内の水分バランスが崩れてしまい,心臓や腎臓に負担をかけたり,肝臓の血流が低下することにもなります。
このような場合、肝硬変そのものの症状が悪化することがあり,悪い状態が更に進んで、命を縮めてしまう可能性もあります。このようなことから、腹水コントロールは医者と患者の十分な理解の元で行うことが大切になります。
溜ってしまった腹水は、抜く必要があります。利尿剤を利用したり、腹水を腹腔内から排出する処置、すなわち、お腹に針を刺して腹水を抜く「腹水穿刺」という方法があります。
腹水は、元々、栄養を含んだものですから、抜きすぎても栄養が不足して、体力が落ちてしまいます。急速に腹水を除去すると体内の水分バランスが崩れてしまい,心臓や腎臓に負担をかけたり,肝臓の血流が低下することにもなります。
このような場合、肝硬変そのものの症状が悪化することがあり,悪い状態が更に進んで、命を縮めてしまう可能性もあります。このようなことから、腹水コントロールは医者と患者の十分な理解の元で行うことが大切になります。
乳房の痛みを感じたら
乳房の痛みを感じた場合、月経周期と乳房の痛みの関係に注意します。
誰でも月経が始まる前は、乳房が張って痛みを感じることがあります。
これは乳房の痛みに女性ホルモンが影響するためです。乳房痛は普通月経周期と一致しますが、まれに、月経周期と一致しない乳房痛もあります。
月経周期と一致する痛みは病気ではないため、治療する必要はありません。
月経と関係ない痛みが2~3ヶ月続く場合は、一度かかりつけ医に診てもらうのが良いと思います。
乳房周辺の痛みを起こす病気には、乳がん、乳腺症、乳腺炎、乳房付近の筋肉痛、肋間神経痛などがあります。
乳房痛の多くは特に治療の必要がないものです。
我慢できない痛みが長期間続き、痛みで日常生活に支障をきたす場合、乳腺症を考え、ホルモン療法を行うことがあります。
誰でも月経が始まる前は、乳房が張って痛みを感じることがあります。
これは乳房の痛みに女性ホルモンが影響するためです。乳房痛は普通月経周期と一致しますが、まれに、月経周期と一致しない乳房痛もあります。
月経周期と一致する痛みは病気ではないため、治療する必要はありません。
月経と関係ない痛みが2~3ヶ月続く場合は、一度かかりつけ医に診てもらうのが良いと思います。
乳房周辺の痛みを起こす病気には、乳がん、乳腺症、乳腺炎、乳房付近の筋肉痛、肋間神経痛などがあります。
乳房痛の多くは特に治療の必要がないものです。
我慢できない痛みが長期間続き、痛みで日常生活に支障をきたす場合、乳腺症を考え、ホルモン療法を行うことがあります。
乳房の硬さに気づいたら
石のような硬さの「ゴリッ」「ゴツン」とした感触があります。指で押すと、乳房の中に石が埋まっているように、動きにくい感じがすることがあります。周囲の組織にがんが癒着しているからです。
これに対して、グミキャンディーを押すような感じがすることがあります。
良性のしこりの場合によく見られます。
しこりとは違う感じで、乳房の一部がいつもと違って妙に硬い場合も注意する必要があります。
また、月経が終わっても硬さが残る場合、月経とは関係なく硬さが残る場合も注意します。
乳房を手で触って調べたら、次はわきの下に触れてみましょう。
乳がんがわきの下のリンパ節に転移すると、そこにもしこりを感じます。
少しでも異常を覚えたら、自己判断は避けて、すぐに乳腺外科や乳腺外来で専門医を受診しましょう。
これに対して、グミキャンディーを押すような感じがすることがあります。
良性のしこりの場合によく見られます。
しこりとは違う感じで、乳房の一部がいつもと違って妙に硬い場合も注意する必要があります。
また、月経が終わっても硬さが残る場合、月経とは関係なく硬さが残る場合も注意します。
乳房を手で触って調べたら、次はわきの下に触れてみましょう。
乳がんがわきの下のリンパ節に転移すると、そこにもしこりを感じます。
少しでも異常を覚えたら、自己判断は避けて、すぐに乳腺外科や乳腺外来で専門医を受診しましょう。
乳房変化に気づいたら
自分の乳房に今までとは違った感触や様子を発見したら、不安を抱く人は多いでしょう。乳房には、良性の病気が原因で、あるいは生理的な減少としても変化が起こります。いつもと違う異常に気づいたら、躊躇せずに専門医に診てもらいましょう。
しこりは、乳がんの症状として最も多く見られるものですから、しこりの有無を定期的に調べていれば、乳がんをほんの初期に見つけることができます。
乳がんで病院に来院される人の約9割が自分でしこりに気づいて通院します。
きっかけは「何気なく触れた」というのがほとんどです。何気なく触れて見つけたがんは、進んでいることがよくあります。定期的に自己検診をして見つけてください
まず、乳房を注意深く触ってみてください。もし、小石のような硬いものに触れたら、がん細胞の塊の疑いがあります。。
しこりは、乳がんの症状として最も多く見られるものですから、しこりの有無を定期的に調べていれば、乳がんをほんの初期に見つけることができます。
乳がんで病院に来院される人の約9割が自分でしこりに気づいて通院します。
きっかけは「何気なく触れた」というのがほとんどです。何気なく触れて見つけたがんは、進んでいることがよくあります。定期的に自己検診をして見つけてください
まず、乳房を注意深く触ってみてください。もし、小石のような硬いものに触れたら、がん細胞の塊の疑いがあります。。
乳がんの名医の条件
治療実績名医と呼ばれる以上、これまでの実績が十分なものである必要があります。いくら潜在的には実力があっても、結果を残していなければ実力を証明する方法がありません。これまでに多くの女性を救ってきた治療実績があるのなら、それに見合うだけの実力があると考えることができます。
高い技術例えば手術を行う際、癌細胞を取り残さないことが再発防止に向けての重要な対策になります。一方で、多くの女性が切除範囲を狭くしてほしいと希望しています。その両者の要望に応えて最適な手術を行うだけの技術を持っていることは、乳がんの名医であるための大切な条件でしょう。
豊富な経験乳がんには様々な症状があります。たとえば、炎症性のものやしこりの有無、石灰化をはじめ、転移の仕方、患者さんの体質等、個別に事情は異なります。経験を積むことによって、それぞれの状況に適切な対応ができるようになり、見落としを防ぐことが期待できます。いくら多くの情報を吸収しても、机上の空論では意味がありません。実際に多くの患者さんを治療した経験があってこそ、名医になれます。
最新治療への精通医療の分野では日々研究が進み、技術が刷新されています。抗がん剤の種類も増え、副作用が少ない薬剤や、抗がん剤の副作用を抑えることができる薬もあります。そうした新しい情報を積極的に吸収している専門医を主治医にできれば、治療における選択肢が増えます。最新治療は国内での認可が下りるかどうか、十分な検証がされているかという問題を抱えていますので、すぐに適用できるとは限りません。しかし、乳がんの名医であれば、常に最新の情報の動向について精通していることが求められるでしょう。患者さんが乳がんの最新治療について調べて質問しても、まったく的を得た回答が返ってこないのでは信頼関係を築くことができませんし、名医と認めることはできないでしょう。
精神的なケア癌になったという事実が患者さんとしてはショックですし、手術で乳房を切除するようなことになれば、術後の精神的なダメージもあります。そうした面を気遣えることも、乳がんの名医であるために必要な資質でしょう。機械を修理しているのではないのですから、相手の心中を察する能力は必須です。専門医はもちろん、看護士をはじめとした病院のスタッフにも求められる資質です。
十分な対話患者さんは分からないことだらけです。名医に依存して丸投げしてしまう方もいますが、乳がんの治療についてしっかり話し合いを持つのが本来あるべき姿です。専門医としても、相手が素人であるという驕りを持たず、対等な立場で患者さんの言葉に耳を傾け、十分に対話することが求められます。治療方針を決める際には、症状の改善だけではなく、予後のQOL(生活の質)の向上についても考えるべきですので、症状は同じでも、ホルモン療法を検討すべき場合もあれば、積極的に手術を行うべき場合もあります。そうした判断のためにも、対話は欠かせません。
高い技術例えば手術を行う際、癌細胞を取り残さないことが再発防止に向けての重要な対策になります。一方で、多くの女性が切除範囲を狭くしてほしいと希望しています。その両者の要望に応えて最適な手術を行うだけの技術を持っていることは、乳がんの名医であるための大切な条件でしょう。
豊富な経験乳がんには様々な症状があります。たとえば、炎症性のものやしこりの有無、石灰化をはじめ、転移の仕方、患者さんの体質等、個別に事情は異なります。経験を積むことによって、それぞれの状況に適切な対応ができるようになり、見落としを防ぐことが期待できます。いくら多くの情報を吸収しても、机上の空論では意味がありません。実際に多くの患者さんを治療した経験があってこそ、名医になれます。
最新治療への精通医療の分野では日々研究が進み、技術が刷新されています。抗がん剤の種類も増え、副作用が少ない薬剤や、抗がん剤の副作用を抑えることができる薬もあります。そうした新しい情報を積極的に吸収している専門医を主治医にできれば、治療における選択肢が増えます。最新治療は国内での認可が下りるかどうか、十分な検証がされているかという問題を抱えていますので、すぐに適用できるとは限りません。しかし、乳がんの名医であれば、常に最新の情報の動向について精通していることが求められるでしょう。患者さんが乳がんの最新治療について調べて質問しても、まったく的を得た回答が返ってこないのでは信頼関係を築くことができませんし、名医と認めることはできないでしょう。
精神的なケア癌になったという事実が患者さんとしてはショックですし、手術で乳房を切除するようなことになれば、術後の精神的なダメージもあります。そうした面を気遣えることも、乳がんの名医であるために必要な資質でしょう。機械を修理しているのではないのですから、相手の心中を察する能力は必須です。専門医はもちろん、看護士をはじめとした病院のスタッフにも求められる資質です。
十分な対話患者さんは分からないことだらけです。名医に依存して丸投げしてしまう方もいますが、乳がんの治療についてしっかり話し合いを持つのが本来あるべき姿です。専門医としても、相手が素人であるという驕りを持たず、対等な立場で患者さんの言葉に耳を傾け、十分に対話することが求められます。治療方針を決める際には、症状の改善だけではなく、予後のQOL(生活の質)の向上についても考えるべきですので、症状は同じでも、ホルモン療法を検討すべき場合もあれば、積極的に手術を行うべき場合もあります。そうした判断のためにも、対話は欠かせません。
食道裂孔ヘルニア
食道裂孔ヘルニアは男性より女性に多く見られます。年齢は高齢者の方に多いのですが、先天性の場合はどの年齢の方にもみられます。
食道裂孔ヘルニアには3つ種類があります。
それは滑脱型、傍食道型、混合型といった具合です。姿勢の前かがみな人もかかりやすいと言われていますので、そのような方は注意が必要です。
自覚できる症状は、胸やけ、呼吸をする時に違和感があって苦しくなる時があるなどがありますが、これらもストレスなどでなりかねないものですので区別がつきづらいと言われています。
逆流性食道炎という病気は、胃酸が逆流して食道にかかってしまうことをいいます。こうなると、
すっぱい臭いと胃がむかむかするような自覚症状があらわれ始めます。
食道がんになる可能性も含まれていますので要注意です。
自覚症状に気づいてから病院に行くのは当然ですが、定期的に検査をすることで気づけることもありますので、一度は食道の検査をするべきでしょう。
食道裂孔ヘルニアには3つ種類があります。
それは滑脱型、傍食道型、混合型といった具合です。姿勢の前かがみな人もかかりやすいと言われていますので、そのような方は注意が必要です。
自覚できる症状は、胸やけ、呼吸をする時に違和感があって苦しくなる時があるなどがありますが、これらもストレスなどでなりかねないものですので区別がつきづらいと言われています。
逆流性食道炎という病気は、胃酸が逆流して食道にかかってしまうことをいいます。こうなると、
すっぱい臭いと胃がむかむかするような自覚症状があらわれ始めます。
食道がんになる可能性も含まれていますので要注意です。
自覚症状に気づいてから病院に行くのは当然ですが、定期的に検査をすることで気づけることもありますので、一度は食道の検査をするべきでしょう。
胃の環境を示すpH値
ペーハー(pH)とは、酸性やアルカリ性の度合を表す“ものさし”だと考えます。胃の場合、酸性が強いと、たんぱく質を分解する酵素がよく働き、雑菌を殺す作用も強くなりますが、一方では、ちょっとした胃の粘膜のキズでも、強い酸性の胃酸がそこに入り込んで胃壁を溶かしてしまいます。
胃内がアルカリ性側に傾いていると、粘膜には優しいかわりに、殺菌する力が弱くなってしまい、その上、人の持っている胃の中の消化酵素というのは酸性が弱いと働かず、消化作用が落ちてしまいます。
また、ペーハーは変化し易く、起きているときと寝ているとき、食事の前と食事の後、食事の内容によっても変わりますし、精神的ストレスによっても変化するのです。胃腸のトラブルを考えるうえで大切なことは、胃という臓器が極めてデリケートにできているということなのです。
胃内がアルカリ性側に傾いていると、粘膜には優しいかわりに、殺菌する力が弱くなってしまい、その上、人の持っている胃の中の消化酵素というのは酸性が弱いと働かず、消化作用が落ちてしまいます。
また、ペーハーは変化し易く、起きているときと寝ているとき、食事の前と食事の後、食事の内容によっても変わりますし、精神的ストレスによっても変化するのです。胃腸のトラブルを考えるうえで大切なことは、胃という臓器が極めてデリケートにできているということなのです。
大腸がんを予防する食事
和食が良いとか、野菜や果物をたくさん取ることで大腸がんの予防になると言われてますが、実はそれほど効果が認められているわけではありません。
実際はまったく効果がなくはないのですが、直接大腸がんに作用するということではなくバランスの良い食事には当然体調を整えて免疫力を高め結果として大腸がんも予防するということはもちろん大いにありますが、直接的に大腸がんに効果があるといったことではないようです。
しかし、便秘を解消する食物繊維は水溶性のものも含めて大腸がん予防には貢献してくれるようです。厳密に言えば食物繊維や野菜・果物の摂取で予防するということより、これらの食物を食べないひとはやはり、大腸がんになりやすいのです。
わかりにくいと思いますが、摂取しないことでバランスを崩したり、便秘になり通常より危険因子が高まるといった関係です。ですので結果的にやはり食物繊維やバランスの良い食事は大腸がんの予防に貢献してくれるといえます。
実際はまったく効果がなくはないのですが、直接大腸がんに作用するということではなくバランスの良い食事には当然体調を整えて免疫力を高め結果として大腸がんも予防するということはもちろん大いにありますが、直接的に大腸がんに効果があるといったことではないようです。
しかし、便秘を解消する食物繊維は水溶性のものも含めて大腸がん予防には貢献してくれるようです。厳密に言えば食物繊維や野菜・果物の摂取で予防するということより、これらの食物を食べないひとはやはり、大腸がんになりやすいのです。
わかりにくいと思いますが、摂取しないことでバランスを崩したり、便秘になり通常より危険因子が高まるといった関係です。ですので結果的にやはり食物繊維やバランスの良い食事は大腸がんの予防に貢献してくれるといえます。
大腸がんと肥満の関係について
大腸がんは、肥満の人で凡そ1.5倍多くなりやすいようです。肥満は糖尿病や動脈硬化にかかる危険度が高いですが、特に男性の場合は、大腸がんになりやすいといった事も厚生労働省の疫学調査で解明されています。
肥満指数が25未満と比較して、大腸がんの危険度は、27~29の1.4倍、30以上の場合は、1.5倍となっています。肥満傾向の人は、インスリンの分泌が多く、がん細胞が、増えやすくなる傾向があることもわかりました。
ここ数年、日本でも大腸がんにかかる人が急増していますが、日本人も欧米人のように肥満になる人が増えてきましたが、急増の原因を肥満と特定することはできず、国立がんセンターでは「他の危険因子も探る必要がある」としています。
欧米諸国では、高身長も大腸がんの危険度を上げると考えられているようですが、日本人は身長での差はなく、女性では肥満指数、身長などの関連は、ハッキリとしていません。
又、毎日よく歩く人ほど大腸がんの死亡率が減るというデータもでています。肥満と癌の予防には、特に運動として、毎日ウォーキングを行う習慣がお勧めです。
大腸がんが増えている背景には、ファーストフードやコンビニエンスストアが登場して、これにより食生活の欧米化が定着したことによります。又、穀類や野菜に含まれる繊維質の量が減っている事もがんの増加に大きく関係しています。
大腸がんの予防で必要なのは、日本人の各家庭に浸透している、肥満を招きやすい欧米化した食事について反省し、伝統的な和食を基本にして、ビタミンやミネラルなどの微量栄養素を積極的に補っていく食生活が必要です。
肥満指数が25未満と比較して、大腸がんの危険度は、27~29の1.4倍、30以上の場合は、1.5倍となっています。肥満傾向の人は、インスリンの分泌が多く、がん細胞が、増えやすくなる傾向があることもわかりました。
ここ数年、日本でも大腸がんにかかる人が急増していますが、日本人も欧米人のように肥満になる人が増えてきましたが、急増の原因を肥満と特定することはできず、国立がんセンターでは「他の危険因子も探る必要がある」としています。
欧米諸国では、高身長も大腸がんの危険度を上げると考えられているようですが、日本人は身長での差はなく、女性では肥満指数、身長などの関連は、ハッキリとしていません。
又、毎日よく歩く人ほど大腸がんの死亡率が減るというデータもでています。肥満と癌の予防には、特に運動として、毎日ウォーキングを行う習慣がお勧めです。
大腸がんが増えている背景には、ファーストフードやコンビニエンスストアが登場して、これにより食生活の欧米化が定着したことによります。又、穀類や野菜に含まれる繊維質の量が減っている事もがんの増加に大きく関係しています。
大腸がんの予防で必要なのは、日本人の各家庭に浸透している、肥満を招きやすい欧米化した食事について反省し、伝統的な和食を基本にして、ビタミンやミネラルなどの微量栄養素を積極的に補っていく食生活が必要です。
大腸がんの予防と危険因子について
大腸がんは、様々なことが原因となって発生すると言われていますが、動物性脂肪の摂り過ぎなどは、発がん物質などにより、大腸の粘膜が更にさらされてしまう危険性が高くなり、癌になりやすい環境となります。
欧米化した食生活が浸透している日本では、動物性脂肪の増加にともなっていることが大腸がん増加の原因に一役かっています。その他の危険因子では、お酒の飲みすぎ、過度なストレス、肥満症なども深く関係しています。
大腸にできるがんの凡そ6割程度がS状結晶と直腸になります。便が長時間、組織と接触しているカ所、便の中の発がん物質の刺激が関係しています。
大腸がんを予防するには、特に普段の食生活を改善していくことが大切になります。腸内環境を整える為、食物繊維の適度な摂取と緑黄色野菜なども多めにとって、活性酸素対策をシッカリととることです。
腸内環境に良いからと言って、食物繊維を多量にとっても大腸がんの予防にあまり関係ないようです。便秘は大敵なので、避ける為にも規則正しい、食習慣や運動習慣を生活の中に取りいれることも必要です。
割合は、少ないですが、遺伝的な要因で、発症することもあります。大腸組織の広い範囲にわたって、ポリープになるもので、そのままにしておくと癌化する割合が高くなります。
欧米化した食生活が浸透している日本では、動物性脂肪の増加にともなっていることが大腸がん増加の原因に一役かっています。その他の危険因子では、お酒の飲みすぎ、過度なストレス、肥満症なども深く関係しています。
大腸にできるがんの凡そ6割程度がS状結晶と直腸になります。便が長時間、組織と接触しているカ所、便の中の発がん物質の刺激が関係しています。
大腸がんを予防するには、特に普段の食生活を改善していくことが大切になります。腸内環境を整える為、食物繊維の適度な摂取と緑黄色野菜なども多めにとって、活性酸素対策をシッカリととることです。
腸内環境に良いからと言って、食物繊維を多量にとっても大腸がんの予防にあまり関係ないようです。便秘は大敵なので、避ける為にも規則正しい、食習慣や運動習慣を生活の中に取りいれることも必要です。
割合は、少ないですが、遺伝的な要因で、発症することもあります。大腸組織の広い範囲にわたって、ポリープになるもので、そのままにしておくと癌化する割合が高くなります。
下行結腸がん・S状結腸がんの症状
左側結腸がんでは右側結腸がんよりも自覚症状がはっきりしているので、発見は早い傾向があります。
左側結腸では腸の内容物(便)が固型となっているのでがんからの出血があると血便を認めることが多くなります。
また、がんによって腸が細くなると便の通過障害や腸閉塞、便秘と下痢を繰り返す便通異常などの症状が現れることがあります。
左側結腸では腸の内容物(便)が固型となっているのでがんからの出血があると血便を認めることが多くなります。
また、がんによって腸が細くなると便の通過障害や腸閉塞、便秘と下痢を繰り返す便通異常などの症状が現れることがあります。
盲腸・上行結腸、横行結腸に発生するがんの症状
盲腸がんや上行結腸がん、横行結腸がんが発生しても腸内の内容物は液状の為、腸閉塞や便の通過障害を起こしにくく、一般にはがんが進行してから症状が現れます。
腹痛や腹部の不快感(腹部膨満感)などが多く見られるほか、固いしこりが触れることもあります。
血便に気が付くことも少ないのですが、腫瘍からの出血が続くことで貧血になって気がつくことも多くなります。
腹痛や腹部の不快感(腹部膨満感)などが多く見られるほか、固いしこりが触れることもあります。
血便に気が付くことも少ないのですが、腫瘍からの出血が続くことで貧血になって気がつくことも多くなります。
直腸がんの初期症状
大腸には結腸と直腸があり、直腸にできる癌を直腸がんといいます。
、
肛門から結腸までの間を直腸といいます。
大腸というのは結腸と直腸を合わせて呼んでいますが、どちらにも癌は発生します。
大腸カメラでの検査でよく見つかるポリープですが、ポリープはこの直腸に出来やすく、ポリープが癌化して直腸がんになることが多いです。
便潜血検査ではこの直腸のポリープなどによる潜血もよく見つかりますので、便潜血検査を定期的に受けておくことはポリープが直腸がんになってしまう前に取り除くきっかけにもなりますのでやはり検査を受けることは重要です。
、
肛門から結腸までの間を直腸といいます。
大腸というのは結腸と直腸を合わせて呼んでいますが、どちらにも癌は発生します。
大腸カメラでの検査でよく見つかるポリープですが、ポリープはこの直腸に出来やすく、ポリープが癌化して直腸がんになることが多いです。
便潜血検査ではこの直腸のポリープなどによる潜血もよく見つかりますので、便潜血検査を定期的に受けておくことはポリープが直腸がんになってしまう前に取り除くきっかけにもなりますのでやはり検査を受けることは重要です。
大腸がんの初期症状
大腸がんは自覚症状が無い大腸がんの初期症状、前兆についてです。
まず、重要なこととして大腸がんというものは、初期段階では全く自覚症状が無いといわれています。
初期段階をある程度経て、血便などが出ることにより大抵の人は大変だと病院に行って大腸がんが見つかるという場合が多いです。
血便が出る段階は既に初期段階ではないので、治すのもより大変になってしまいます
まず、重要なこととして大腸がんというものは、初期段階では全く自覚症状が無いといわれています。
初期段階をある程度経て、血便などが出ることにより大抵の人は大変だと病院に行って大腸がんが見つかるという場合が多いです。
血便が出る段階は既に初期段階ではないので、治すのもより大変になってしまいます
前立腺がんは転移しやすい
前立腺がんは比較的進行が遅く、おとなしいガンとされていますが、進行すると周囲の骨盤や脊椎に転移しやすくなります。
前立腺がんは早期に発見できれば90%は治療可能なのですが、早期発見が難しいことが死亡者数増加の原因になっています。
前立腺がんが発見しづらい原因として、初期にほとんど自覚症状がない事があげられます。
たとえ自覚症状があったとしても、トイレが近くなったり、おしっこが出にくいなど、前立腺肥大症と症状が非常に似ており、歳のせいだからと診察を受けない人が多くいます。
これが早期発見の機会を逃す原因になっています。
そのため、前立腺がんが進行して骨盤に転移し、腰や下肢に痛みを感じて整形外科を受診した際にがんが発見されるというケースが多々あります。
前立腺がんになる人の90%以上が60歳以上であることから、本人だけでなく、周囲の人も些細な体の変化を気にするようにし、定期的に検査を受けるようにする事が大切です。
前立腺がんは早期に発見できれば90%は治療可能なのですが、早期発見が難しいことが死亡者数増加の原因になっています。
前立腺がんが発見しづらい原因として、初期にほとんど自覚症状がない事があげられます。
たとえ自覚症状があったとしても、トイレが近くなったり、おしっこが出にくいなど、前立腺肥大症と症状が非常に似ており、歳のせいだからと診察を受けない人が多くいます。
これが早期発見の機会を逃す原因になっています。
そのため、前立腺がんが進行して骨盤に転移し、腰や下肢に痛みを感じて整形外科を受診した際にがんが発見されるというケースが多々あります。
前立腺がんになる人の90%以上が60歳以上であることから、本人だけでなく、周囲の人も些細な体の変化を気にするようにし、定期的に検査を受けるようにする事が大切です。
前立腺がんが増えた原因
日本で急激に前立腺がんの患者数が増加している原因として、食生活の欧米化が考えられます。食生活が欧米化したことで高タンパク、高脂肪の食事が増え、それが前立腺がんや前立腺肥大症増加の大きな原因になっているのです。この事は、欧米で前立腺がんの患者数が多いことからも伺えます。
また、平均寿命が延びたことで高齢者が増加した事も大きな理由の1つです。前立腺がん患者の90%以上は60歳以上であり、ガンの発見も50歳を超えてからがほとんどです。前立腺は男性ホルモンによって支配されており、高齢化に伴う男性ホルモンの影響が前立腺の病気発症に関わっていると考えられています。
このほか、検査技術の向上によって前立腺がんの患者数が増加した事も考えられます。前立腺がんの初期には自覚症状がほとんどないために、前立腺がんが発症している事に気付かないケースも多々ありました。
しかし、検査技術が向上したことで、前立腺がんが人間ドックなどで早期に発見できるようになってきています。前立腺がんは他のガンと同様に、早く発見できればそれだけ完治の可能性も高くなるのです。
また、平均寿命が延びたことで高齢者が増加した事も大きな理由の1つです。前立腺がん患者の90%以上は60歳以上であり、ガンの発見も50歳を超えてからがほとんどです。前立腺は男性ホルモンによって支配されており、高齢化に伴う男性ホルモンの影響が前立腺の病気発症に関わっていると考えられています。
このほか、検査技術の向上によって前立腺がんの患者数が増加した事も考えられます。前立腺がんの初期には自覚症状がほとんどないために、前立腺がんが発症している事に気付かないケースも多々ありました。
しかし、検査技術が向上したことで、前立腺がんが人間ドックなどで早期に発見できるようになってきています。前立腺がんは他のガンと同様に、早く発見できればそれだけ完治の可能性も高くなるのです。
自覚症状のない前立腺がん
日本の前立腺がんの死亡率は14.4%(平成16年厚生省調べ)で、最も死亡率の高い肺がんの71.3%と比べて低いものですが、前立腺がんの患者さんは年々増加傾向にあります。
前立腺がんは進行が遅く、初期の自覚症状があまり見られません。
そのため、発見時はかなり進行しているということが多いみたいです。
前立腺がんの原因の一つに欧米の食生活が広まりが言われています。
実際、肉をたくさん食べるアメリカでは前立腺がんの患者さんが非常に多いです。
前立腺がんは進行が遅く、初期の自覚症状があまり見られません。
そのため、発見時はかなり進行しているということが多いみたいです。
前立腺がんの原因の一つに欧米の食生活が広まりが言われています。
実際、肉をたくさん食べるアメリカでは前立腺がんの患者さんが非常に多いです。
前立腺の解剖と働き
前立線がんの現状
前立腺がん患者の総数と死亡者数も急激に増えています。
患者数は、1975年に年間で約2000人でしたが、2000年には約2万3000人、2020年には約8万人近くに膨れ上がると予測されています。
死亡者数は、1950年ごろは、男性で、前立腺がんで死ぬ人は、がん死全体の0.1%でしたが、今では0.4%以上です。
この先には、10%に増えると予想されています。
また、2000年には約6800人だった年間死亡者数は、2015年には3倍の約2万人になるとも言われています。
前立腺がんが増えているのは、平均寿命が延びてがんになる人が増えていることと、食生活が欧米型になり、動物性たんぱく質を多くとるようになったことなどが理由です。
また、前立腺がんは人種によって、発症率が違うこともわかっています。
発症率がもっとも高いのは、アメリカ在住の黒人、次にヨーロッパとアメリカ在住の白人、在米アジア人、アジア圏のアジア人の順番になっています。
同じ日本人でも日本に住む人より、アメリカに住んでいる人のほうが発症する確率が高くなっています。
日系人を基準にすると、がんにかかる確率は、黒人で4~5倍、白人で2~3倍、フィリピン系で1~2倍となっています。
このことから、ライフスタイルや食生活が前立腺がんの発症にかかわっていることがわかります。
患者数は、1975年に年間で約2000人でしたが、2000年には約2万3000人、2020年には約8万人近くに膨れ上がると予測されています。
死亡者数は、1950年ごろは、男性で、前立腺がんで死ぬ人は、がん死全体の0.1%でしたが、今では0.4%以上です。
この先には、10%に増えると予想されています。
また、2000年には約6800人だった年間死亡者数は、2015年には3倍の約2万人になるとも言われています。
前立腺がんが増えているのは、平均寿命が延びてがんになる人が増えていることと、食生活が欧米型になり、動物性たんぱく質を多くとるようになったことなどが理由です。
また、前立腺がんは人種によって、発症率が違うこともわかっています。
発症率がもっとも高いのは、アメリカ在住の黒人、次にヨーロッパとアメリカ在住の白人、在米アジア人、アジア圏のアジア人の順番になっています。
同じ日本人でも日本に住む人より、アメリカに住んでいる人のほうが発症する確率が高くなっています。
日系人を基準にすると、がんにかかる確率は、黒人で4~5倍、白人で2~3倍、フィリピン系で1~2倍となっています。
このことから、ライフスタイルや食生活が前立腺がんの発症にかかわっていることがわかります。
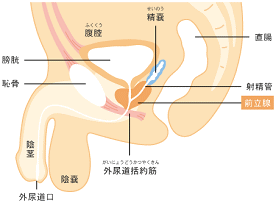
前立腺とは
前立腺は、男性だけが持っている生殖器官の一部です。
大きさ・形はちょうど栗の実くらいで膀胱のほぼ真下にあり、尿道を取り囲んでいます。
前立腺は何をしている臓器かと言いますと、精液の15~20%を占める「前立腺液」
を分泌していて、青年男性では盛んに活動しています。
その前立腺液には精子を守る働きがあります。
さらに前立腺は、生殖機能だけでなく膀胱の出口を開け閉めしたりする、排尿のコントロールにも関係しています。
詳しいはたらきについては、まだ未解明の部分も多いのですが、膀胱のすぐ下にあり、真ん中を尿道が通っている位置関係からも、排尿に影響を与えていることがわかります。
前立腺に異常が起きると、トイレが近くなったり尿がでにくくなったりします。
高齢になると役割を終えて次第に退化するのですが、異常をきたす場合があり、その代表的なものが前立腺肥大症と前立腺がんです。
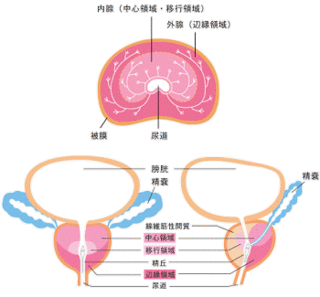
前立腺は解剖学的に大きく分けて内側(内腺:ないせん)と外側(外腺:がいせん)
に分けられます。
(前立腺の超音波検査や特にMRIではこの2者を分けて見ることができます。)
最近は移行ゾーン・中心ゾーン・辺縁ゾーンの3つに分けることもあり、移行・中心ゾーンは内腺、辺縁ゾーンは外腺にあたると考えられます。
前立腺肥大症は内腺が肥大してきたもの(外腺は圧迫され薄くなる。)で、
前立腺がんは、おもに外腺から発生します。
大きさ・形はちょうど栗の実くらいで膀胱のほぼ真下にあり、尿道を取り囲んでいます。
前立腺は何をしている臓器かと言いますと、精液の15~20%を占める「前立腺液」
を分泌していて、青年男性では盛んに活動しています。
その前立腺液には精子を守る働きがあります。
さらに前立腺は、生殖機能だけでなく膀胱の出口を開け閉めしたりする、排尿のコントロールにも関係しています。
詳しいはたらきについては、まだ未解明の部分も多いのですが、膀胱のすぐ下にあり、真ん中を尿道が通っている位置関係からも、排尿に影響を与えていることがわかります。
前立腺に異常が起きると、トイレが近くなったり尿がでにくくなったりします。
高齢になると役割を終えて次第に退化するのですが、異常をきたす場合があり、その代表的なものが前立腺肥大症と前立腺がんです。
前立腺は解剖学的に大きく分けて内側(内腺:ないせん)と外側(外腺:がいせん)
に分けられます。
(前立腺の超音波検査や特にMRIではこの2者を分けて見ることができます。)
最近は移行ゾーン・中心ゾーン・辺縁ゾーンの3つに分けることもあり、移行・中心ゾーンは内腺、辺縁ゾーンは外腺にあたると考えられます。
前立腺肥大症は内腺が肥大してきたもの(外腺は圧迫され薄くなる。)で、
前立腺がんは、おもに外腺から発生します。
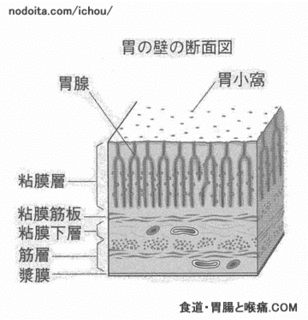
胃の良性腫瘍
どんな病気か
● 胃にポリープ、腺腫、筋腫、線維腫などの良性腫瘍ができる病気である。
● 腺腫性ポリープと筋腫のできる場合が多い。
● 胃の良性腫瘍は胃の全腫瘍のうち、生前に気づかなかったものは10~20%で、治療の必要なものは1~2%ときわめて少ない。
症状
● 貧血、出血、閉塞などの症状がおきる。
● しかしふつうは症状をうったえないで胃のレントゲン検査をして偶然発見される場合が多い。
治療
● 胃ポリープの場合は良性のものと悪性のものとがあり、その鑑別が困難の場合が多い。
● 悪性の疑いのあるものは外科的手術を行なう。
● 良性と思われるものでも、レントゲン、内視鏡、細胞診で注意深く経過をみて、少しでも悪性化の疑いがあったら手術した方が安心である
● 胃にポリープ、腺腫、筋腫、線維腫などの良性腫瘍ができる病気である。
● 腺腫性ポリープと筋腫のできる場合が多い。
● 胃の良性腫瘍は胃の全腫瘍のうち、生前に気づかなかったものは10~20%で、治療の必要なものは1~2%ときわめて少ない。
症状
● 貧血、出血、閉塞などの症状がおきる。
● しかしふつうは症状をうったえないで胃のレントゲン検査をして偶然発見される場合が多い。
治療
● 胃ポリープの場合は良性のものと悪性のものとがあり、その鑑別が困難の場合が多い。
● 悪性の疑いのあるものは外科的手術を行なう。
● 良性と思われるものでも、レントゲン、内視鏡、細胞診で注意深く経過をみて、少しでも悪性化の疑いがあったら手術した方が安心である
胃ポリープの主な症状
若年性乳がんの症状と原因
近年若年性乳がんは増えています。日本人の20人にひとりの割合で発症する乳がん、とくに若い女性に増えているのが特徴的です。
原因は食生活の変化や女性の体の発達の早さなどを指摘されていますが、若年性乳がんで指摘されているのは家族性乳がんです。
家族性乳がんは名前の通り遺伝による乳がんリスクです。欧米などに較べればまだ頻度は低いですがやはり若くして発症するのが遺伝による乳がんです。
また家族性乳がんは一方の乳房に発症するともう片方の乳房にも発症するという傾向が指摘され注意が必要です。
若年性乳がんの初期症状はやはり無自覚無症状で本当に初期の段階ではしこりも感じられません。進行してくれば乳房やわきの下にしこりを感じ、血が混じる分泌物などがあわられます。
ですが乳がん根治の一番大事なことは早期発見につきるので、そういった自覚症状の現れる前の段階で乳がんを発見するために定期検査や自己検診を徹底して行うことが重要です。
自己検診でしこりは意外と見つかるのですがほとんどが良性のものです。ですが必ず専門の医師の検査を受ける習慣をつけるようにしましょう。
若い世代の方はどうしても自分が乳がんになるイメージや意識が希薄で検診までいたらないのですが、現在の日本の乳がんの若年化の発症と死亡率の増加はここに由来しているといえます。
若くてももっと問題意識を持つことによって早期発見と乳房温存率や根治に貢献できることを理解すべきです。
原因は食生活の変化や女性の体の発達の早さなどを指摘されていますが、若年性乳がんで指摘されているのは家族性乳がんです。
家族性乳がんは名前の通り遺伝による乳がんリスクです。欧米などに較べればまだ頻度は低いですがやはり若くして発症するのが遺伝による乳がんです。
また家族性乳がんは一方の乳房に発症するともう片方の乳房にも発症するという傾向が指摘され注意が必要です。
若年性乳がんの初期症状はやはり無自覚無症状で本当に初期の段階ではしこりも感じられません。進行してくれば乳房やわきの下にしこりを感じ、血が混じる分泌物などがあわられます。
ですが乳がん根治の一番大事なことは早期発見につきるので、そういった自覚症状の現れる前の段階で乳がんを発見するために定期検査や自己検診を徹底して行うことが重要です。
自己検診でしこりは意外と見つかるのですがほとんどが良性のものです。ですが必ず専門の医師の検査を受ける習慣をつけるようにしましょう。
若い世代の方はどうしても自分が乳がんになるイメージや意識が希薄で検診までいたらないのですが、現在の日本の乳がんの若年化の発症と死亡率の増加はここに由来しているといえます。
若くてももっと問題意識を持つことによって早期発見と乳房温存率や根治に貢献できることを理解すべきです。
肝臓がんの再発
肝臓がんは再発率が高い
肝臓がんは、再発する確率が高いガンです。肝臓がんが 5年以内に再発する確率は 約80%といわれています。
そして、肝臓がんの再発する場所は、治療して残った肝臓からが 約87%です。
肝臓がんの再発率が高い理由は、肝炎ウイルス(C型肝炎ウイルス)にあります。肝臓がんの原因はほとんどの場合が肝炎ウイルスです。肝臓がんの治療は、その原因である肝炎ウイルスまで根絶するものではありません。
ですから、、C型肝炎から肝臓がんになった場合、がんを治療しても、肝炎は治っていないので、またガンができやすくなるのです。
つまり、C型肝炎から発生したガンは、治療してもまた新しいガンができやすいということです。ですから肝臓がんの 5年以降の生存率も下がります。
さらに、肝臓がんの再発しやすい状態は、肝機能の悪さ、腫瘍(しゅよう)の数の多さ、血管へがんが広がっているかどうかでも変化します。
再発しても希望はある
肝臓がんでは、再発してもしっかりと治療を受ければ治る可能性があります。つまり、再発したからといってもまだまだ希望はある、ということです。
肝臓がんは、再発する確率が高いガンです。肝臓がんが 5年以内に再発する確率は 約80%といわれています。
そして、肝臓がんの再発する場所は、治療して残った肝臓からが 約87%です。
肝臓がんの再発率が高い理由は、肝炎ウイルス(C型肝炎ウイルス)にあります。肝臓がんの原因はほとんどの場合が肝炎ウイルスです。肝臓がんの治療は、その原因である肝炎ウイルスまで根絶するものではありません。
ですから、、C型肝炎から肝臓がんになった場合、がんを治療しても、肝炎は治っていないので、またガンができやすくなるのです。
つまり、C型肝炎から発生したガンは、治療してもまた新しいガンができやすいということです。ですから肝臓がんの 5年以降の生存率も下がります。
さらに、肝臓がんの再発しやすい状態は、肝機能の悪さ、腫瘍(しゅよう)の数の多さ、血管へがんが広がっているかどうかでも変化します。
再発しても希望はある
肝臓がんでは、再発してもしっかりと治療を受ければ治る可能性があります。つまり、再発したからといってもまだまだ希望はある、ということです。
肝硬変とは
肝硬変とは?
肝硬変(かんこうへん)とは、肝臓が硬くなる病気です。肝臓の細胞は再生力が強いので、様々な原因により肝臓の細胞が破壊されると、再生してまた破壊されて再生、と繰り返すうちに、線維(せんい)が増えてきて、硬くなってきます。
そうなると、肝臓の全体の構造が変化してきて、形も変化してしまい、肝硬変になってしまいます。
肝硬変は男性によく見られます。年代は 60歳代が多いです。
肝硬変の原因
肝硬変の原因は、お酒(アルコール)もありますが、多いのはウイルスによるものです。
原因となるウイルスは、B型肝炎ウイルス、C型肝炎ウイルスです。
その他の原因は、自己免疫、うっ血、毒物、胆汁うっ滞、先天性の代謝異常、などがあります。
肝硬変の症状
肝硬変の初期では、だいたいの場合、自覚症状がありません。まれに食欲不振、お腹が張るなどがあります。
そのほかの症状としては、皮膚が黒ずむ、手の平の周りが赤くふくらむ、首すじ・胸・肩のあたりに赤い斑点(はんてん)がでる、男性の場合に女性ホルモンの増加により乳房がふくらむ、などです。
さらに症状が進むと、黄疸(おうだん)、腹水(ふくすい)、足のむくみなどが起こり、腹壁の静脈が腫(は)れて、食道静脈瘤(しょくどう じょうみゃく りゅう)の破裂による吐血(とけつ)にまでなると、とても危険な状態です。
異常な行動や昏睡状態(肝性脳症)にまでなることもあります。
肝硬変の検査
肝硬変の検査は、血液検査、超音波検査、CT検査、肝生検(かんせいけん)などです。
肝硬変の治療
肝硬変の治療は、症状によって変わりますが、症状が軽い場合は食事療法などの生活習慣を改善していきます。症状が重い場合は入院して適切な治療をする必要があります。
肝硬変(かんこうへん)とは、肝臓が硬くなる病気です。肝臓の細胞は再生力が強いので、様々な原因により肝臓の細胞が破壊されると、再生してまた破壊されて再生、と繰り返すうちに、線維(せんい)が増えてきて、硬くなってきます。
そうなると、肝臓の全体の構造が変化してきて、形も変化してしまい、肝硬変になってしまいます。
肝硬変は男性によく見られます。年代は 60歳代が多いです。
肝硬変の原因
肝硬変の原因は、お酒(アルコール)もありますが、多いのはウイルスによるものです。
原因となるウイルスは、B型肝炎ウイルス、C型肝炎ウイルスです。
その他の原因は、自己免疫、うっ血、毒物、胆汁うっ滞、先天性の代謝異常、などがあります。
肝硬変の症状
肝硬変の初期では、だいたいの場合、自覚症状がありません。まれに食欲不振、お腹が張るなどがあります。
そのほかの症状としては、皮膚が黒ずむ、手の平の周りが赤くふくらむ、首すじ・胸・肩のあたりに赤い斑点(はんてん)がでる、男性の場合に女性ホルモンの増加により乳房がふくらむ、などです。
さらに症状が進むと、黄疸(おうだん)、腹水(ふくすい)、足のむくみなどが起こり、腹壁の静脈が腫(は)れて、食道静脈瘤(しょくどう じょうみゃく りゅう)の破裂による吐血(とけつ)にまでなると、とても危険な状態です。
異常な行動や昏睡状態(肝性脳症)にまでなることもあります。
肝硬変の検査
肝硬変の検査は、血液検査、超音波検査、CT検査、肝生検(かんせいけん)などです。
肝硬変の治療
肝硬変の治療は、症状によって変わりますが、症状が軽い場合は食事療法などの生活習慣を改善していきます。症状が重い場合は入院して適切な治療をする必要があります。
C型肝炎とは
C型肝炎とは?
C型肝炎は肝臓の病気です。C型肝炎ウイルスに感染し、発病することで起こります。
感染ルートは血液です。輸血や注射針の使い回し、消毒が不十分な治療器具の使用などから感染します。
肝炎になると、肝臓の細胞が壊れて、肝臓の働きが悪くなります。しかし、初期では自覚症状が現れません。自覚症状があらわれるのは、かなり肝臓が悪くなり機能が低下してからです。
そして、C型急性肝炎の多くは慢性化します。C型慢性肝炎になると、自然に治ることはほとんどありません。そして、そのままにしておくと、肝硬変や肝臓がんになる場合もあります。
C型肝炎の症状
C型肝炎の症状としては、倦怠感(けんたいかん)、食欲不振、嘔吐(おうと)、黄疸(おうだん)、肝臓の腫れ上がる、などがみられることもあります。このような症状があらわれた場合は、かなり肝臓の機能が低下していることがほとんどです。
肝炎ウイルスの種類
ちなみに、肝炎ウイルスは、A型、B型、C型、D型、E型、G型など、いろいろな種類があります。
C型肝炎は肝臓の病気です。C型肝炎ウイルスに感染し、発病することで起こります。
感染ルートは血液です。輸血や注射針の使い回し、消毒が不十分な治療器具の使用などから感染します。
肝炎になると、肝臓の細胞が壊れて、肝臓の働きが悪くなります。しかし、初期では自覚症状が現れません。自覚症状があらわれるのは、かなり肝臓が悪くなり機能が低下してからです。
そして、C型急性肝炎の多くは慢性化します。C型慢性肝炎になると、自然に治ることはほとんどありません。そして、そのままにしておくと、肝硬変や肝臓がんになる場合もあります。
C型肝炎の症状
C型肝炎の症状としては、倦怠感(けんたいかん)、食欲不振、嘔吐(おうと)、黄疸(おうだん)、肝臓の腫れ上がる、などがみられることもあります。このような症状があらわれた場合は、かなり肝臓の機能が低下していることがほとんどです。
肝炎ウイルスの種類
ちなみに、肝炎ウイルスは、A型、B型、C型、D型、E型、G型など、いろいろな種類があります。
肝臓がんの5年生存率
肝臓から発生したがんである「肝細胞がん」では、切除手術を受けた方の 5年生存率は 約50%です。3cm以下の肝細胞がんをエタノール注入法で治療した場合の 5年生存率は 約40%です。
ガンが 1個で 5cm以下の大きさ、またはガンが 3個以下でそれぞれが 3cm以下の場合、生体肝移植で 4年間生存できる確率は 約85%です。
(※生体肝移植とは、生存している親族などの他の人の肝臓の一部を患者に移植する治療です)
他の臓器からの転移によりがんが発生する「転移性肝臓がん」では、予後はよくありません。
その理由は、肝臓へがんが転移してきたということは、そのガンが発生した他の臓器の状態はかなりガンが進行しているからです。
つまり、転移により発生した肝臓がんを治療しても、ガンが発生した場所の状態が悪いため、生存率が下がってしますのです。
ガンが 1個で 5cm以下の大きさ、またはガンが 3個以下でそれぞれが 3cm以下の場合、生体肝移植で 4年間生存できる確率は 約85%です。
(※生体肝移植とは、生存している親族などの他の人の肝臓の一部を患者に移植する治療です)
他の臓器からの転移によりがんが発生する「転移性肝臓がん」では、予後はよくありません。
その理由は、肝臓へがんが転移してきたということは、そのガンが発生した他の臓器の状態はかなりガンが進行しているからです。
つまり、転移により発生した肝臓がんを治療しても、ガンが発生した場所の状態が悪いため、生存率が下がってしますのです。
登録:
投稿 (Atom)